Зачастую, в больницах онкопациентам прописывают «трамадол», причем ограниченной дозировкой.
При желании, можно выпросить дополнительно «реланиум» либо же «сибазон». На этом помощь заканчивается и все больные идут домой. Далее приходится мучиться от боли длительный временной промежуток (около месяца). Новый рецепт, как правило, выписывается по истечении 10-дневного срока.
Избавление от боли при онкологии
На самом деле все предельно просто. Врачи просто соблюдают прописанные инструкции. А вот что касается больных, то они частенько допускают ошибки, проходя курс обезболивающих. Зачастую, они пьют лекарства без системы.
Одни терпят боль до тех пор, пока она не станет адской. А ведь для устранения чрезмерной боли при онкологии требуется и большая доза анальгетика. Таким образом, расход наоборот возрастает. Следует помнить, что правильность приема анальгетиков должна соблюдаться не только из-за их преждевременного расхода. Многие медикаменты подобного типа обладают побочными эффектами. Кроме того, наркотические разновидности данных мед. средств могут вырабатывать привыкание. Также, при продолжительном употреблении теряется изначальная действенность. Поэтому рекомендуется принимать лекарства строго по схеме и сразу после появления болевого дискомфорта. Только так боль удастся снять без помощи наркотических средств.
Другая группа людей принимает сильный препарат даже при минимальной боли, что также ведет к быстрому истощению имеющихся запасов. Слабые обезболивающие, продающиеся без рецепта, оказываются неэффективными, поэтому человек начинает проходить через трудный период постоянного болевого дискомфорта приличной силы. Чтобы расход препарата был правильным, нужно принимать его по системе, разработанной специалистом.
Советы по применению медикаментов при слабовыраженной боли
Чтобы устранить слабую боль при онкологии начинают при помощи лекарств ненаркотического типа. Также, на этом этапе назначаются нестероидные противовоспалительные медикаменты. Изначально для анальгетика ненаркотического типа назначается минимально допустимая доза. Постепенно она увеличивается, если нужно. Такие средства действуют не сразу. Если во время их использования боль будет находиться на неизменном уровне, прием нужно продолжать определенное количество дней, оставляя изначальную дозировку. Сначала надо применять таблетированные препараты, а потом постепенно переходить к инъекциям. Принимаются такие средства после еды. Запивать их лучше молоком.
Если прописанное лекарство слабо влияет на боль, его можно комбинировать с «аминазином». Аминазин повышает обезболивающий эффект, но принимая его нужно следить за артериальным давлением и скоростью пульса. При наличии противопоказаний к таблетированным анальгетикам либо при отсутствии должного эффекта можно переходить на внутримышечное введение. Выявив типологию болевого дискомфорта, можно без проблем подобрать наиболее подходящее обезболивающее.
Инъекции при слабовыраженных онкоболях
Чтобы устранить слабую боль при онкологии (за исключением костной), лучше всего задействовать комбинированную инъекцию анальгин+димедрол. При слабой действенности добавляется папаверин. Если онкобольной курит, папаверин заменяется кетановом, причем вводится этот препарат отдельно. Если и кетанов окажется слабым, задействуется кеторол. Он также вводится при помощи отдельного шприца. Все указанные инъекции слабоэффективны при костном болевом дискомфорте. Для устранения костной боли при онкологии лучше применять Мелоксикам либо Пироксикам в виде инъекций.
Если костные боли вызваны первичным онкопоражением костей или метастатическим поражением костной ткани, можно применить бисфосфонаты или же радиофармпрепараты. Как правило, мед. средства указанных типов хорошо борются с болевым дискомфортом костной локализации. Отзывы больных свидетельствуют о том, что ксефокам обладает большей действенностью, нежели пироксикам при костном болевом дискомфорте. Вводится ксефокам через отдельный шприц.
Нужно всегда помнить о том, что анальгетики – это серьезные лекарства. Они обладают своим комплексом побочных явлений, некоторые могут формировать привыкание. Кроме того, необходимо учитывать, что при длительном применении теряется изначальная действенность подобных средств. Поэтому надо исключать все ошибки при назначении анальгетиков, и, конечно же, при их приеме.
Борьба со средней болью
Если прием анальгетиков 1-й ступени (для слабых болей при онкологии) оказывается безрезультатным или малоэффективным, надо прибегать к помощи препаратов 2-й ступени (трамадолу, кодеину). Разные источники по-разному характеризуют трамадол. Кто-то утверждает, что это стопроцентно ненаркотический медикамент, кто-то называет его синтетическим заменителем наркотического анальгетика. К помощи трамадола прибегают, если слабые лекарства ненаркотического типа оказываются неэффективными.
Трамадол бывает таблетированным либо же в виде инъекций. Если при оральном приеме такого средства проявляется тошнота, рекомендуется заменить таблетки инъекциями. Зачастую, трамадол комбинируют с лекарствами типа НПС (например, с анальгином). Кроме того, достаточно хорошим действием обладают такие средства, как Залдиар (включая его заменители). Как правило, при инъекциях препараты комбинируются. Самыми популярными комбинациями считаются такие:
• Трамадол+Димедрол (в одном шприце);
• Трамадол+Реланиум (в разных шприцах).
Запрещается совмещать трамадол и ингибиторы МАО (Фенелзин, Оклобемид). Кроме того, стоит воздерживаться от комбинирования трамадола и анальгетиков наркотического типа. Чтобы получить лучший эффект, можно заменить «димедрол» «сибазоном». Однако такая замена допускается при нормальной температуре и оптимальном артериальном давлении.
При назначении кодеина рекомендуется его сочетание с парацетамолом, причем суточная норма последнего должна составлять 4-5 тыс. мг. Если применять парацетамол нельзя, нужно воспользоваться лекарствами типа НПС (например, анальгином). Благодаря сочетанию упомянутых лекарств можно эффективно устранять болевой дискомфорт.
Начало обезболивающей терапии
Прежде всего, если имеется сильная боль, нужно удостовериться в том, что она никак не связана с серьезными осложнениями основной патологии. Такими осложнениями могут быть метастатические поражения мозга, инфекция и пр. Чтобы понять причину сильной боли, надо пройти УЗИ, КТ и МРТ. Если опасения подтверждаются, принимаются надлежащие меры. Если серьезные осложнения отсутствуют, принцип приема анальгетика основывается на выраженности дискомфорта и на результативности предшествующего мед. средства.
Фундаментальной основой обезболивающей терапии является «Лестница Всемирной организации здравоохранения».
Эта лестница определяет такие виды болевого дискомфорта:
• жгучий;
• колющий;
• режущий;
• пульсирующий;
• сверлящий.
Интенсивность болевого синдрома может быть:
• слабой;
• средней;
• сильной.
Продолжительность дискомфорта бывает:
• острой;
• хронической.
По характеру локализации боли бывают:
• абдоминальные (присутствуют в районе брюшной полости);
• мышечно-суставные (тут все понятно по названию).
Устранение сильной боли
Сильные наркоанальгетики – это 3-я ступень обезболивания. Такие средства прописываются при неэффективности повышенных дозировок трамадола и кодеина.
Назначаются данные лекарства по решению врачебного консилиума, а значит – на это уходит определенное время. По этой причине нужно сразу обращаться за помощью, если действенность уже прописанных средств понижается. При надобности, вопрос назначения наркоанальгетика обсуждается с глав. врачом конкретной больницы.
Как правило, при прописывании обезболивающего наркотического типа, прежде всего, предлагается морфин. Довольно часто такое решение оказывается правильным, но иногда – наоборот ошибочным. Нужно учитывать тот факт, что морфин не только обезболивает, но и влияет на человека, как любой другой наркотик. В частности, вырабатывается привыкание, после которого даже наркоанальгетики послабее оказываются бесполезными. Еще один минус такого средства – надобность в постепенном повышении дозы, а ведь здесь тоже имеется свой «потолок». Таким образом, если после трамадола и кодеина врач сразу предложит перейти на морфин, обсудите с ним, насколько это обосновано. Возможно, вам подойдет и более слабый наркоанальгетик.
Принимая наркоанальгетик, надо четко следовать плану. Здесь нельзя учитывать пожелания больного; все строго по часам. При отклонении от плана может случиться чрезмерно быстрый переход к максимально допустимой дозе. При постепенном повышении дозировки высчитывается наиболее оптимальная концентрация лекарства. Затем осуществляется переход на лекарства, имеющие пролонгированное действие. Зачастую, если есть возможность, наркоанальгетики внедряются подкожно, через рот или вены. Также, допускается применение через кожу, но в виде специального пластыря. А вот внутримышечное внедрение запрещено. Данный запрет обусловлен тем, что при внедрении через мышечные ткани средство распределяется неравномерно. Кроме того, описанная процедура крайне болезненна.
Из-за того, что наркоанальгетики пагубно влияют на дыхательные функции, артериальное давление и равномерность пульса, многие врачи рекомендуют дополнительно покупать налоксон. Он поможет справиться с вышеописанными побочными реакциями.
Сопутствующие медикаменты
Задействование анальгезирующих медикаментов в так называемом монорежиме имеет слабый эффект. По этой причине их рекомендуется комбинировать с антидепрессантами (в частности, подойдет имипрамин). Средства такого типа повысят действенность анальгетиков, если болевой дискомфорт возникает из-за повреждения нервных волокон. Кроме того, благодаря антидепрессантам можно понизить дозировку наркосредств.
Кортикостероиды (такие, как преднизолон) в максимально допустимых дозах и при комбинировании с обезболивающими дают вполне хороший эффект, если имеются костные и позвоночные боли при онкологии. Также они помогают при болевом ощущении в районе внутренних органов. Помимо этого, такие средства способствуют улучшению аппетита.
Нейролептики (дроперидол) повышают противоболевую эффективность. Также, они защищают от появления рвотных позывов после приема лекарства или еды.
Такое средство, как диазепам, возвращает нормальный сон (оно является настоящим спасением для людей, имеющих хронический болевой синдром). Кроме того, благодаря рассматриваемому медикаменту можно улучшить успокоительное воздействие наркоанальгетиков.
Антиконвульсанты (клоназепам) повышают действенность наркоанальгетиков. Они обладают наилучшим эффектом при простреливающих болях.
— методы инновационной терапии;
— возможности участия в экспериментальной терапии;
— как получить квоту на бесплатное лечение в онкоцентр;
— организационные вопросы.
После консультации пациенту назначается день и время прибытия на лечение, отделение терапии, по возможности назначается лечащий доктор.
- Трехступенчатая система коррекции болевого синдрома
- Виды обезболивающих препаратов
- Как облегчить боль: описание этапов трехступенчатой схемы
- Как часто возникает боль при раке?
- В чем причина неудач в лечении боли?
- Технологии управления хроническими болевыми синдромами
- Обезболивающие при раке желудка
- Обезболивающие при раке легких
Зачастую первым и единственным симптомом онкологических заболеваний является боль. Она причиняет пациенту мучения, снижает качество жизни, приводит к депрессивным расстройствам, суицидальным намерениям и действиям.
Борьба с болевым синдромом — актуальная проблема в онкологии. Для того чтобы эффективно справиться с болью, врач должен правильно оценить ее причины, характер, интенсивность.
В «Евроонко» направление медицины боли развито очень хорошо. Наши врачи применяют все доступные методы, в том числе инновационные.
Трехступенчатая система коррекции болевого синдрома
Основным методом лечения боли в онкологии является медикаментозная терапия. В практике работы «Евроонко» используется трехступенчатая система обезболивания из ненаркотических и наркотических анальгетиков, которая позволяет эффективно купировать болевой синдром и держать его под контролем. Назначая пациентам обезболивающие при онкологии, мы учитываем рекомендации Всемирного института боли (FIPP WIP, USA), Европейской Федерации Международной Ассоциации Изучения Боли (EF IASP).
Метод заключается в последовательном применении анальгетиков возрастающей силы действия в сочетании с адъювантной терапией по мере увеличения интенсивности боли. Важным принципом является начало фармакотерапии немедленно при появлении первых же признаков боли, пока не развилась сложная цепная реакция, которая приводит к хроническому болевому синдрому. Переход на более сильное обезболивающее производится, когда все препараты предыдущей ступени неэффективны в своих максимальных дозировках.
Виды обезболивающих препаратов
Купирование болевого синдрома начинают с назначения нестероидных противовоспалительных средств (НПВСП) в таблетированной форме. К ним относятся Нурофен, Эффералган, Диклофенак, Нимесил при онкологии и др. Пациенты иногда спрашивают, можно ли пить Нимесил при онкологии или другие доступные в аптеках лекарственные средства. При легком болевом синдроме на начальных стадиях именно такие лекарства и применяются.
Если препараты первой ступени оказываются неэффективны, то на второй ступени обезболивание при онкологии предполагает назначение комбинированных препаратов для устранения умеренной боли. В их состав входят слабые опиаты и ненаркотические анальгетики. Чаще всего из этой группы назначается трамадол ввиду его эффективности и удобства применения. Третья ступень обезболивающей терапии подразумевает назначение наркотических анальгетиков, которые помогают справиться даже с сильной болью. К ним относятся бупренорфин, морфин, фентанил, омнопон.
Также как обезболивающее при онкологии часто применяют кортикостероиды — препараты гормонов коры надпочечников. Они оказывают мощное противовоспалительное действие, особенно важное при болях, вызванных компрессией нерва, при головной боли, обусловленной внутричерепной гипертензией, а также костных болях.
Для каждого пациента препараты подбираются индивидуально, поэтому универсальной схемы не существует.
На любом этапе противоболевой терапии анальгетики необходимо принимать постоянно по часам. Доза корректируется с учетом вида и интенсивности болевых ощущений. Если препарат становится неэффективным, желательно заменить его на альтернативное средство аналогичной силы, но рекомендовать его пациенту, как более мощное.
Анестезиолог-реаниматолог Вадим Сергеевич Соловьев об опиоидных анальгетиках:
Наши врачи следуют принципам терапии боли, провозглашенным ВОЗ:
- «Через рот» (перорально) — означает, что следует исключить все инъекционные формы анальгетиков, проводить терапию с использованием неинвазивных лекарственных форм (таблетки, капсулы, сиропы, трансдермальные терапевтические системы, ректальные формы препаратов и т. д.). Если пероральные (принимаемые путем проглатывания – в таблетках, капсулах) препараты хорошо помогают, то обезболивающие уколы при онкологии делать не стоит.
- «По часам» — анальгетики следует назначать регулярно по схеме, в соответствии с длительностью эффекта препарата, не дожидаясь развития сильной боли, исключая возможность «прорывов» боли.
- «По восходящей» — подбор препаратов для обезболивания осуществляется от неопиоидных анальгетиков при слабой боли, «мягкими» опиоидами при умеренной боли и сильными опиоидными анальгетиками при сильной боли, по мере нарастания интенсивности боли, в соответствии с «лестницей обезболивания ВОЗ»
- «Индивидуальный подход» — предполагает необходимость «индивидуального» подбора анальгетика и основан на селективном выборе наиболее эффективного анальгетика в нужной дозе с наименьшими побочными эффектами для каждого конкретного пациента с учетом особенностей его физического состояния.
- «С вниманием к деталям» — предполагает учет особенностей и деталей каждого пациента, безусловно, назначение ко-анальгетиков и адъювантных средств, по мере возникновения необходимости в них, проведение мониторинга за больными.
Как облегчить боль: описание этапов трехступенчатой схемы
Терапия «слабой боли»
Пациенту назначают неопиоидные анальгетики: НПВС (Ибупрофен, Диклофенак, Кетопрофен и пр.), Парацетамол. При выборе препарата учитываются токсичность для печени и почек, присущие всем неопиоидным анальгетикам, а также токсичность для желудка неселективных НПВС, риски со стороны сердечно-сосудистой системы при применении селективных НПВС. Применение препаратов первой линии целесообразно сопровождать адъювантной и симптоматической терапией: блокаторы ионной помпы, кортикостероиды, спазмолитики, бензодиазепины, антигистаминные препараты и др.
Терапия «умеренной» боли
Пероральный путь введения препаратов является предпочтительным, если пациент может принимать препараты через рот. Для пациентов со слабой или умеренно выраженной болью, у которых адекватный контроль боли не достигается регулярным пероральным приемом парацетамола или нестероидных противовоспалительных препаратов, добавление опиоидного анальгетика может обеспечить достижение эффективного обезболивания без неблагоприятных побочных эффектов. В качестве альтернативы возможно использование низких доз опиоидных анальгетиков (например, морфина, ТТС фентанила).
Терапия «сильной» боли
Если боль интенсивная, и опиоидный анальгетик в сочетании с НПВС или Парацетамолом неэффективен, следует начинать терапию сильными опиоидными анальгетиками. Если они были назначены при умеренной боли, нужно повышать дозу препарата до эффективной. Зарегистрированными пролонгированными формами сильных опиоидных анальгетиков в нашей стране и используемых в нашей клинике являются: морфин в капсулах и в таблетках, ТТС фентанила. Часто пациенты просят сделать «сильные обезболивающие уколы при онкологии», но у тут можно зачастую обойтись неинъекционными препаратами.
Как часто возникает боль при раке?
Боль возникает у 30% больных раком, которые получают лечение, и у 60–90% больных в связи с прогрессированием болезни. Основные источники возникновения боли при раке:
- собственно рак (45–90%);
- сопутствующие воспалительные реакции, приводящие к спазму гладкой мускулатуры (11–25%);
- боль в области послеоперационной ране после хирургического вмешательства (5–16%);
- сопутствующая патология, например, поражения суставов, артрит (6–11%), невралгия (5–15%).
Болевые синдромы при раке группируют:
- По происхождению болевого потока: висцеральные, соматические, невропатические, психогенные.
- По качественной субъективной оценке: жгучие, колющие, режущие, сверлящие, пульсирующие.
- По интенсивности: оценивают по специальным шкалам.
- По продолжительности: острые и хронические.
- По локализации: абдоминальные, кардиалгии, люмбалгии, мышечно-суставные и другие.
В связи со значительными различиями механизмов возникновения болевых ощущений, не существует универсального анальгетика для купирования всех видов болевых синдромов. Лечение всегда должно быть индивидуальным.
В чем причина неудач в лечении боли?
В силу отсутствия специальной подготовки по лечению боли даже у онкологов, а также в силу восприятия рака как инкурабельного заболевания, даже врачи-специалисты зачастую не осознают, что болью при раке можно управлять.
У 80–90% пациентов боль можно полностью ликвидировать, а у остальных ее интенсивность можно значительно ослабить. Для этого врачу необходимо учитывать каждый из источников и механизмов боли для подбора адекватной обезболивающей терапии при раке.
В клинической практике мы постоянно сталкиваемся с типичными ошибками при лечении болевого синдрома: неоправданно ранним назначением наркотических анальгетиков, применение чрезмерных дозировок препаратов, несоблюдение режима назначения анальгетиков.
Технологии управления хроническими болевыми синдромами
«Евроонко» оснащена всем необходимым, включая наиболее современные обезболивающие препараты при онкологии, индивидуальные носимые помпы, аппараты для дозированного введения. Клиника имеет требуемые законодательством Российской Федерации лицензии и разрешения. У нас функционирует хорошо оснащенное отделение терапии болевых синдромов, в нем работают врачи-специалисты в области медицины боли.
Воспользуйтесь быстрыми ссылками, чтобы узнать об интересующем вас методе обезболивания:
- Обезболивающие пластыри
- Спинальная анестезия
- Эпидуральная анестезия
- Катетеризационные методики
- Нейролизис через ЖКТ при помощи эндосонографии
- Введение препаратов в миофасциальные триггерные пункты
- Фасциальные блокады и блокады нервов и сплетений
- Радиочастотная абляция
- Нейрохирургические вмешательства
- Анальгезия, контролируемая пациентом (PCA)
Обезболивание при раке 4 стадии позволяет значительно улучшить качество жизни пациента, уменьшить, а в большинстве случаев предотвратить страдания. Это помогает подарить неизлечимому больному дополнительное время, в течение которого он может активно общаться с родными и близкими, провести последние дни жизни без мучительных симптомов.
Обезболивающие пластыри
Это способ трансдермального введения препарата. Пластырь содержит четыре слоя: защитная полиэфирная пленка, резервуар с действующим веществом (например, с фентанилом), мембрана, корректирующая интенсивность выделения и липкий слой. Пластырь можно наклеить в любом месте. Фентанил высвобождается постепенно на протяжении 3 суток. Действие наступает уже через 12 часов, после удаления концентрация лекарственного вещества в крови медленно снижается. Дозировка может быть разная, ее подбирают индивидуально. Пластырь назначают, как правило, в самом начале третьей ступени обезболивания при онкологии.
Спинальная анестезия
При спинальной анестезии лекарство вводят в спинномозговой канал, субарахноидально. Это приводит к временному «выключению» тактильной и болевой чувствительности. Введение требует от врача определенного опыта. В качестве средств для обезболивания используют местные анестетики и опиоидные анальгетики. Эффект длительный и выраженный. В основном используется при оперативных вмешательствах, при острой, невыносимой боли, имеет ряд побочных эффектов на сердечно-сосудистую, дыхательную системы.
Эпидуральная анестезия
Более щадящий по сравнению с предыдущим метод. Лекарство вводят в пространство, где формируются спинномозговые нервы. Препараты аналогичны спинальной анестезии. Эпидуральная анестезия используется, чтобы на долгое время снять боль, когда оральный и парентеральный методы введения уже не приносят результатов.
Катетеризационные методики
Катетеризационные методики позволяют обеспечивать длительное качественное обезболивание. Внедрение постановки порт-систем в эпидуральное и субарахноидальное пространство с применением местных, наркотических и адъювантных препаратов позволяют на продолжительное время избавится от болевого синдрома и снизить применение других анальгетиков, имеющих свои побочные эффекты.
Нейролизис через ЖКТ при помощи эндосонографии
Нейролизис (невролиз) — это процесс разрушения ноцицептивного (болевого) нервного пути.
Одним из наиболее эффективных методов является нейролизис чревного (солнечного) сплетения, которое располагается в забрюшинном пространстве в верхнем отделе живота и осуществляет иннервацию органов брюшной полости: желудка, печени, желчевыводящих путей, поджелудочной железы, селезенки, почек, надпочечников, толстого и тонкого кишечника до селезеночного изгиба.
Введение анальгетика происходит трансгастрально — через ЖКТ, точность обеспечивает эндоскопический ультразвуковой контроль. Такие методы местного обезболивания применяются, к примеру, при раке поджелудочной железы с эффективностью до 90%. Обезболивающий эффект способен сохраняться более нескольких месяцев, в то время как наркотические анальгетики классическим способом пришлось бы вводить постоянно.
Введение препаратов в миофасциальные триггерные пункты
Миофасциальный болевой синдром выражается в спазме мышц и появлении в напряженных мышцах болезненных уплотнений. Они называются триггерными точками и болезненны при нажатии. Инъекции в триггерную зону снимают боль и улучшают подвижность участка тела. Цель инъекций в триггерные точки — «разорвать» болевой круг «боль-спазм-боль». Ими с успехом лечат спазмы множества групп мышц, особенно в области рук, ног, поясничного отдела и шеи, головы. Часто используют в качестве дополнительной терапии при фибромиалгиях и головных болях напряжения.
Фасциальные блокады и блокады нервов и сплетений
Такой же качественный эффект обеспечивают фасциальные блокады и блокады нервов и сплетений.
Блокада нерва или нервного сплетения предусматривает введение препарата около нерва, который связан с пораженным органом и вызывает боль. Процедуры периферических блокад выполняются опытными специалистами при помощи ультразвуковой навигации, что позволяет более точно вводить анальгетический препарат в необходимое место, не затрагивая и не повреждая нервные структуры.
Использование в процессе блокады гормональных препаратов позволяет устранить боль на долгое время, а многократная блокада может убрать боль на несколько месяцев. В зависимости от вида анестетика, процедуру проводят раз в год, раз в полгода или каждую неделю. Еще один плюс — минимальное количество негативных последствий.
Радиочастотная абляция
В основе этой технологии лежит выборочная термокоагуляция определенных нервов специальными электродами. Зона поражения аккуратно контролируется, позволяя воздействовать на очень небольшие участки, не повреждая расположенные рядом двигательные и чувствительные нервы. Восстановление после процедуры происходит очень быстро и почти без последствий, что позволяет пациенту вернуться к нормальной жизни.
Процедура может выполняться без госпитализации. Радиочастотное разрушение дает длительный эффект, который может длиться до года и более.
Частота развития осложнений и побочных эффектов очень мала. Если боль возобновляется, лечение может быть проведено повторно.
Пациенты с очевидными психическими нарушениями, с вторичными болями или наркотической зависимостью — это неподходящий контингент для нейродеструктивных манипуляций. Такие пациенты могут продолжать жаловаться на боли, даже если процедура проведена успешно. У пациента должен быть сформирован реалистический взгляд на исход лечения. Он должен понимать, что целью является уменьшение боли, а не полное ее устранение.
Перед нейродеструктивной процедурой обязательно проведение диагностической блокады. Хороший эффект от диагностической блокады может прогнозировать удовлетворительный результат нейродеструкции. Тем не менее, такую же диагностическую блокаду нужно повторить, по крайней мере, еще один раз, даже если ослабление боли было значительным, чтобы свести на нет эффект плацебо.
Если результат не совсем ясен, следует использовать дифференциальное блокирование. У пациентов с распространенной или мультилокальной болью результат лечения обычно не оправдывает ожидания. Пациент должен осознавать, что воздействие на один участок может не привести к достижению желаемого эффекта и, возможно, потребуется дополнительная деструкция для максимально возможного уменьшения боли.
Врачи «Евроонко» о радиочастотной аблации:
Следует избегать проведения процедуры на смешанных нервах, поскольку это может привести к потере кожной чувствительности и мышечной слабости. Деафферентационные боли могут усугубляться при деструкции поврежденного нерва. В том случае, когда боль имеет центральное происхождение (спинальная или выше), деструкция периферического нерва может вызывать увеличение болевой перцепции за счет элиминации входящего стимула. Лучшая альтернатива в этом случае — это нейроаугментация с TENS или стимуляция спинного мозга.
Нейрохирургические вмешательства
В ходе процедуры нейрохирург перерезает корешки спинномозговых или черепных нервов, по которым проходят нервные волокна. Тем самым мозг лишается возможности получать болевые сигналы. Разрезание корешков не приводит к утрате двигательной способности, однако может затруднить ее.
Анальгезия, контролируемая пациентом (PCA)
Этот вид обезболивания основан на простом правиле: пациент получает анальгетики тогда, когда он этого хочет. В основу схемы положено индивидуальное восприятие боли и необходимость приема анальгетиков. В европейских странах РСА принята в качестве стандарта постоперационного обезболивания. Метод прост и относительно безопасен. Однако пациентам необходимо проходить тщательный инструктаж.
PCA наиболее эффективна при использовании катетерных методов (эпидуральная, спинальная анестезия, блокада нервных сплетений с установкой катетера), а также порт-систем, как венозных, так и эпидуральных и интратекальных.
Обезболивающие при раке желудка
Неприятные ощущения и боли испытывают примерно 70% пациентов, страдающих раком желудка. Как правило, боль локализуется в животе, но по мере прогрессирования опухоли может возникать и в других местах: в спине, ребрах, костях. В качестве симптома паранеопластического синдрома или побочного эффекта химиотерапии могут возникать нейропатические боли.
Помимо трехступенчатой системы, для борьбы с болью и дискомфортом при раке желудка применяют бензодиазепины, антидепрессанты, препараты гормонов коры надпочечников (преднизолон, дексаметазон), снотворные, антипсихотические средства. Обезболивание при метастазах в кости при болях и патологических переломах дополняют назначением бифосфонатов.
Врач может провести два вида нервных блокад:
- Блокада чревного сплетения помогает справиться с болью в верхней части живота. Блокируется проведение болевых импульсов по нервам желудка, печени, поджелудочной железы, желчного пузыря, кишечника, почек.
- Блокада подчревного сплетения помогает справиться с болью в нижней части живота. Во время нее блокируют нервы нижнего отдела кишечника, мочевого пузыря, яичек, пениса, предстательной железы, матки, яичников, влагалища.
Блокаду нервных сплетений можно проводить с помощью анестетиков и препаратов, которые временно повреждают нервы. При невролизе вводят препарат, который разрушает сплетение.
Обезболивающие при раке легких
Причиной боли в грудной клетке при раке легких может быть сама опухоль или перенесенное хирургическое вмешательство. Другие возможные причины:
- Метастазы в головном мозге приводят к головным болям.
- Метастазы органов брюшной полости приводят к болям в животе.
- Метастазы в костях приводят к костным болям, патологическим переломам.
- Паранеопластический синдром приводит к нейропатическим болям в разных частях тела.
- Боли — один из побочных эффектов химиотерапии.
Как облегчить боль при раке легких?
Помимо обезболивающих уколов при онкологии легких с НПВС и наркотическими анальгетиками, помогают другие препараты, нервные блокады, лучевая терапия, паллиативные хирургические вмешательства.
Врач-гематолог, детский онколог Алексей Пшонкин, заведующий отделением НМИЦ ДГОИ им. Дмитрия Рогачева, на IV конференции «Развитие паллиативной помощи детям и взрослым» выступил с докладом об ошибках в ведении хронического болевого синдрома в детской онкологии.
Боль для детского онколога и гематолога – рутинная проблема. Любой ребенок в онкологическом отделении, независимо от того, признан он куративным или некуративным, в процессе своего лечения сталкивается с болевым синдромом.
Проблема боли недооценена не то, что в паллиативной сфере – она недооценена именно в куративной области медицины. Согласно мировым исследованиям боль может беспокоить онкологических пациентов на любой стадии болезни, но 82,3% пациентов с онкозаболеваниями, проходящих лечение в стационарах, не получают адекватной анальгезии. Под
Обезболивание при онкологии.
Важная задача в онкологии – максимальное обезболивание.
Неадекватное обезболивание при онкологии приводит к депрессии, тревоге, постельному режиму с пролежнями, пневмонией, тромбами и к быстрой смерти.
Причины боли у онкологических больных.
- Повреждение внутренних органов, нервов, костей и других тканей опухолью, метастазами.
- Другие неонкологические заболевания, пролежни, боли в суставах при обездвиженности больного.
- Боль от побочных эффектов лучевой терапии, химиотерапии, хирургического удаления опухоли.
Лечебная тактика обезболивания при различных онкологических заболеваниях разработана Всемирной организацией здравоохранения (ВОЗ) и) и принята во всем мире. Лестница обезболивания состоит из 3-х ступеней. Анальгетики назначаются поэтапно в зависимости от выраженности болевого синдрома. Переход к следующей, более сильной группе анальгетиков, возможен только при неэффективности предыдущей в максимальной дозе в комбинации с адъювантами.
Для оценки боли и подбора терапии ВОЗ рекомендует использовать различные шкалы.
Интенсивность боли определяет больной, а не его родственники.
Для оценки эффективности лечения рекомендуется ведение дневника боли с фиксированием даты, времени приема, дозы, пути введения, продолжительности действия и побочных эффектов.
Ступень 1. Лечение слабой боли начинают с нестероидных противовоспалительных средств, которые продаются в любой аптеке без рецепта врача. Препараты подбираются с учетом противопоказаний и индивидуальной переносимости больного. Чем эффективнее лекарство снимает боль, тем вреднее оно для желудка, поэтому при высоком риске гастропатии одновременно рекомендуется омепразол или нольпаза.
Ступень 2. Лечение боли умеренной интенсивности.
На этом этапе к максимальной дозе нестероидного противовоспалительного препарата добавляется минимально эффективная доза трамадола в таблетках. Постепенно доза трамадола увеличивается до 400 мг в сутки (по 50 мг до 8 раз в день или по 100 мг 3-4 раза в день), а таблетки меняются на внутримышечные инъекции по 100 мг 4 раза в сутки каждые 6 часов. Обезболивающее действие наступает через 30-40 минут после приема таблетки или через 5-10 минут после внутримышечной инъекции. Длительность действия от 4 до 6 часов.
Побочные действия. Трамадол часто вызывает тошноту с рвотой, запоры и сонливость. При тошноте и рвоте таблетки можно заменить на инъекции.
Медикаментозная коррекция побочных эффектов такая же, как и при обезболивании на 3 ступени (см. ниже).
Взаимодействие с другими препаратами:
Транквилизаторы, седативные средства взаимно потенцируют эффекты.
Осторожность необходима при одновременном назначении с нейролептиком, антидепрессантом, карбамазепином. Нельзя вводить в одном шприце с диклофенаком, реланиумом.
Эффективные комбинации трамадола:
- Трамадол чередовать с таблетками найз 100 мг 2 раза в сутки.
- Трамадол чередовать с инъекциями кеторола по 1 мл (в другом шприце) внутримышечно 2 раза в день.
- Трамадол + димедрол 1 мл в том же шприце.
- Трамадол + реланиум 2 мл в другом шприце на ночь.
- Залдиар – комбинированная таблетка (трамадол + парацетамол).
Комбинации снижают болевой синдром меньшей дозой трамадола и позволяют как можно дольше задержаться на 2 ступени обезболивающей лестницы. При грамотном обезболивании потребность в наркотических анальгетиках можно значительно отсрочить.
При умеренной боли вместо трамадола врач может назначить пластырь дюрагезик 12,5 мкг/час или таргин в таблетках в дозе 2,5 мг/5 мг
Ступень 3. Лечение сильной боли.
На наркотическую ступеньку следует переходить только при неэффективной комбинации 400 мг трамадола с адъювантными анальгетиками. Опиоидные анальгетики намного сильнее по обезболивающему действию, но и страшнее по побочным эффектам. А вот обратно вернуться на 2 ступень будет невозможно!
Промедол или морфин
выписываются на специальных рецептурных бланках строгой отчетности. С 1 июля 2015 года законодательно изменился порядок выписки таких рецептов:
- Выписать рецепт имеет право участковый терапевт, а не только онколог.
- Не нужна справка из онкодиспансера о необходимости симптоматической терапии.
- Рецепт действителен не 5, а 15 дней.
- В одном рецепте можно выписать в 2 раза большее количество препарата перед длинными праздниками или при отъезде онкобольного.
- Врач имеет право выписать рецепт на дому, в поликлинике лично больному или его родственнику.
- Не нужен полный возврат пустых ампул и других использованных упаковок для выписки нового рецепта.
Подбирают минимально эффективную дозу на препарате с периодом полувыведения 4 часа, дозируя его «по необходимости». Затем переходят на пролонгированное лекарство, разделив суточную дозу на 2-3 введения.
Таргин
— таблетка пролонгированного действия в комбинации налоксон/оксикодон 2,5мг/5 мг; 5 мг/10 мг; 10 мг/20 мг; 20 мг/40 мг. Доза подбирается индивидуально в зависимости от выраженности боли и чувствительности больного. Эффект 2,5 мг/5 мг таргина соответствует 50-100 мг трамадола в таблетках. Переносится легче опиоидных анальгетиков, дает меньше побочных эффектов, в том числе опиод индуцированных запоров.
Дюрагезик
Пластырь с фентанилом под названием дюрагезик в дозе 12,5; 25; 50; 75 или 100 мкг/час клеится на неповрежденную кожу на 3 суток, но некоторым пациентам требуется замена через 2 суток.
Побочные действия опиоидов обычно возникают в начале приема препарата или в период повышения дозы. Наиболее часто встречаются тошнота, запор и психические нарушения.
При запоре
применяются слабительные препараты:
- Дюфалак 15-60 мл в сутки стимулирует перистальтику, задерживает жидкость в просвете кишечника.
- Сенна 15 мг в сутки (максимальная суточная доза 8 таблеток). Начало действия через 6-12 часов.
- Бисакодил 10-20 мг в ректальных свечах. Начало действия до 1 часа.
При тяжелом запоре с каловыми камнями в прямой кишке лечение начинают с введения глицериновых свечей в задний проход для размягчения каловых масс. Затем удаляют каловые камни ручным способом (пальцем в медицинской перчатке). После этого делают сифонную клизму и дают слабительное через рот.
Психические нарушения
(галлюцинации, бред) требуют снижения дозы опиоида или его замены, а также назначения антипсихотика и/или бензодиазепина.
Миоклонус
– это внезапные насильственные подергивания мышц, которые значительно усиливают боль при костных метастазах. При этом необходима замена опиоида или снижение его дозы с повышением дозы адъювантных анальгетиков + клоназепам 0,5-1 мг на ночь или диазепам.
При зуде и крапивнице применяются антигистаминные средства.
При задержке мочи требуется установка катетера.
Тошнота и рвота обычно исчезают через несколько дней от начала приема препарата. Рекомендуется принимать прохладную пищу без запаха, небольшими порциями и противорвотные средства:
- Метоклопрамид (церукал) 5-20 мг каждые 6-8 часов.
- Прохлорперазин 5-20 мг каждые 4-6 часов внутрь или галоперидол 0,5-5 мг каждые 4-8 часов.
При тошноте, рвоте и нарушении глотания вместо таблеток используются другие пути введения:
- Подкожные или внутривенные инъекции. При кахексии, мышечной атрофии не рекомендуется вводить анальгетики внутримышечно.
- Ректальный путь при отсутствии патологии в этой области и регулярном стуле. Наличие кала в прямой кишке затрудняет всасывание лекарства.
- Через желудочный зонд.
- Сублингвальный (под язык пастилки для рассасывания).
- Через катетер эпидурально или интратекально, но для этого требуется специально обученный врач и дорогие расходные материалы.
- Трансдермальный (через кожу) в виде пластыря с фентанилом.
Адъювантные анальгетики в комбинации с препаратами любой ступени лестницы лечения боли усиливают обезболивающий эффект, позволяют отстрочить переход на следующую ступень, не повышать дозу и улучшить качество жизни онкобольных.
При нейропатической боли к трамалу или опиоиду добавляют антидепрессант, противосудорожный препарат и пластырь с лидокаином.
Антидепрессанты
устраняют тревогу, улучшают сон и настроение.
- Амитриптиллин по 10 мг 2 раза в день или 20-25 мг на ночь с постепенным повышением дозы. Относительные противопоказания: аритмия, аденома простаты, закрытоугольная глаукома. Обезболивающий эффект наступает через 7-10 дней от начала приема.
- Венлафаксин – современный антидепрессант, по обезболивающему эффекту уступающий амитриптиллину. Доза титруется от 37,5 мг 2 раза в день до минимально эффективной, но не более 375 мг в сутки. Эффективен при эпизодической боли.
особенно эффективны при стреляющей боли.
- Карбамазепин (финлепсин).
- Габапентин (габагамма, конвалис) в суточной дозе от 900-3600 мг
- Прегабалин (лирика).
5% пластырь под названием версатис клеится от 1 до 3 пластин на область боли на 12 часов с последующим 12 часовым перерывом.
Дексаметазон
устраняет отек головного мозга и снижает компрессию нервов, оказывает противовоспалительное действие.
Дексаметазон 4-24 мг в сутки в сочетании с анальгетиками 2 или 3 ступени эффективен при метастазах в кости или печень, повышает аппетит.
Нейролептики
усиливают обезболивающее действие анальгетиков, устраняют тошноту, рвоту и галлюцинации, обладают снотворными свойствами.
- Галоперидол.
- Аминазин.
потенцируют седативное действие опиоидов, нормализуют сон, устраняют тревогу.
- Реланиум
- Феназепам.
Специфическая острая прорывная боль в при онкологических заболеваниях. 1. Ситуационная боль при движениях, гигиенических процедурах. Для предупреждения такой боли перед провоцирующими факторами (клизмой, ванной) лучше ввести анальгетик короткого действия.
2. Спонтанная боль без явной причины плохо поддается контролю. Рекомендован постоянный прием адъювантных анальгетиков.
3. Боль окончания действия дозы связана со снижением концентрации анальгетика в крови.Из этой ситуации есть несколько выходов:
- Разделить ту же суточную дозу на большее количество приемов (трамадол принимать не по 100 мг 2 раза в день, а по 50 мг 4 раза в день).
- Увеличить разовую дозу препарата без превышения максимальной суточной дозы, оставив тоже количество раз приема (трамадол был по 50 мг 3 раза в день, стал по 100 мг 3 раза в день).
- Добавить еще одну дозу в дополнительный прием, увеличив суточную дозу (трамадол был по 100 мг 2 раза в день через 12 часов, а стал по 100 мг 3 раза в день через 8 часов).
- Между введением анальгетика принимать другие средства (трамадол оставить по 100 мг 2 раза в день, но между приемом трамадола найз по 100 мг 2 раза в день).
При частых «прорывах» обсудить изменение схемы лечения с доктором.
Инвазивные методы лечения при наличии специалистов и оборудования.
- Внутриспинальное введение анальгетиков.
- Блокада нервов, чревного сплетения.
- Радиочастотная абляция или лучевая терапия болезненных метастазов.
- Вертебропластика при нестабильности позвоночника вследствие инвазивного роста опухоли
Нелекарственные методы.
- Гипноз, общение со священником, молитва, медитация, аутотренинг, арт-терапия, музыкотерапия, хобби.
- Домашние питомцы.
- Лечебная физкультура, иммобилизация, лечение положением, ортопедические корректоры (шины, корсеты, фиксаторы).
- Тепло или холод, массаж рук, ног, нежное поглаживание над очагом острой прорывной боли в ожидании начала действия быстрого анальгетика.
- ЧЭНС, акупунктура (в иностранных источниках).
Принципы обезболивания при онкологии:
- Поэтапное назначение анальгетиков в зависимости от интенсивности болевого синдрома. Подниматься снизу вверх по трем ступеням лестницы ВОЗ.
- Титрование дозы. Начинать с минимально эффективной дозы, постепенно увеличивая её до достижения обезболивающего эффекта, появления побочного действия или максимальной суточной дозы.
- Перед переходом на следующую ступень попробовать комбинацию с адъювантными анальгетиками.
- Обезболивать «по будильнику», системно или «как доктор прописал» с соблюдением рекомендованной дозировки и интервала введения. Ошибочно экономить медикаменты, терпеть и вводить «по требованию» только при невыносимой боли. Следующая доза должна предотвратить боль, а не устранять ее после того, как она вновь возникнет.
- Индивидуальный подбор препарата с учетом его эффективности и переносимости.
- Таблетки и пластыри предпочтительнее уколов. Инъекции только в экстренных или крайних случаях, когда другие формы неэффективны или невозможны. Например, при рвоте и кишечной непроходимости, когда нарушается всасывание таблеток.
- Ночью больной и его родственники должны спать. Для этого перед сном анальгетик вводится в большей дозе (если это возможно без передозировки) и/или в комбинации с седативными средствами. Не нужно будить спящего больного, а пропущенную дозу принять при пробуждении.
- Дифференцировать физическую и душевную боль. Психогенные боли на фоне тревоги и депрессии с эмоциональными переживаниями, безнадежностью, потерей смысла жизни, чувством страха снимаются не анальгетиками, а специальными психотропными средствами, с помощью психологов, психиатров или священников.
Вывод.
Боль на всех стадиях рака должна быть купирована или снижена до терпимого уровня.
Практически каждый день пациенты задают мне одни и те же важные и серьезные вопросы о противовоспалительных препаратах. На наиболее частые из них даются ответы в этой статье
Описаны правила приема настероидных противовоспалительных препаратов
Противовоспалительные препараты (в том числе НПВП) занимают основное место в лечении боли, связанной с воспалением опорно-двигательного аппарата.
Врач-невролог высшей категории рассказывает о признаках серьезной патологии при болях в спине
Самая частая причина болей в спине связана с остеохондрозом позвоночника. Однако боли в могут быть первым клиническим проявлением другого более серьезного заболевания, что требует от врача грамотного дифференциального диагноза уже при первичном обращении пациента
Современная классификация болей основана на клинических симптомах и оказывает большую помощь в определении прогноза, разработке плана диагностических и лечебных мероприятий…

Болевой синдром при раке проявляется у 35–50% пациентов на ранних стадиях злокачественного процесса. По мере прогрессирования болезни уже до 80% чувствуют боль от умеренной до сильной. В терминальной стадии больно уже почти всем — 95% пациентов. Боль мешает спать, есть, двигаться, принимать осознанные решения, влияет на работу органов и систем.
Хорошая новость в том, что современная медицина научилась держать эту боль под контролем в 90% случаев. То есть либо купировать болевой синдром полностью, либо значительно уменьшать его интенсивность. Таким образом, на любых стадиях рака можно сохранять онкологическим пациентам нормальное качество жизни.
Мы уже писали, что в международной клинике Медика24 больше половины пациентов — именно с III–IV стадиями рака. Первое, что приходится делать при оказании паллиативной помощи таким людям — это купирование болевого синдрома. Поэтому для нашего профиля адекватное обезболивание остается одним из самых актуальных направлений работы.
В России есть специфические проблемы, связанные как с получением анальгетиков, особенно наркотических, так и с несоблюдением в некоторых медучреждениях рекомендаций ВОЗ по обезболиванию.
Хотя, судя по нашей практике, основной принцип довольно прост: «Не делать резких движений». Всегда начинать с минимальных доз, наращивать мощность обезболивания очень плавно, а не прыгать с обычного ибупрофена сразу на морфин, «отбирая» у пациента массу альтернативных более слабых вариантов, которыми можно было бы еще долго пользоваться.
Сегодня постараемся разобраться, какие же лекарства кому и когда нужны, и как еще современная медицина умеет бороться с болью.
Что вообще такое — боль?
И за какие такие грехи природа мучает людей? Официальное определение IASP (Международной ассоциации по изучению боли) таково: «Боль — неприятное сенсорное или эмоциональное переживание, связанное с фактическим или потенциальным повреждением тканей, или описываемое в терминах такого повреждения». Переведем на человеческий.
В норме, боль — это важная и полезная для выживания вещь. Это четкий сигнал мозгу от какой-то части тела или от внутреннего органа: «Эй, обрати внимание, тут серьезные неполадки, надо что-то делать. Быстро!». Эта сигнальная система позволяет человеку избегать слишком серьезных травм и повреждений: если вам неприятно — вы постараетесь дальше не взаимодействовать с причиной своих неприятностей. А значит, с большей вероятностью останетесь целы и почти невредимы. Так все происходило в ходе эволюции.
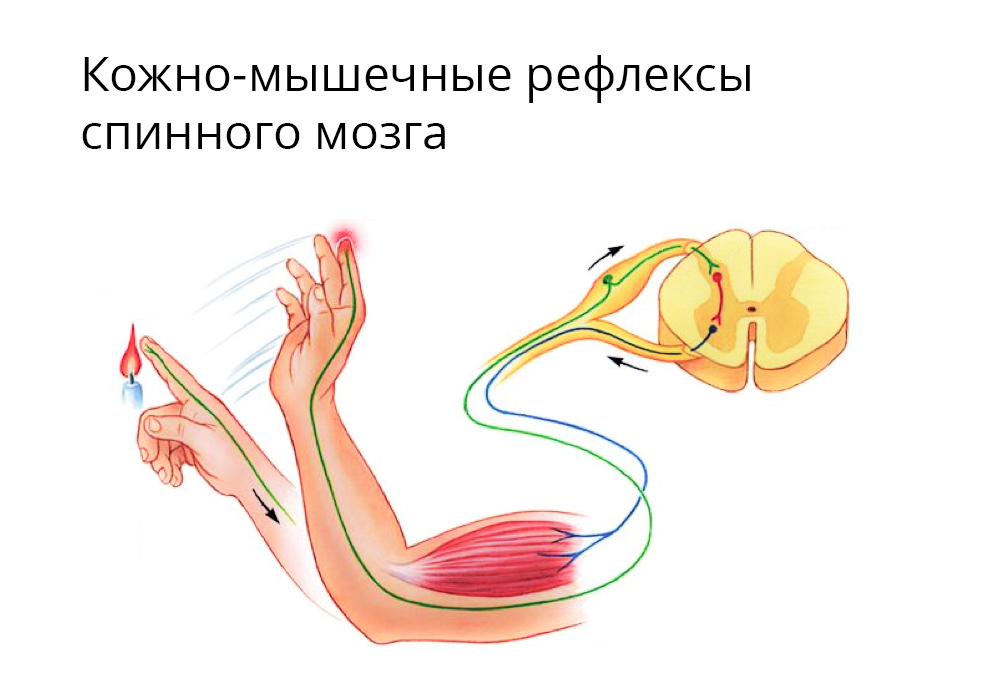
Рефлекс отдергивания — здоровая биологическая реакция на острую боль
Но в нездоровом организме онкологического пациента (а также пациента с сердечно-сосудистым заболеванием или ВИЧ, или, например, туберкулезом) боль утрачивает свою полезную сигнальную функцию и наоборот, мешает как основной терапии, так и оказанию паллиативной помощи. Пациент впадает в депрессивное состояние, теряет силы, необходимые для борьбы с болезнью. Хронический болевой синдром превращается в самостоятельную патологию, которую нужно отдельно лечить.
Именно поэтому более чем миллиону человек в России ежегодно требуется обезболивание. Причем от 400 до 800 тысяч из них (по разным подсчетам) нуждаются в опиоидных анальгетиках.
Что и почему болит при раке?
Чтобы разобраться, какой подход нужен для купирования боли, врачу-онкологу нужно понять ее причину и происхождение.
Одна из больших трудностей диагностики ЗНО (злокачественных новообразований) — у пациента часто сначала вообще ничего не болит. Опухоль банально может быть пока слишком маленькой.
Еще такое случается, если опухоль растет в неплотных тканях (таких как молочная железа) или увеличивается внутри полости органа (например, желудка). Также без боли могут развиваться те виды рака, при которых нет солидных первичных опухолей — лейкозы, злокачественные заболевания системы кроветворения.
В нашей практике были случаи, когда бессимптомно протекали даже IV стадии онкологических процессов — вплоть до появления множественных метастазов пациенту не было больно.
Во всех остальных случаях, когда боль присутствует, врачу важно знать, из-за чего она появилась. По причинам возникновения выделим три основных группы.
Ноцицептивная боль. Пробуждается ноцицепторами — рецепторами боли. Эти рецепторы — сеть разветвленных окончаний периферических нервов, которыми «подключены» к спинному мозгу все наши внутренние органы, а также кости и каждая точка поверхности кожи. При повреждении (или воздействии, которое угрожает повреждением) любого участка тела ноцицепторы посылают сигнал в спинной мозг, а тот, во-первых, запускает рефлексы избегания (например, отдергивать руку при ожоге), и во-вторых, «докладывает наверх» — в головной мозг.
Схема прохождения ноцицептивного и других сигналов от внешних раздражителей
И там уже сложное взаимодействие таламуса, гипоталамуса и коры больших полушарий запускает стрессовые реакции вегетативной нервной системы: расширение зрачков, усиление пульса, повышение давления и т. д. На какой-то момент мозг «приостанавливает» все остальные нервные процессы, потому что у боли первый приоритет. Она важнее всего остального для выживания — считает мозг. А пациент в этот момент не может нормально думать и делать какие-то другие дела.
При онкологических заболеваниях ноцицептивная боль, чаще всего, является реакцией на саму опухоль или метастазы. Так, метастазы в позвоночнике могут давать прорывную, резкую боль при перемене положения тела пациентом.
Нейропатическая боль. Ее причина — нарушение в работе нервных структур — нервов, спинного или головного мозга. Сочетает два фактора: с одной стороны, интенсивность — пациенту очень больно, иногда не помогают даже сильнодействующие анальгетики. С другой стороны — затруднена локализация. В отличие от острой ноцицептивной боли, пациент часто не может сказать, где именно у него болит.
Такая боль бывает вызвана ростом опухоли или метастаза, когда они давят, например, на позвоночник или защемляют нервные корешки. Также причиной, к несчастью, могут быть и побочные эффекты противоопухолевого лечения.
Дисфункциональная боль. Тот случай, когда органические причины боли отсутствуют, но она не уходит: например, опухоль уже удалили, заживление после операции прошло, а боль осталась. Бывает, что боль, по оценке самого пациента, гораздо сильнее, чем должна быть при его состоянии здоровья.
В таких случаях необходимо учитывать психологическое состояние пациента. Сильный стресс может заметно повлиять на изменения восприятия, вплоть до полностью психогенных болей.
Наша клиническая практика показывает, насколько сильно помогает в подобных случаях знание онкопсихологии. В России далеко не все врачи уделяют ей должное внимание, хотя именно в такой ситуации она помогает стабилизировать состояние пациента и уменьшить его мучительный болевой синдром.
Дополнительными усложняющими «бонусами» к основным видам боли при раке добавляются болезненные проявления побочных эффектов от самой противоопухолевой терапии:
- боль во время заживления после операций;
- спазмы и судороги;
- изъязвление слизистых;
- суставные и мышечные боли;
- кожные воспаления, дерматиты.
Современные врачи используют все более точно дозированную лучевую терапию, все более «аккуратные», таргетные препараты, все менее травматичную хирургию, чтобы уменьшить частоту и выраженность таких неприятных побочных эффектов. Сегодня мы в клинике проводим, например, гораздо больше хирургических вмешательств эндоскопическими и лапароскопическими методами — через тонкие проколы или совсем небольшие (1–1,5 см) разрезы в коже. Методы сводятся все к тому же: продлить пациенту нормальную жизнь.
Сколько боли, в баллах?
Для выбора адекватной анальгезии врач должен понимать, насколько человеку больно, постараться понять, где именно болит и как долго. От этого зависят назначения в рецепте на обезболивание. Кроме уточняющих вопросов о характере и локализации боли, врач обязательно оценивает ее интенсивность.
Во всем мире для этого используют шкалы НОШ (нумерологическая оценочная шкала) и ВАШ (визуально-аналоговая шкала), либо гибридные варианты — в зависимости от возраста и состояния пациента. Совсем маленьким детям и очень пожилым людям, а также пациентам с когнитивными нарушениями бывает сложно ответить на стандартные вопросы. Иногда приходится работать с такими только по поведению и выражению лиц.
Шкала оценки боли от 0 (ничего не болит) до 10 (нестерпимо больно)
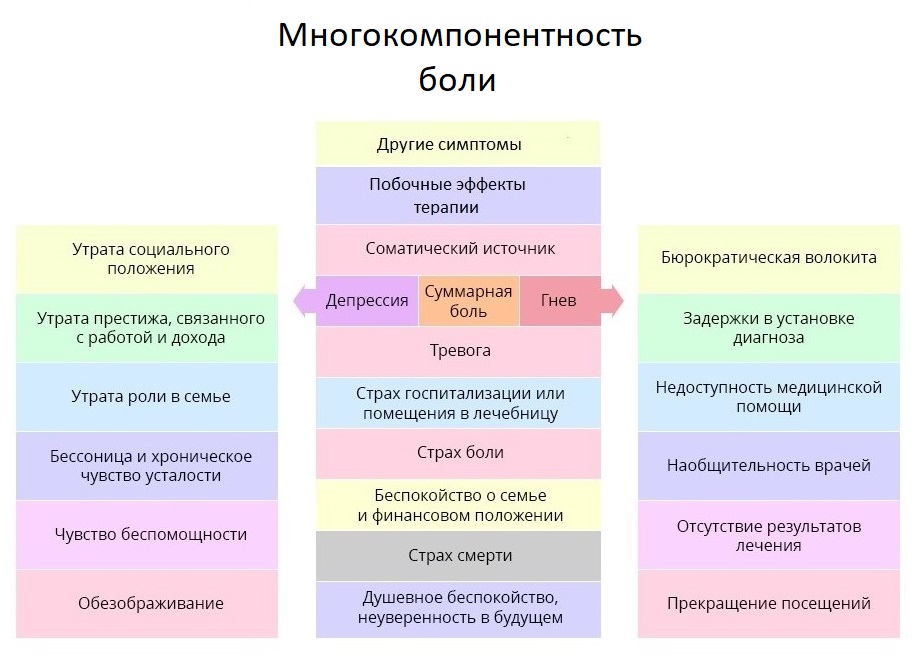
Важно при этом получить как можно больше дополнительной информации: если пациент считает, что терпеть — достойное занятие, а жаловаться — недостойное, или выяснится, что у пациента были периоды злоупотребления и зависимостей, это может внести коррективы в терапию болевого синдрома.
Мы уже затронули тему работы с психологическим состоянием больного, и коснемся ее еще раз — об этом важно помнить и врачам, и близким пациента. ВОЗ даже ввела для этого специальное понятие: суммарная боль. Она охватывает не только физические раздражители, но и эмоциональные и социальные негативные аспекты жизни пациента.
Учитывая такой многокомпонентный пул причин для усиления боли, мировое врачебное сообщество признает наиболее удачной идею «мультимодальной» терапии — когда наряду с медикаментозным лечением применяют физическую активность по силам пациенту, техники релаксации и психотерапию. Все это создает условия, при которых боль перестает занимать в жизни пациента центральное место, уступая более важным и интересным сферам.
Чем лечат боль при раке, или куда ведет лестница обезболивания
Наверное, каждый врач считает более правильными и удачными те препараты, которые оказались наиболее действенными в его личном практическом опыте. Но любой онколог, стремясь купировать болевой синдром, должен помнить про рекомендации ВОЗ для лечения онкологических болей.
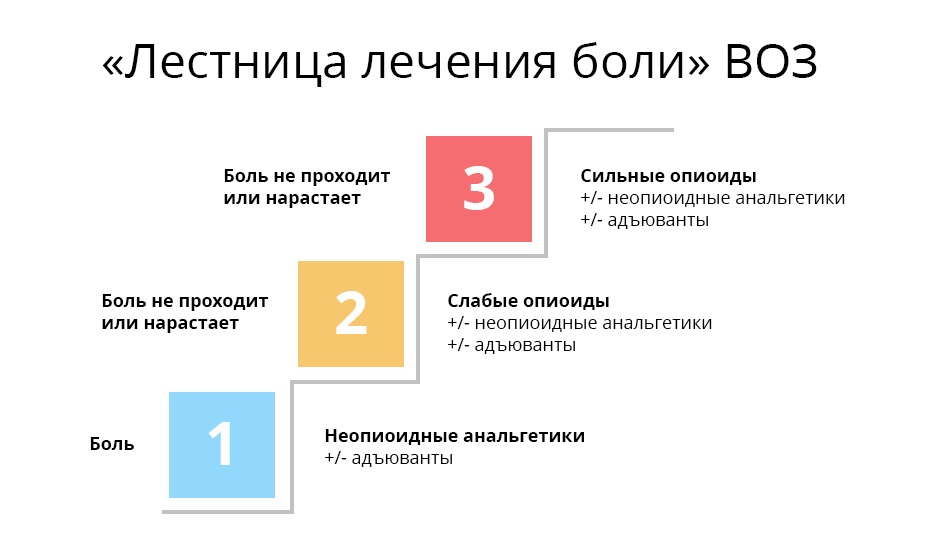
Рекомендации эти были выстроены в виде трехступенчатой «лестницы» еще в 1986 году, и с тех пор основные постулаты остались неизменными.
Первая ступень. При слабой боли начинают с ненаркотических анальгетиков и нестероидных противовоспалительных средств и препаратов (НПВС/НПВП). Это привычные безрецептурные парацетамол, ибупрофен, аспирин и др. При мышечной и суставной боли назначают диклофенак и др.
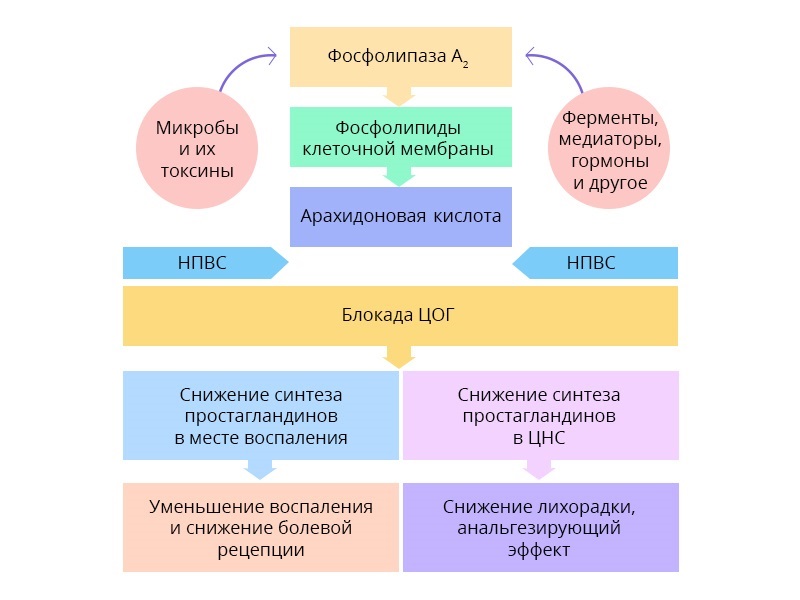
Схема действия НПВС — они блокируют фермент циклооксигеназу, снижая синтез простагландинов, тем самым уменьшая чувствительность болевых рецепторов.
Такие препараты не вызывают привыкания и зависимости, но в большой дозировке могут навредить ЖКТ, поэтому бесконечно и бесконтрольно дозу увеличивать нельзя, чтобы не усложнить ситуацию желудочным кровотечением.
Вторая ступень. Далее, если боль усиливается, назначают кодеин и трамадол. Это «легкие» опиаты. Они действуют за счет того, что присоединяются к опиоидным рецепторам ЦНС и замещают там эндорфины.
Эндорфины — нейромедиаторы, одна из функций которых — тормозить передачу слабых болевых импульсов из спинного мозга в головной. Это позволяет нам не плакать от боли каждый раз, когда мы ставим локти на стол или спрыгиваем с высоты полуметра. Но при интенсивной боли выработка эндорфинов уменьшается. Опиоидные рецепторы освобождаются, нервные импульсы не тормозятся, человек испытывает боль.
Так обычно ведет себя тормозящий вставочный нейрон — выделяет эндорфины, чтобы заблокировать входящий нервный импульс, чтобы мозг «не обращал внимания»
Трамадол принимают вместе с анальгином, парацетамолом и другими медикаментами первой ступени — эффект получается комплексным: одновременное воздействие и на центральную, и на периферическую нервную систему.
Важно, что трамадол, хотя и является опиатом — относится к ненаркотическим анальгетикам. Пациенту проще его получить и не нужно бояться потенциальной зависимости.
Третья ступень. На этой ступени оказываются врач и его пациент, когда ему уже перестали помогать слабые опиаты. В дело вступают сильные опиаты, основной — морфин. Сильные опиаты связываются с опиоидными рецепторами гораздо надежнее слабых, поэтому действуют мощнее. Однако, такой эффект стоит дорого: эти препараты уже могут вызывать зависимость — но только, если употреблять их неправильно и бесконтрольно.
Поэтому на третью ступень начинают взбираться так же постепенно. Назначают бупренорфин или фентанил, эффективность которых 50% и 75% относительно морфина — и вводят их строго по расписанию, начиная с минимальной дозы. Под контролем врача, при соблюдении рекомендованных дозировок и кратности приема, при плавном повышении «мощности» вероятность развития патологической зависимости крайне мала.
Важно, что на каждой ступени может использоваться так называемая адъювантная, то есть вспомогательная, терапия. Адъювантные препараты не обезболивают самостоятельно, но в сочетании с основными анальгетиками либо усиливают их действие, либо нивелируют побочные эффекты. В эту группу входят антидепрессанты, кортикостероиды, противорвотные и противосудорожные, антигистаминные и т. д.
Почему так важно соблюдать рекомендации и принципы ВОЗ?
Таким образом, ВОЗ дает основные принципы и рекомендации для плавного перехода со ступеньки на ступеньку, которые помогают избегать тупика в терапии — когда боль усиливается, а средств борьбы с ней уже не осталось.
Такое случается, если онколог назначает опиоидные препараты раньше времени или в дозе больше необходимого. Если прыгнуть с кеторола на промедол (как, к сожалению, делают некоторые врачи — кто по неопытности, кто из-за отсутствия нужных препаратов), то сначала эффект может превзойти ожидания. Но затем получается, что боль станет требовать увеличения дозировки быстрее, чем предписано безопасным режимом. Ступеньки закончатся раньше, чем вы пройдете нужное количество шагов. В этом случае врач сам у себя отнимает средства лечения.
Со стороны же пациента главная — огромная! — ошибка — это «терпеть до последнего». Особенно на Российских пациентах это заметно. Когда к нам приезжают лечиться из Прибалтики, например, у них уже нет этого лишнего партизанского «геройства».
И это правильно — говорить врачу о боли сразу. Потому что в лечении болевого синдрома есть один неприятный парадокс: чем дольше терпишь, тем сложнее от боли избавляться. Дело в том, что длительная долгая боль означает длительное и стойкое возбуждение одних и тех же проводящих нервных путей. Ноциогенные нервные клетки, скажем, «привыкают» проводить болевые импульсы и происходит их сенситизация — повышение чувствительности. В дальнейшем они легко отвечают болевым откликом даже на слабые и безобидные воздействия. С такой болью становится гораздо сложнее справиться.
Что, кроме уколов?
Строго говоря, как раз уколы, сиречь инъекции, в современном обезболивании стараются не использовать. Выбирать для обезболивания самый болезненный метод введения как-то нелогично.
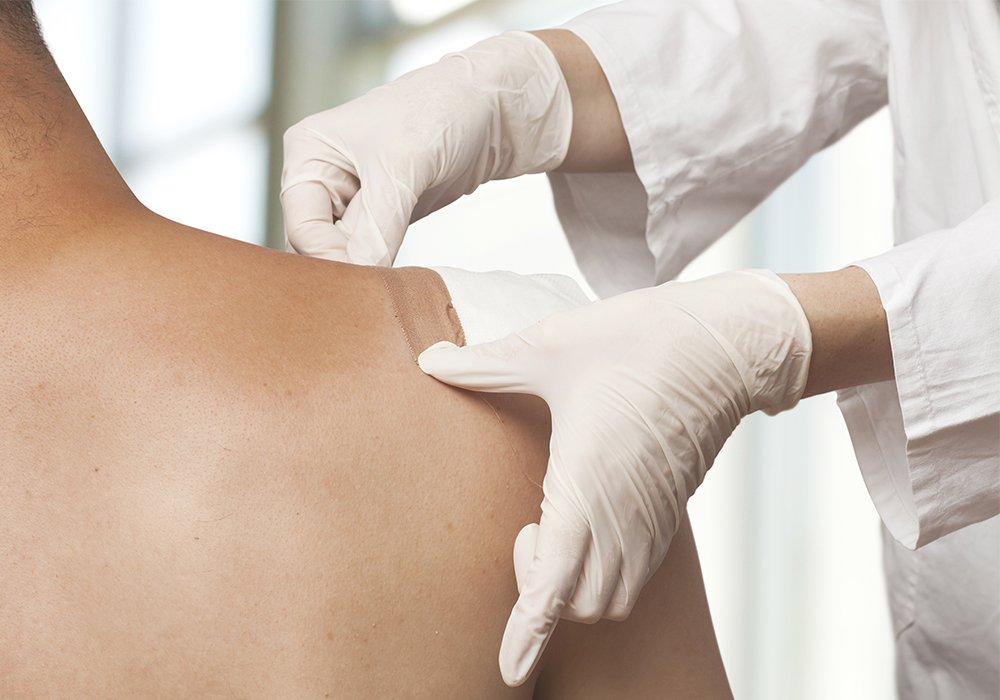
Поэтому все популярнее сейчас Трансдермальный метод введения — в виде пластырей.
В отличие от инъекций — максимально удобен для пациента. У него есть свои ограничения, конечно — по температуре тела, по количеству подкожно-жировой клетчатки, но в большинстве случаев он хорош:
- препарат (обычно фентанил) высвобождается постепенно, хватает на 72 часа;
- не требует контролировать время приема таблеток или введения препаратов;
- исключает передозировку (это важно для наркотического анальгетика).
Фентаниловый пластырь — сильное, безопасное и комфортное обезболивание
Медикаментозная блокада нервов и вегетативных сплетений. Анестетик, препарат для «заморозки», вводится непосредственно в место проекции нерва, по которому передается боль от пораженного раком органа. В зависимости от вида обезболивающего и нозологии (вида опухоли) делается это с разной частотой — от раза в неделю до одного раза в 6 месяцев. Метод широко распространен, поскольку у него почти нет противопоказаний.
Спинальная анестезия. Препарат (морфин, фентанил) вводится в канал позвоночника, где пролегает спинной мозг. Через спинномозговую жидкость и с кровотоком препарат поступает в мозг и «выключает» чувствительность, мышцы расслабляются. Метод используют при очень острой и интенсивной боли.
Эпидуральная анестезия. Да, ее делают не только беременным. Те же препараты, что при спинальной анестезии, вводят в полость между твердой мозговой оболочкой и стенками позвоночного канала. Эпидуральная анестезия используется на поздних стадиях, при метастатическом поражении костей, когда боль не снимается инъекциями и препаратами перорально.
Паллиативная химио-, таргетная и лучевая терапия. Она используется не с целью разрушить опухоль, а с целью просто сделать ее меньше, чтобы освободить сдавленные нервные узлы, вызывающие боль.
Нейрохирургические методы. Нейрохирург надрезает корешки спинномозговых или черепных нервов. Это не приводит к утрате двигательной активности (хотя может потребовать реабилитации), но мозг лишается возможности получать болевые сигналы по этому пути.
Радиочастотная абляция (РЧА). В первом нашем посте, про паллиативную медицину, мы прикрепляли видео о том, как этот метод помог пациентке избавиться от болевого синдрома на последней стадии рака. Тогда РЧА применялась для того, чтобы разрушить метастазы, давившие на нервные корешки спинного мозга.
В случаях же, когда разрушить метастазы или саму опухоль невозможно, РЧА можно использовать для разрушения проводящих нервных путей. Это похоже на предыдущий вариант, только хирург действует не скальпелем, а специальной иглой, разогретой радиочастотными колебаниями до высокой температуры.
Нейролизис при помощи эндосонографии. Нейролизис — это разрушение нервного пути, проводящего боль, с помощью специальных химических растворов. Под контролем ультразвука эндоскоп подводят точно к чревному (солнечному) нервному сплетению через ЖКТ и разрушают часть нервных волокон. Обезболивающий эффект от процедуры наступает в 90% случаев при раке желудка или, например, поджелудочной железы. Сохраняется результат процедуры от месяца до года в редких случаях. Все зависит от скорости развития опухоли. При том, что в случае с применением препаратов-анальгетиков, их пришлось бы применять еженедельно.
Вертебропластика. Этот способ можем пояснить на живом примере из собственной практики. Повреждение позвоночника метастазами приводит к разрушению тела позвонка. Костная структура позвонка деформируется, происходит компрессия (сдавливание) спинномозговых корешков. Возникает корешковый компрессионный сидром, который сопровождается сильными болями. Вертебропластика укрепляет тело пораженного позвонка, чтобы он перестал давить на нервные корешки.
Операция малоинвазивная, ее проводят под местным обезболиванием и контролем компьютерной томографии. В тело позвонка вводится специальная игла-канюля, одновременно специальным инструментов восстанавливается высота позвонка. В полость позвонка вводится костный цемент. Результат вмешательства также контролируется КТ исследованием. В 98% случаев вертебропластика устраняет болевой синдром сразу же после окончания операции. Период реабилитации минимальный, через пару часов пациент может принимать вертикальное положение.
Так что, вариантов помочь пациенту с болевым синдромом у хорошего онколога сегодня много. Мы убеждены, что вне зависимости от стадии его рака, человек может максимально долго иметь нормальное качество жизни, без ограничений и страданий.
Главная боль — несовершенство системы
Проблема недостаточного обеспечения сильными анальгетиками больных с тяжелыми диагнозами — одна из самых, уж извините, больных проблем в российской онкологии в частности и паллиативной медицине в целом.
Да, вы скажете, что у нас-то в частной клинике все эти процессы налажены, пациентам и их близким не приходится тратить недели на то, чтобы «выбить» из врача необходимый штамп на рецепте, а потом отвоевать у аптеки бесплатную упаковку препарата. Но наши врачи по многу лет работали в государственных больницах, к нам каждую неделю поступают пациенты, которые только что оттуда, так что тяжесть ситуации нам ясна.
После самоубийства контр-адмирала Апанасенко в 2014 начались какие-то подвижки, но далеко не все так радужно, как обещалось.
Препараты из группы наркотических анальгетиков (а мы помним, на 3 ступени помогают уже только они) многие врачи просто не хотят выписывать — потому что боятся. Все помнят резонансное
дело Алевтины Хориняк
. Ее полностью оправдали, но многие боятся так же попасть под суд за якобы «незаконный оборот».
Пациенты, в свою очередь, боятся принимать трамадол, считая его чем-то аналогичным героину. Надеемся, часть статьи, где мы поясняем про «лестницу» ВОЗ — немного упорядочила эти сведения в головах граждан.
Чтобы страха, а значит, и потенциальной ненужной боли, не осталось, давайте разъясним, какой порядок действий, нужный для получения наркотического препарата.
Кто выписывает рецепт?
- врач-онколог,
- участковый терапевт,
- врач любой специальности, который прошел обучение работе с наркотическими и психотропными веществами.
Сколько действует рецепт?
15 дней. Хватает на любые «каникулы». Но если он нужен срочно, то его могут выписать и в праздник, и в выходной.
Нужно ли сдавать ампулы?
Нет. По закону, никто не вправе требовать от пациента или его родных сдавать использованные ампулы, пластыри и упаковки от наркотических анальгетиков.
Может кто-то из родственников получить рецепт и препарат от имени больного?
- Чтобы выписать рецепт, врач должен провести осмотр. Но если пациент не может добраться до больницы, он имеет право вызвать врача на дом.
- За печатью все же придется отправить кого-то из близких в поликлинику — печать лечебного учреждения на рецепте обязательна.
- Получить препарат в специально указанной аптеке может как сам пациент, так и его доверенное лицо (с паспортом и копией паспорта пациента)
Что делать, если возникли сложности с получением обезболивающего?
- Звонить на горячую линию Министерства здравоохранения: 8-800-200-03-89,
- Росздравнадзора: 8-800-500-18-35,
- В страховую компанию, у которой оформлен ваш полис ОМС.
В заключение хочется как-то обобщить все сказанное по этой тяжелой теме:
- Боль нельзя терпеть! Не нужно бояться слов «наркотические анальгетики», при разумном подходе и соблюдении рекомендаций грамотного врача пациент не рискует сформировать зависимость. Согласно информационным письмам Минздрава РФ, все пациенты должны быть обезболены.
- Современные обезболивающие средства в сочетании с адъювантными препаратами дают врачу массу вариантов успешно купировать болевой синдром. Серьезный багаж опыта международной клиники Медика24 подтверждает: даже на последних стадиях онкологического процесса, даже у неизлечимых пациентов — практически всегда остается возможность сохранить человеку ясное сознание и нормальное качество жизни без страданий.
- За последние 4 года немного упростилась процедура получения препаратов для пациентов, хотя для самих бюджетных медучреждений все по-прежнему предельно бюрократизировано. Упразднили ФСКН, что также облегчило жизнь медикам. Да, работы впереди масса. Например, сформировать, наконец, единый реестр пациентов, нуждающихся в наркотических анальгетиках, о котором говорят с 2015 года. Но сдвиги в сторону облегчения процедуры получения рецептурных обезболивающих в России есть.
Пусть у вас еще очень-очень долго ничего не болит!
Материал подготовлен заместителем главного врача по лечебной работе международной клиники Медика24, кандидатом медицинских наук Сергеевым Петром Сергеевичем.
Источники:
- https://habr.com/ru/company/medica24/blog/437782/
- Psychological and Behavioral Approaches to Cancer Pain Management
Karen L. Syrjala, Mark P. Jensen, M. Elena Mendoza, Jean C. Yi, Hannah M. Fisher, and Francis J. Keefe - WHO’s cancer pain ladder for adults. World Health Organization
- Как продлевают жизнь и убирают боль у смертельно больных: паллиативная медицина в России