Существует несколько классификаций ошибок и осложнений при лечении больных с переломами костей (М. М. Гириорова, 1956; М. В. Волкова, О. Н. Гудушаури, А. А. Ушаковой, 1967 и др.).
- Диагностические ошибки
- Ошибки, которые допускаются
- Организационные ошибки
- Ошибки и осложнения при применении одномоментной репозиции отломков, фиксации гипсовой повязкой
- Ошибки и осложнения при лечении по поводу переломов скелетным извлечением
- Ошибки и осложнения при оперативном лечении по поводу переломов костей
- Ранние послеоперационные осложнения
- Поздние послеоперационные осложнения
- Ошибки и осложнения при лечении по поводу переломов костей компрессионно-дистракционными аппаратами
- Ишемическая контрактура Фолькмана
- Профилактика контрактуры Фолькмана
- Жировая эмболия
Целесообразно придерживаться такой классификации:
1. Диагностические ошибки и осложнения как их последствия.
2. Организационные ошибки при лечении по поводу переломов костей.
3. Ошибки при применении одиомоментной репозиции отломков и фиксации гипсовой повязкой.
4. Ошибки и осложнения при лечении скелетным извлечением.
5. Ошибки и осложнения при оперативном лечении по поводу переломов костей.
6. Ошибки и осложнения при лечении по поводу переломов костей компрессионно-дистракционными аппаратами.
7. Жировая эмболия.
Диагностические ошибки
Диагностические ошибки при лечении больных с переломами костей бывают редко, однако они встречаются чаще всего при множественных переломах костей и сочетанной травме, особенно при компрессии головного мозга. Повреждение перекрывает и затушевывает признаки переломов костей другой локализации (костей стопы, позвоночного столба).
Реже, но встречаются диагностические ошибки при рассеянном обследовании больного, когда больного не обнажают, а лишь ограничиваются местом травмы, которое показывает больной или наиболее клинически выраженное. Иногда бывают ошибки при переломах без смещения одной из парных костей (предплечья, голени).
Ошибки, которые допускаются
1) не используют рентгенологического обследования и ограничиваются диагнозом забоя или растяжения связок сустава (при переломе лодыжки, мыщелка берцовой кости, убитого перелома хирургической шейки плечевой или бедренной кости);
2) при рентгенографии не вовлекают ближний сустав или целый сегмент конечности;
3) рентгенографию перелома делают только в одной проекции;
4) неправильно выкладывают поврежденный сегмент конечности (для выявления разрыва межберцового синдесмоза, подвывиха акромиального конца ключицы, перелома ладьевидной кости и т.п.);
5) неправильно толкуют рентгенологические данные (при эпифизеолизе, разворачивании на 90 ° треугольного отломка медиальной лодыжки), недооценивают степень и характер смещения отломков;
6) не прибегают к рентгенологическому контролю после репозиции отломков и в процессе лечения (на 7-10 день после замены гипсовой повязки).
При закрытых переломах костей бывают повреждения магистральных сосудов (плечевой, подколенной, лучевой, локтевой артерий) и нервов (лучевого, малоголенного), иногда своевременно не диагностируются по невнимательности врача, особенно у тяжелых больных.
Диагностические ошибки ведут к неправильной лечебной тактике.
Организационные ошибки
1) поручение лечить больных с переломами костей врачу без специальной подготовки;
2) отсутствие рентгенапарата или возможности проведения рентгенологического обследования в регламентированное время работы лечебного учреждения по оказанию помощи травмированным больным и их лечению;
3) отсутствие необходимого оборудования для одномоментной репозиции и фиксации отломков гипсовой повязкой или методом скелетного вытяжения (шина Белера, торакобрахиальна, Чижина, спицы и дуги Киршнера, Брауна, инструменты для их проведения, грузы, стояки Барденгейера т.п.);
4) отсутствие специального инструментария для проведения остеосинтеза и набора различных фиксаторов для возможности выбора оптимального метода и способа фиксации отломков.
Ошибки и осложнения при применении одномоментной репозиции отломков, фиксации гипсовой повязкой
1. Попытки и проведения одномоментной репозиции без надежного обезболивания. Местная анестезия при переломах длинных костей не обеспечивает необходимого обезболивания, а также релаксации мышц, и поэтому может применяться только в исключительных случаях.
2. Применение одномоментной репозиции и фиксации костных отломков гипсовой повязкой в тех случаях, когда ясно, что они будут иметь тенденцию к повторному смещению (косые, спиральные и многообломковые переломы костей голени, предплечья, бедренной кости и т.д.).
3. Попытки вправить отломки, не соблюдая основного принципа — уравновешивания силы тяги мышц-антагонистов и вправление периферического отломка к оси центрального.
4. Неполная репозиция отломков, особенно внутреннесуставных, ведет к деформирующему артрозу, эпифизеолизу у детей, к нарушению роста поврежденного сегмента, вторичным статическим деформациям. Очень важно у детей восстановить ось сегмента учитывая, что с ростом ребенка и кости деформация (вальгус или варус) будет увеличиваться.
5. Неоднократная безуспешная репозиция отломков, когда хирург упорно хочет вправить их одномоментно (при переломах диафиза костей предплечья на одном уровне или лучевой кости). Это травмирует ткани, а в стадии дифференцировки клеток и образования первичной мозоли ведет к замедлению сращения или незаращению костей.
6. Наложение неполноценной гипсовой повязки или несвоевременное ее изменение после спадения отека. Короткая и слабая повязка не обеспечивает нужной для сращивания костей иммобилизации, а тугая — нарушает крово- и лимфообращение и может привести к ишемической контрактуре.
7. Частая без необходимости замена гипсовой повязки ведет к повреждению вновь структур молодой мозоли.
8. Преждевременное снятие гипсовой повязки, когда не соблюдаются сроков сращения по таблицам Ф. Р. Богданова или соблюдается, но не учитываются возможные индивидуальные особенности репаративного процесса. Повязку следует сбрасывать тогда, когда есть клинические и рентгенологические признаки костного сращения перелома.
9. Слишком длительная фиксация отломков гипсовой повязкой, которая ведет к тугоподвижности и контрактуре в суставах, к атрофии мышц.
Ошибки и осложнения при лечении по поводу переломов скелетным извлечением
1. Неправильный выбор места проведения спицы Киршнера. Например, проведение спицы через ростковый хрящ у детей раздражает или подавляет его, что может повлиять на рост сегмента кости. При переломах нижней трети бедра спица, проведенная лишь через дистальный метаэпифиз, не всегда имеет возможность вправить отломки, а при низких переломах способствует еще большему их смещению.
2. Проведение спицы только через мягкие ткани или корковое вещество кости, осложняется прорезыванием ее болью и неполноценностью извлечения.
3. Проведение спицы через полость сустава (локтевого вместо локтевого отростка, завороты коленного) ведет к реактивного синовита и слипшегося артрита.
4. Неперпендикулярное по отношению к оси сегмента направление проведенной спицы затрудняет вправление и способствует ее передвижению и прорезывания.
5. Неправильный расчет груза, необходимого для вправления отломков, и отсутствие динамического контроля за ним не позволяют в первые 2-3 дня их репонировать или ведут к перерастяжению, образованию диастаза и репаративному остеогенезу.
6. Отсутствие системы скелетного вытяжения (основной по оси сегмента и боковых корригирующих тяг) не дает возможности восстановить физиологическую кривизну сегмента при диафизарных переломах (голени, бедра) и ось конечности — при внутрисуставных переломах мыщелков.
7. Несоблюдение основных принципов вправление костных отломков, то есть оси периферического отломка к оси центрального, при уравновешенного натяжения мышц-антагонистов на стандартных шинах, подушках, повязках (неправильная ось, отведение, сгибание, ротация и т.д.).
8. Заблаговременное снятие скелетного вытяжения (до образования первичной костной мозоли) может привести к вторичному смещению отломков, особенно длительное извлечения негативно влияет на формирование структуры мозоля и общее состояние больного.
Ошибки и осложнения при оперативном лечении по поводу переломов костей
1. Неоправданное расширение показаний к оперативному лечению больных с переломами. Как правило, это бывает в тех случаях, когда хирург не обладает консервативными способами или проводит апробацию фиксатора.
2. Ошибочный выбор метода фиксации костных отловков интрамедуллярным штифтом, накладными пластинками, компрессионно-дистракционным аппаратом т.д.
3. Неверный операционный доступ, который способствует разрушению магистральных сосудов и нервных стволов. При малых разрезах и обнажении отломков крючками травмируют мягкие ткани, а при слишком больших — иногда нарушают кровоснабжение и трофику тканей.
4. Поднадкостничное круговое скелетирование концов отломков на значительном протяжении нарушает их кровоснабжение и замедляет регенерацию.
5. Применение несоответствующего размера стержней. Тонкие и короткие стержни ненадежно фиксируют отломки (возможны микродвижения в переломе «на срезку» и замедленная консолидация), требуют дополнительной фиксации гипсовой повязкой или аппаратом. Применение слишком грубого стержня может расколоть кость.
6. Диастаз между отломками, оставленный после остеосинтеза, или перфорация коры кости неправильно убитым фиксатором. Использование нестандартных, неапробированных самодельных фиксаторов часто ведет к нагноению, металозу, переломам, коррозии и миграции фиксатора.
7. Применение для фиксации отломков шовного материала (нитей кетгута, шелка, капрона, лавсана и т.п.), снятых по применению в травматологической практике, поскольку они не способны выдержать репонированные отломки.
8. Чрескожная фиксация открытых и краевых переломов (надмыщелков плечевой кости и т.п.) одной спицей Киршнера, которая не исключает возможности ротационных движений отломков на спицы.
9. Фиксация отломков при открытых переломах различными видами накладных пластинок, осложняется нагноением раны и, если своевременно не выбросить этого инородного тела, остеомиелитом.
Ранние послеоперационные осложнения
1. Нагноение операционной раны (вследствие нарушения правил асептики, несовершенной ПХО открытых переломов, дефектов кожи, травмирования мягких тканей и т.д.).
2. Реактивное воспаление суставов как реакция на близлежащее инородное тело.
3. Эмболия и тромбоэмболические осложнения.
Поздние послеоперационные осложнения
1. Замедленное сращение или несращение перелома (при отсутствии стабильной фиксации отломков, надкостницы в области перелома, нарушении кровообращения, нагноении и т.п.).
2. Остеомиелит — следствие неполноценного или неэффективного лечения воспалительного процесса и нагноение раны после операции или открытого перелома.
3. Миграция или перелом фиксатора (при дефектах его конструкции и некачественном металла, наличия микро-движений в переломе и т.п.). Одномоментная большая действующая сила приводит к перелому биологических фиксаторов и деформации (искривления) металлического фиксатора.
Ошибки и осложнения при лечении по поводу переломов костей компрессионно-дистракционными аппаратами
1. Применение аппаратного остеосинтеза врачом, который не имеет специальной теоретической подготовки и практических навыков.
2. Неправильное проведение парных спиц (в разных плоскостях) после натяжения вызывает прорезывание мягких тканей и кости, что приводит к нестабильной фиксации.
3. Проведение спиц или стержней в проекциях сосудисто-нервных пучков может привести к первичному (или вторичному) повреждению и кровотечения вследствие образования пролежней или эрозии сосудов.
4. Нестабильная фиксация отломков при недостаточном количестве (менее 4-х) уровней проведения спиц или стержней.
5. Отсутствие управления аппаратом в процессе лечения, контроля и коррекции фиксации костных отломков.
6. Недостаточный уход за состоянием стержней (спиц). Нагноения у стержней, неправильное лечение нагноения и несвоевременное перестановки спиц ведет к спицевому остеомиелиту.
7. Отсутствие дозированной и (в стадии перестройки костной мозоли) полной нагрузки конечности в аппарате.
8. Преждевременное снятие аппарата (до появления рентгенологических признаков сращения перелома или ложного сустава).
Ишемическая контрактура Фолькмана
Ишемическая контрактура — одно из наиболее опасных осложнений при лечении больных с переломами костей, особенно в области локтевого сустава. Описанна она Фолькмана в 1881 г. При несвоевременном распознавании и оказании помощи, направленной на профилактику, возникновения контрактуры ведет к необратимым изменениям в тканях и к инвалидности, иногда заканчивается ампутацией конечности.
Причины:
1) первичное повреждение магистральной артерии конечности во время травмы, запоздалые диагностика и оперативное лечение по поводу разрыва сосуда или тромбоза при закрытых переломах;
2) длительное ущемление артерии смещенным отломком, жгутом т.д.;
3) нарушение артериального кровообращения вследствие чрезмерной гематомы и отека тканей;
4) нарушение кровообращения вследствие тесного гипсовой повязки и увеличение отека сегмента конечности в гипсовой повязке.
Патогенез и клиническая симптоматика. Первичное повреждение магистральной артерии во время травмы встречается редко, что бывает вызвано отсутствием у врачей необходимой профессиональной настороженности. Поэтому допускаются запоздалые диагностика и оперативное лечение.
Разрыв магистральной артерии клинически проявляется отсутствием пульса на периферии, бледностью кожи, расстройством всех видов чувствительности, а также отсутствием движений пальцами конечности.
При переломах со смещением отломков (например, надмыщелковый экстензионный (разгибательный) перелом плеча) может возникать пережимание или повреждение центральным отломков артерии (в области локтевой ямки).
Клиническая симптоматика зависит от степени нарушения кровообращения. Если наложить тесную гипсовую повязку, особенно циркулярную, и увеличивается отек конечности, нарушения кровообращения развивается постепенно и с соответствующими клиническими проявлениями. Время, за которое развивается ишемическая контрактура, зависит от скорости увеличения отека и степени сдавления сосудов.
Сначала сдавливаются вены, которые лежат поверхностно, имеют тонкие и эластичные стенки. Клинически это проявляется цианозом и резким увеличением отека на периферии. По мере затруднения оттока крови уменьшается ее артериальное притоков, в связи с чем развивается гипоксия тканей. От гипоксии в первую очередь страдают высокодифференцированные ткани — нервная и мышечная. Появляются ишемические боли и парестезии, снижается чувствительность и ограничиваются активные движения пальцев. Если в это время устранить причину нарушения кровообращения, то есть надежда на восстановление жизнедеятельности тканей, и поэтому этот период целесообразно называть обратной стадией ишемической контрактуры.
Если больному не оказать своевременно помощь, то увеличивается отек, появляются пидепидермальные пузыри, усиливается гипоксия тканей. Чувствительность притупляется, и боль уменьшается, а затем полностью исчезают все виды чувствительности. Активные движения пальцами невозможны. Вследствие ишемии возникают дегенеративные изменения в мышцах, асептический некроз мышечной ткани. Это необратимая стадия ишемической контрактуры. Несмотря на восстановление кровообращения в этой стадии (ослабление или снятие гипсовой повязки, декомпрессии тканей, сшивание сосуды и т.д.), на фоне асептического воспаления некротизированные мышцы заменяются рубцовой тканью, теряют свойство сокращаться. Со временем рубцы уплотняются и приводят к укорочению мышц.
Вследствие рубцевания и атрофии мышц окружность пораженного сегмента конечности резко уменьшается, конечность становится тоньше, активные движения отсутствуют или резко ограничены. Например, при ишемической контрактуре пальцы кисти находятся в положении разгибания в пястно-фаланговых суставах и сгибания во всех межфаланговых суставах. Выпрямить их можно только при максимальном сгибании кисти в лучезапястном суставе, когда сближаются между собой точки прикрепления мышц. При разгибании кисти пальцы снова сгибаются в кулак. Этот признак известен как пальцеруховий феномен при ишемической контрактуре Фолькмана.
Вследствие дегенеративных изменений в нервах страдают иннервация и трофика тканей: кожа тонкая, холодная, с повышенной влажностью, ногти тоже тонкие, потрескавшиеся.
Чрезмерное или длительное нарушение кровоснабжения тканей может привести к некрозу всех тканей дистального конца конечности, который протекает по типу сухой гангрены. Кожа на пальцах становится темно-синюшного цвета, сморщивается, пальцы — нечувствительны, утончаются, постепенно появляются классические признаки некроза с нарастающими явлениями интоксикации организма.
Профилактика контрактуры Фолькмана
Профилактика контрактуры Фолькмана охватывает следующие мероприятия:
1. Своевременная диагностика повреждения или тромбоза магистральной артерии и немедленная операция для восстановления кровотока. Поэтому при всех травмах, особенно при переломах костей, при обследовании больного обязательно обращают внимание на кровоснабжение травмированного сегмента, пальпаторно определяя температуру кожи и пульс на периферической артерии. Уточняют диагноз осциллографии. Если нет четкой пульсации сосудов, хотя кровоснабжение тканей достаточно, делают пункцию дистального отдела артерии обычной инъекционной иглой, с которой при неповрежденной артерии кровь вытекает пульсируя. Окончательно вопрос о повреждении артерии и его степень решает артериография. В сомнительных случаях следует оперировать для ревизии состояния сосудов. Любое наблюдение в динамике недопустимо, поскольку может закончиться трагически.
2. Неотложная репозиция костей при заделке артерии костных отломков, что восстанавливает анатомическое соотношение и кровообращение.
3. При травмах и переломах костей, особенно в области локтевого сустава, не следует применять циркулярные гипсовые повязки. Всех детей с переломами в области локтя, несмотря на хорошую репозицию отломков, следует госпитализировать на 2-3 дня для наблюдения. Если они отказываются от госпитализации, нужно предупредить родителей о необходимости обращения за помощью при первых проявлениях нарушения кровообращения в конечности. При этом необходимо вскрыть на всем протяжении повязку (до кожи) и несколько ослабить ее. После того кровообращение должно восстановиться. Если явление ишемии не проходит, это свидетельствует о внутритканевой гематоме и отеке, который требует декомпрессии тканей — вскрытия фиброзных фасциальных футляров. Пункция гематомы неэффективна и приводит к потере драгоценного времени.
Под наркозом после обработки операционного поля делают небольшие (4-5 см) разрезы кожи в нескольких местах сегмента (по ходу мышц-сгибателей и разгибателей). Затем через эти разрезы ножницами подкожно рассекают фасцию в длину на всем протяжении мышц. Накладывают асептическую повязку. Раны зашивают после спадения отека.
Лечение. После устранения причин, которые вызвали нарушение кровообращения, назначают физиотерапевтическое (теплые ванны, ЛФК, массаж, электростимуляция) и медикаментозное (витамины группы В, прозерин, дибазол и т.д.) лечение, направленное на восстановление трофики и тонуса мышц, иннервации и трофики тканей.
Лечение должно быть длительным, а эффективность его зависит от степени патологических изменений в тканях, возникших вследствие ишемии. В тяжелых случаях кроме указанного лечения применяют различные корректирующие лангеты, которые в период рубцевания мышц удерживают кисть в функционально выгодном положении.
При сложившейся контрактуре Фолькмана верхней конечности применяют оперативные методы лечения с целью уменьшения и устранения контрактуры пальцев кисти. Эти методы заключаются в продлении сухожилий вне их ножен или сближении между собой точек прикрепления мышц за счет укорочения костей предплечья, опущение надмыщелков с местом прикрепления к ним мышц и т.д. Чтобы удержать кисть в среднефизиологическом положении, проводят артродез лучезапястного сустава. Однако эти операции паллиативные и никак не способны улучшить функциональное состояние кисти. Человек остается инвалидом на всю жизнь, поскольку мышцы потеряли свое свойство сокращаться.
При ишемической контрактуре нижней конечности оперативное лечение (удлинение пяточного сухожилия, трисуставный артродез) значительно улучшает статико-динамическую функцию стопы.
Жировая эмболия
Жировая эмболия — одно из ранних осложнений переломов костей, которое встречается особенно часто (до 25%) после множественных травм и достигает 44% среди количества умерших от переломов скелета.
Среди существующих теорий возникновения жировой эмболии доминируют две: механическая и биохимическая. Самая старая механическая теория объясняет возникновение жировой эмболии как результат попадания в кровяное русло капель жира поврежденного костного мозга. В настоящее время большинство хирургов считают причиной жировой эмболии биохимические изменения в крови при травматической болезни. Растворимые липиды крови и эмульгированный жир плазмы крови при нарушении гомеостаза и определенных условиях способны сливаться в капли и вызвать эмболию.
Клинически различают легочную и мозговую формы жировой эмболии. При легочной форме основными признаками эмболии являются расстройства дыхания: одышка, кашель, цианоз, тахикардия и явления легочно-сердечной недостаточности. Если исключается 3/4 легочного кровообращения, человек умирает. Мозговая форма жировой эмболии проявляется общемозговыми расстройствами, потерей сознания, судорогами. Патогномоничным симптомом жировой эмболии считают петехиальные мелкие кровоизлияния в кожу живота, грудную клетку и внутренние поверхности верхних конечностей.
В диагностике жировой эмболии помогает лабораторное исследование мочи и плазмы крови на свободные капли жира.
Лечение больных с жировой эмболией заключается в применении препаратов, которые нормализуют состояние липидов плазмы крови (переливание Липостабил, ингаляции эфира и т.п.), а также комплексном лечении общего состояния больного (противошоковая терапия, инфузия гемодеза, реополиглюкина, антигистаминные препараты, антикоагулянты, ингаляции кислорода и т.д.).
У больных с жировой эмболией важно надежно фиксировать отломки переломанного сегмента кости и не проводить в остром периоде никаких манипуляций (вправления) в области перелома, за исключением пункции гематомы.
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Ямщиков О.Н.
1
Емельянов С.А.
1
1 ФГБОУ ВО «Тамбовский государственный университет имени Г.Р. Державина»
Данная статья посвящена литературному обзору современных методов лечения больных с чрезвертельными переломами бедра. Распространенность данной патологии в структуре травматизма, высокий процент осложнений и летального исхода в послеоперационном периоде среди больных и многочисленные существующие методы остеосинтеза ставят перед врачом-травматологом сложную задачу выбора оптимального способа лечения. Чрезвертельные переломы в большинстве случаев являются низкоэнергетической травмой людей пожилого и старческого возраста. Их длительная иммобилизация на фоне лечения увеличивает риск декомпенсации имеющихся соматических заболеваний и осложняет исход послеоперационного периода. Поэтому при выборе метода лечения травм вертельной области следует учитывать важный критерий – возможность ранней активизации. Существующие консервативные методы лечения не соответствуют этому критерию и применяются достаточно редко. На современном этапе развития медицины оперативное лечение является тактикой выбора восстановления целостности вертельной зоны. Несмотря на разнообразие высокотехнологичных способов остеосинтеза, во многих медицинских учреждениях страны «золотым стандартом» остается применение DHS-конструкции. Перенимая зарубежный опыт, в России постепенно внедряют в практику первичное эндопротезирование тазобедренного сустава при чрезвертельных переломах. Однако высокий процент неудовлетворительных результатов лечения данной травмы (20–40% по мнению разных авторов) делает поиск новых малоинвазивных высокоэффективных методов лечения приоритетной задачей современной травматологии.
чрезвертельный перелом
остеосинтез
система dhs
фиксатор pfn
фиксатор gn
тотальное эндопротезирование тазобедренного сустава
1. Слободской А.Б, Кирсанов В.А., Попов А.Ю., Бордуков Г.Г. Лечение переломов вертельной области на современном этапе (обзор литературы) // Современная медицина. 2018 г. № 2 (10). С.63-67.
2. Амраев С.А., Абуджазар У.М., Абдуразаков У.А., Байзаков А.Р., Турекулов Р.С. Результаты лечения переломов проксимального отдела бедренной кости в условиях ГКБ №7 // Вестник КазНМУ. 2018. №1. С.197-198.
3. Михайлов Е.Е., Беневоленская Л.И. Эпидемиология остеопороза и переломов // Руководство по остеопорозу (под ред. Проф. Л.И.Беневоленской). М.: БИНОМ, 2003. С.10–53.
4. Современные классификации переломов костей нижней конечности: учеб. пособие / Под ред. Е.В. Помогаевой. Екатеринбург: УГМУ, 2016. С. 17.
5. Минасов Б.Ш., Аслямов Н.Н., Якупов Р.Р., Минасов Т.Б., Косумов И.Э. Функциональное состояние больных с чрезвертельными переломами бедра в зависимости от лечебных технологий // Гений ортопедии. 2013. №2. С.16-21.
6. Stefan Cristea. Современные методы лечения вертельных переломов и переломов шейки бедра (обучающая лекция) // Гений ортопедии. 2014. №1. С.99-105.
7. Амраев С.А., Абуджазар У.М., Алмабаев Ы.А., Абдуразаков У.А., Альходжаев С.С., Куандыков Е.К., Ткаченко Н.Л., Фахрадиев И.Р. Комплексное лечение проксимальных переломов бедренной кости // Современные проблемы науки и образования. 2018. № 2. URL: http://science-education.ru/ru/article/view?id=27468 (дата обращения: 02.09.2020).
8. Котельников Г.П., Мирошниченко В.Ф. Закрытые травмы конечностей. М.: ГЭОТАР-Медиа. 2009. 494 с.
9. Юмашев Г.С. Травматология и ортопедия: учебное пособие. М.: Медицина, 1983. 576 c.
10. Кауц О.А., Барабаш А.П., Русанов А.Г. Анализ методов лечения околосуставных переломов проксимального отдела бедренной кости и их последствий (обзор литературы) // Саратовский научно-медицинский журнал. 2010. №1. С.154-159.
11. Белинов Н.В., Богомолов Н.И., Давыдов С.О. Переломы шейки бедренной кости на фоне остеопороза // Забайкальский медицинский вестник . 2007. № 1. С. 57-59.
12. Ахтямов И.Ф., Коваленко А. Н., Шигаев Е.С., Моисеев М.Ю., Хакимов М.Р., Гатина Э.Б. Современные хирургические методы лечения пострадавших с переломами проксимального отдела бедренной кости // Казанский медицинский журнал. 2012. №2. С.245-249.
13. Самодай В.Г. Организационные и клинические вопросы оказания помощи больным в травматологии и ортопедии: сборник тезисов XIII межрегиональной научно-практической конференции / под ред. В.Г. Самодая. Воронеж: Научная книга. 2017. 250 с.
14. Collins, T. Fractured neck of femur .T. Collins. Nurs Stand. 1999. Feb 24- Mar 2. Vol. 13(23). P. 53-55.
15. Douša P., Čech O., Weissinger M., Džupa V. Trochanterické zlomeniny femuru [Trochanteric femoral fractures]. Acta Chir Orthop Traumatol Cech. 2013. № 80 (1). С. 15-26.
16. Ключников М.Ю., Попков А.В. Оперативное лечение чрезвертельного перелома бедренной кости // Гений ортопедии. 2011. №1. С.121-123.
17. Павленко С.Н., Малик В.Д, Евдошенко В.П. Применение DHS пластины при лечении вертельных переломов бедренной кости // Врачу практику. 2011. Т.12. №4. С.155-157.
18. Кауц О.А., Барабаш А.П., Русанов А.Г. Анализ методов лечения околосуставных переломов проксимального отдела бедренной кости и их последствий (обзор литературы) // Саратовский научно-медицинский журнал. 2010. №6 (1). С.154-159.
19. Боровков В.Н., Хрупалов А. А., Сорокин Г. В. Опыт применения фиксатора PFN для лечения переломов проксимального отдела бедренной кости у пациентов пожилого и старческого возраста // Травматология и ортопедия России. 2010. №2. С.27-31.
20. Савинцев А.М., Малько А.В. Малоинвазивный остеосинтез переломов проксимального отдела бедренной кости конструкцией PFNa в условиях остеопороза // Здоровье – основа человеческого потенциала: проблемы и пути их решения. 2012. №2. С.611-612.
21. Дулаев А.К., Цед А.Н., Джусоев И.Г., Усубалиев К.Н. Остеосинтез переломов шейки бедренной кости: динамический бедренный винт (DHS) или мини-инвазивная система Targon fn? // Травматология и ортопедия России. 2015. №3 (77). С.12-21.
22. Шигарев В. М., Тимофеев В. Н. Эволюция лечения переломов шейки бедренной кости // Гений ортопедии. 2007. №3. С.75-77.
23. Надеев А. А., Иванников С. В. Эндопротезы тазобедренного сустава в России. Философия построения. Обзор имплантантов. Оптимальный выбор. М.: «Бином. Лаборатория знаний», 2015. 177 с.
24. Дулаев А.Л., Цед А.Н., Усубалиев Л.Н., Ильющенко К.Г., Муштин Н.Е. Результаты первичного эндопротезирования тазобедренного сустава при переломах вертельной области бедренной кости у пациентов пожилого возраста // Ученые записки СПбГМУ им. И.П. Павлова. 2016. №1. С.54-58.
На современном этапе развития человечества прослеживается демографическая тенденция к увеличению доли лиц пожилого и старческого возраста. Взаимосвязанно с этим показателем растет и число заболеваний сенильным остеопорозом, наиболее значимым осложнением которого являются низкоэнергетические переломы проксимального отдела бедра. 20–36% в структуре данной патологии занимают чрезвертельные переломы бедра. Данный вид травмы неуклонно растет во всем мире и к настоящему моменту достигает цифры 1,7 млн человек в год [1-3].
В литературе существуют различные варианты классификаций чрезвертельных переломов, но наиболее применяемой и общепризнанной является швейцарская классификация АО/ASIF. Чрезвертельные переломы согласно данной классификации кодируются цифровым значением 31 и подразделяются на три типа: А1 – простые чрезвертельные переломы без смещения, А2 – многооскольчатые чрезвертельные переломы и А3 – межвертельные переломы. Также определенное значение для выбора тактики лечения имеет подразделение переломов на стабильные и нестабильные [1, 4, с. 17].
Социально значимую роль играет качество оказания медицинской помощи лицам пожилого и старческого возраста с чрезвертельными переломами. Высокий процент летальности (14–38,8%) и осложнений (16–40,1%), возникающих в течение первого года после получения травмы, делает проблему поиска оптимального метода лечения повреждений вертельной области актуальной задачей современной травматологии [1, 5].
Отсутствие единых протоколов лечения больных с чрезвертельными переломами и высокий процент неблагоприятных исходов послеоперационного периода ставят перед нами цель провести обзор литературы, иллюстрирующей современный взгляд на лечение больных с данной патологией.
Консервативное лечение
Каждый новый больной, поступающий в травматологический стационар с чрезвертельным переломом, требует незамедлительного начала терапии, поэтому перед лечащим врачом остро встает вопрос выбора оптимальной тактики ведения больного. Широкий диапазон способов лечения, начиная от консервативного применения кокситной гипсовой повязки и заканчивая постановкой постоянно модернизирующихся металлофиксаторов, требует от врача комплексной и быстрой оценки совокупности факторов, определяющих исход консолидации, таких как: общесоматическое состояние пациента, возраст, пол, вес, наличие и степень выраженности сопутствующих заболевании, стабильность перелома и его локализация, оснащенность лечебного учреждения необходимой материально-технической базой, в том числе и аппаратами ЭОП, личный опыт самого врача, владеющего теми или иными оперативными техниками остеосинтеза.
Общепризнанной тактикой лечения чрезвертельных переломов на настоящий момент является хирургическое вмешательство [6, 7]. Однако в своей практике врач-травматолог часто встречается с абсолютными противопоказаниями к операции. Тогда единственным методом лечения остается консервативный.
Анатомическая особенность вертельной области, имеющей хорошее кровоснабжение губчатого вещества и наличие надкостницы, а также отсутствие выраженного смещения фрагментов перелома и их большая площадь соприкосновения на изломе позволяют успешно применять консервативное лечение при данной травме [8, с. 359].
При вертельных переломах без смещения консервативное лечение заключается в иммобилизации кокситной гипсовой повязкой или деротационным гипсовым «сапожком» на срок от 2,5 до 3,5 месяца. Данный метод лечения, несмотря на простоту использования, имеет ряд недостатков: длительная иммобилизация гипсовой повязкой смежных суставов и мышц приводит к появлению гипо- и атрофии и развитию контрактур. Кроме того, в процессе ношения гипсовая повязка склонна ослаблять свое фиксирующее действие, что может привести ко вторичному смещению отломков [8, 9].
На настоящий момент возможно применение консервативного лечения способом скелетного вытяжения. Поврежденная конечность укладывается на стандартную шину Беллера. После проведения спицы Киршнера через бугристость большеберцовой кости или за надмыщелки бедра конечность укладывается в положение отведения. Далее индивидуально добавляется груз в 6–10 кг. На весь срок иммобилизации первоочередными задачами являются профилактика пролежней и предотвращение попадания инфекции в раневые каналы. Через 6–8 недель снимают скелетное вытяжение и осуществляют рентгенологический контроль тазобедренного сустава. Следующий этап долечивания протекает по двум вариантам: наложение кокситной гипсовой повязки или функциональное лечение. Только при выраженной консолидации зоны перелома, установленной на контрольных рентгенограммах, больному разрешается дозированная частичная, а затем и полная нагрузка на конечность [9].
Функциональное лечение осуществляют либо на шине Беллера, либо с использованием шины, имеющей съемный гамачок под голень. Через блок шины перебрасывают шнур, фиксируемый к стопе, и несколько раз в день освобождают голень из-под гамачка. Больной способен сам регулировать натяжение шнура, тем самым осуществляя пассивные движения в коленном и тазобедренном суставах. Постепенно больному разрешают проводить активные движения, и через 2,5–3 месяца функциональное лечение прекращают. Данный способ лечения чрезвертельных переломов считается наиболее оптимальным с медицинской точки зрения, так как к моменту перехода больного на костыли движения в суставах восстанавливаются в удовлетворительном объеме, что снижает риск развития контрактур и мышечной атрофии [8, 9]. Однако общий период иммобилизации для пациентов, находящихся на консервативном лечении, достигает 2,5 месяца и более, что значительно задерживает сроки ранней полноценной активизации больных. Учитывая тот факт, что основной контингент, получающий данную травму, – люди пожилого и старческого возраста, их длительное вынужденное положение повышает вероятность возникновения осложнений в 70–75% случаев: возможно развитие пролежней, тромбоэмболий, гипостатических пневмоний, декомпенсации соматических заболеваний. В результате осложняется дальнейший реабилитационный период, повышается необходимость постоянного стационарного ухода за больным и снижается оборот коек в травматологическом стационаре [9, 10].
С ростом производственного и особенно дорожно-транспортного травматизма увеличивается число лиц молодого возраста с чрезвертельными переломами бедра. Данная травма у пациентов, не достигших возраста 60 лет, чаще всего осложняется аваскулярным некрозом, неэффективной консолидацией и значительным укорочением конечности [9].
Несмотря на неблагоприятные статистические данные результатов консервативного лечения, некоторые травматологи-ортопеды отмечают данный метод лечения как наиболее предпочтительный для лиц до 60-летнего возраста. Инородная металлоконструкция, установленная в чрезвертельную зону, вызывает механическое повреждение и развитие аваскулярного некроза в переимплантационной зоне. При таком способе увеличивается риск несостоятельности остеосинтеза через 3–4 недели вследствие разрушения кости вокруг металла и формирования диастаза между отломками. Лица более молодого возраста, не имеющие значительных отклонений в здоровье, при адекватной профилактике тромбоэмболии и пролежней способны благоприятно перенести длительную иммобилизацию на консервативном лечении, не подвергаясь оперативному вмешательству. Однако отсутствие доказательной базы и необходимых исследований в области лечения чрезвертельных переломов у молодых лиц консервативным методом ставит его под сомнение на фоне высокого риска возможных осложнений [11].
Таким образом, в связи с высоким процентом осложнений консервативной терапии и случаев летального исхода (от 33,7% до 71% по данным разных авторов) единственной широко применяемой тактикой лечения чрезвертельных переломов на настоящий момент является хирургическое вмешательство. Применение консервативного способа остается актуальным только при наличии противопоказаний к операции [12-14].
Хирургическое лечение
Хирургическое лечение позволяет решить первоочередные задачи для больных с чрезвертельными переломами. Только при применении оперативного вмешательства можно осуществить точную репозицию костных фрагментов и их надежную фиксацию. Кроме того, возможность проведения операции в ранние сроки после получения травмы снижает риск осложнений, способствует ранней активизации пациента и значительно облегчает течение послеоперационного периода. Однако в связи с отсутствием единого протокола и хирургической тактики лечения пациентов с переломами вертельной области остеосинтез чрезвертельных переломов до сих пор находится на стадии доработки и усовершенствования имеющихся остеофиксаторов [10, 15, 16].
На настоящий момент существуют основные направления остеосинтеза, доступные в той или иной степени в травматологических стационарах: 1) экстрамедуллярный остеосинтез; 2) интрамедуллярный малоинвазивный остеосинтез шеечно-медуллярным gamma-стержнем и PFN-конструкцией; 3) компрессионно-дистракционный остеосинтез с помощью аппаратов внешней фиксации; 4) первичное эндопротезирование тазобедренного сустава [6, 8].
Внеочаговый остеосинтез чрезвертельных переломов с помощью применения наружных фиксаторов используется крайне редко и в основном на фоне политравмы и выраженного патологического процесса в тазобедренном суставе (деформирующего артроза, остеопороза, ложного сустава) [8].
Широко применяемый экстрамедуллярный остеосинтез включает в себя накостную фиксацию отломков с помощью пластин. Данный вид остеосинтеза постоянно совершенствуется, но на настоящий момент «золотым стандартом» для многих травматологов-ортопедов остается применение DHS-конструкции, сочетающей в себе фиксирующие свойства экстрамедуллярной пластины и динамические свойства бедренного винта. Положительные свойства данного металлофиксатора (минимальная травматизация, возможность подобрать необходимую степень компрессии в зоне перелома, надежность конструкции, позволяющей проводить раннюю активизацию, отсутствие необходимости в высокотехнологичном оборудовании) делают DHS-конструкцию приоритетной при выборе тактики лечения нестабильных чрезвертельных переломов [17].
Многие научные деятели в области травматологии и ортопедии разрабатывают и совершенствуют новые металлоконструкции и полезные модели для остеосинтеза, в том числе взяв за основу конструкцию DHS. Значительное внимание при этом уделяется применению различных модификаций диафизарных накладок в сочетании с деротационными и шеечными винтами различных вариантов, что способно улучшить характеристики остеосинтеза, в том числе его прочность [18].
Для устойчивых чрезвертельных переломов без смещения возможно применение Г-образной пластины с угловой стабильностью. Подбор величины угла пластины учитывает степень возникшей в ходе перелома вальгизации и зависит от стабильности костных фрагментов. При стабильных чрезвертельных переломах используют пластину с углом 95°, а при переломах с отрывом верхушки большого вертела применяется пластина с угловым значением 130°. Однако данный метод сейчас используется крайне редко [8].
С 1980-х гг. и по настоящий период активно применяется металлоостеосинтез интрамедуллярной конструкцией GN – шеечно-медуллярным gamma-стержнем. Гамма-гвоздь отличается значительной прочностью по сравнению с DHS-конструкцией, что позволяет проводить раннюю активизацию пациента с дозированной нагрузкой на конечность уже на 6-й день послеоперационного периода [1, 8].
В начале XXI в. лечение чрезвертельных переломов получает новый этап развития в связи с появлением высокоэффективных интрамедуллярных металлоконструкций для закрытого погружного остеосинтеза – проксимального бедренного винта (Proximal Femoral Nail, PFN) [8].
Фиксаторы PFN и GN способны стабилизировать любой перелом типа А1, А2, А3 (AО/ ASIF), линия излома которых начинается от вертельной области и доходит до средней трети бедра. Скользящий эффект шеечного винта данных конструкций позволяет применять металлофиксаторы на фоне выраженного сенильного остеопороза, сохраняя при этом возможность ранней активизации, что значительно сокращает риск послеоперационных осложнений и улучшает качество жизни [1, 19, 20]. Несмотря на доказанную эффективность, данные способы остеосинтеза имеют ограничения в применении в связи с отсутствием необходимой материально-технической базы и опытного кадрового состава, особенно в медицинских учреждениях за пределами крупных городских центров.
Применение современных способов и металлофиксаторов для остеосинтеза чрезвертельных переломов, к сожалению, не исключает достаточно большой процент осложнений (в среднем от 20% до 40% по мнению разных авторов), причинами которых являются несвоевременно начатое или неправильно выбранное лечение, применение ранней неадекватной нагрузки на прооперированную конечность, декомпенсация сопутствующих патологий, индивидуальные способности организма к костной регенерации и т.д. Поэтому вопрос поиска новых методов лечения все так же остается открытым, а в зарубежной практике наблюдается тенденция замены остеосинтеза на альтернативный вариант лечения – первичное эндопротезирование [1, 21].
Первичное эндопротезирование тазобедренного сустава
Несмотря на распространенность применения первичного эндопротезирования при лечении переломов шейки бедра, использование тотальной замены сустава при чрезвертельных переломах остается открытым вопросом и требует ряда исследований. Многочисленные зарубежные работы, посвященные эндопротезированию при повреждениях вертельной области, активно изучаются нашими соотечественниками. Однако в большинстве случаев эндопротезирование тазобедренного сустава в настоящее время проводится у пациентов с последствиями травм проксимального отдела бедра, например при посттравматическом коксартрозе, и в меньшей степени при свежих чрезвертельных переломах. При этом эндопротезирование при переломах шейки бедренной кости получило уже весьма широкое распространение, а применение эндопротезов при чрезвертельных переломах с каждым годом становится все более распространенным. Данный метод исключает возможность развития асептического некроза и значительно улучшает качество жизни пациента в послеоперационном периоде [21-23].
Несмотря на то что многие авторы указывают на неоспоримое преимущество эндопротезирования перед другими способами остеосинтеза, его применение возможно лишь по строгим показаниям, включающим возраст старше 60 лет и уже имеющиеся патологические процессы в тазобедренных суставах (выраженный остеопороз, артроз, предшествующие травмы, ложные суставы проксимального отдела бедра) [24].
При чрезвертельных переломах, как и при переломах шейки бедра, используют два способа крепления эндопротеза: цементный и бесцементный [23]. Широкий выбор ассортимента эндопротезов на рынке эндосистем ставит лечебные учреждения и самих специалистов перед затруднительным выбором: какой протез окажется наиболее оптимальным в данном клиническом случае с учетом соотношения «цена – качество»? При подборе компонентов протеза необходимо учитывать только индивидуальный подход: форма металлической чашки конструкции должна подходить под вертлужную впадину пациента, далее должен быть продуман способ оптимального крепления компонентов в костной ткани, а сами компоненты эндопротеза не должны вызывать выраженной ответной реакции организма на чужеродный имплант. На настоящий момент широко применяются эндопротезы различных параметров как тазового, так и бедренного компонентов нескольких десятков фирм-производителей [23].
Заключение
Проанализировав литературные источники российских и зарубежных авторов, можно прийти к выводу, что лечение чрезвертельных переломов бедра является важной и актуальной проблемой современной травматологии и ортопедии. Какой бы метод восстановления целостности вертельной зоны ни был выбран, главной задачей является ранняя активизация больных после проведенного качественного стабильного остеосинтеза. Консервативное лечение, вызывающее большой процент послеоперационных осложнений, остается методом выбора только при наличии абсолютных противопоказаний к оперативному вмешательству. Основной же способ лечения повреждений вертельной области – остеосинтез с применением различных, постоянно совершенствующихся металлофиксаторов. Как показывает зарубежная практика, перспективным методом лечения больных с чрезвертельными переломами в ближайшем будущем может стать первичное эндопротезирование тазобедренного сустава, значительно улучшающее качество жизни пациента уже на ранних этапах послеоперационного периода. Устранение дефицита государственных программ, оснащение материально-технической базой лечебных учреждений, качественная подготовка медицинских кадров также являются важными направлениями в решении проблемы неудовлетворительных исходов остеосинтеза чрезвертельных переломов.
Библиографическая ссылка
Ямщиков О.Н., Емельянов С.А. СОВРЕМЕННЫЙ ВЗГЛЯД НА ЛЕЧЕНИЕ ЧРЕЗВЕРТЕЛЬНЫХ ПЕРЕЛОМОВ // Современные проблемы науки и образования. – 2020. – № 4.
;
URL: https://science-education.ru/ru/article/view?id=30059 (дата обращения: 10.06.2023).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Дата публикации 24 января 2020Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
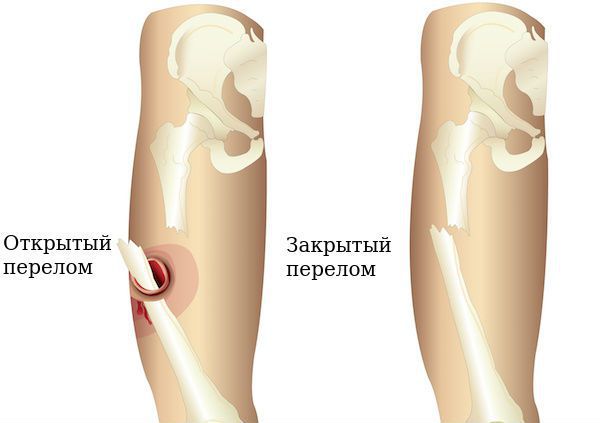
Закрытый перелом — нарушение целостности кости без повреждения кожных покровов или слизистых оболочек.
Закрытый перелом — всегда результат воздействия механической силы, превышающей прочность кости.
Несмотря на очевидность причины перелома, травмирующий фактор различается для каждого организма: «порог» воздействия, вызывающий перелом, зависит от вида кости, здоровья костной ткани, вектора и области приложения травмирующей силы [1]. Например, в случае заболеваний костной ткани для перелома достаточно незначительной силы ежедневных бытовых нагрузок: достаточно неудачно сесть на табурет, шагнуть со ступени или сделать резкое маховое движение.
Закрытый перелом — одна из основных и всегда актуальных проблем травматологии. Разнообразность повреждений костей при закрытых переломах; сопровождающие местные и общие изменения в организме; необходимость индивидуального подхода в каждом случае — всё это ставит проблему переломов на одно из первых мест в травматологии [5].
Закрытый перелом не расценивается как сугубо механическое нарушение целостности кости. Перелом всегда сопровождается цепью сложных патологических и приспособительных реакций — организм, как и при любой иной травме, пытается восстановиться самостоятельно. Зачастую даже в случае несвоевременной диагностики и отсутствия лечения при нетяжёлых закрытых переломах случается благоприятный клинический исход. В то же время самоизлечение может пройти неудачно — в виде неправильного сращения, ложного сустава, несращения. Это значительно ухудшит функцию повреждённого сегмента, хоть и не приведёт к её полной утрате.
Современная картина закрытых переломов отличается сложностью анатомических повреждений. Связано это с изобилием высокоэнергетических травм, характерных для технического развития наших дней. Это переломы, связанные с большими скоростями, падениями с высоты, воздействием оружия.
Системные знания особенностей закрытых переломов дают возможность не оставлять процесс сращения бесконтрольным и грамотно вмешаться для эффективного лечения и предупреждения осложнений [4].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы закрытого перелома
При закрытых переломах характер симптомов и их выраженность сильно зависят от размера и вида повреждённой кости. Значительно влияет наличие и выраженность смещения костных отломков.
- Каждому закрытому перелому сопутствует появление острой боли. Боль возникает сразу же после травмы и сохраняется вплоть до обращения пациента за медицинской помощью с целью обезболивания и дальнейшего лечения. Зачастую интенсивная боль не проходит даже при отсутствии движений [2].
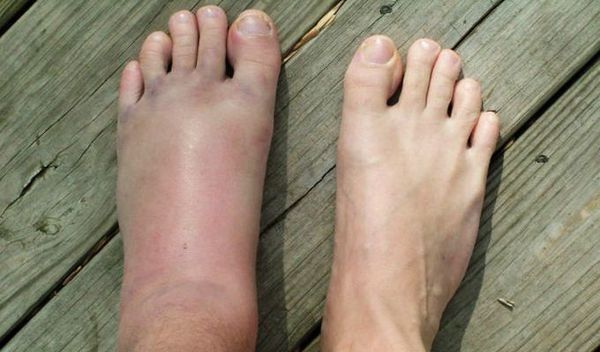
- С момента травмы появляется и быстро нарастает отёк в зоне перелома, который с течением времени может распространяться на значительную площадь. Например, при переломе лучевой кости в типичном месте (у лучезапястного сустава) отёк зачастую распространяется на всю кисть.
- Подкожная гематома — в начальных этапах соответствует локализации отёка. В дальнейшем может распространяться в отдалённые части травмированного сегмента, «стекая» и распространяясь в мягких тканях. Гематома выглядит как выбухающее фиолетово-багровое скопление крови под кожей. С течением времени (спустя дни и недели) цвет гематомы последовательно меняется от багрово-красного к сине-фиолетовому, а затем к зелёно-жёлтому.
- Нарушение функции — ещё один важный симптом закрытого перелома. Отсутствие возможности опоры, активных движений в конечностях говорит о функциональном ограничении. Однако встречается этот симптом не во всех случаях. Ошибочным является общепринятое мнение, что при переломе невозможно совершать движения пострадавшей конечностью. Нередки случаи беспрепятственной ходьбы при наличии закрытых переломов нижних конечностей [6]. Это связано с «удачным» расположением линий перелома или вклинением отломков, что сохраняет устойчивость к осевой нагрузке.
- Деформация конечности, возникшая после травмы, может быть вызвана переломом и отчётливо визуально определяться. Степень этой деформации варьирует в зависимости от смещения костных отломков.
- Патологическая подвижность — движения в зоне перелома. Патологическая подвижность при «свежем» закрытом переломе приносит интенсивную боль, что ведёт к вынужденному положению пациента. Обычно пострадавший поддерживает травмированный сегмент, чтобы избежать движений в нём и разгрузить его.
- Крепитация — щелчки в зоне закрытого перелома. Крепитация может быть определена не только самим пациентом, её слышно на расстоянии. Щелчки обусловлены соприкосновением и подвижностью в межотломковой зоне и сопровождаются болью.
Приведённые симптомы характерны для закрытых переломов крупных костей с возникновением смещения отломков [5]. Всегда должен оцениваться не один признак, а сочетание симптомов для оценки возможной картины закрытого перелома.
Существуют переломы с минимальным смещением, без смещения, краевые переломы и переломы с вколачиванием отломков друг в друга. Они не дадут яркой картины с описанными выше симптомами и могут быть неверно истолкованы врачом без необходимого опыта [8]. Часть приведённых симптомов встречается и при других травмах: ушибах, вывихах, разрывах связок, мышц и сухожилий. К достоверным признакам закрытого перелома относятся крепитация и патологическая подвижность.
Патогенез закрытого перелома
Реакции организма на перелом разделяются на местные (происходящие в зоне перелома) и общие (возникающие во всём организме).
Из местных реакций: сразу же после закрытого перелома возникает интенсивная боль в его зоне, что даёт понять организму серьёзность проблемы и лишает желания физически нагружать повреждённую часть [2].
Мышцы в зоне травмы рефлекторно сокращаются, создавая либо усугубляя смещение отломков костей. В то же время напряжённые мышцы создают определённую стабильность перелома, фиксируя повреждённую кость своими силами, предотвращая в определённой мере дальнейшую подвижность. Чем больше диаметр сломанной кости и объём мышц пострадавшего сегмента, тем более вероятно возникновение смещения отломков.
Между отломками начинается интенсивное кровотечение, а скапливающаяся в ограниченном мягкими тканями пространстве кровь формирует гематому. Гематома по мере увеличения создаёт напряжённость тканей и может усилить боль, однако она влияет и на остановку кровотечения, «тромбируя» сосуды костных отломков [5].
Развивается и нарастает травматический отёк тканей, порой распространяющийся на весь повреждённый сегмент, но это тоже приспособительная реакция в виде изменения обмена веществ в зоне перелома.
После стихания острых патогенетических проявлений наступает время для восстановления: сломанная кость начинает срастаться. Каждая кость срастается в различные сроки, что определяется размером кости, характером перелома, возрастом пациента, правильностью лечения и сопутствующими заболеваниями. Для различных костей сроки колеблются от одного месяца до полугода.
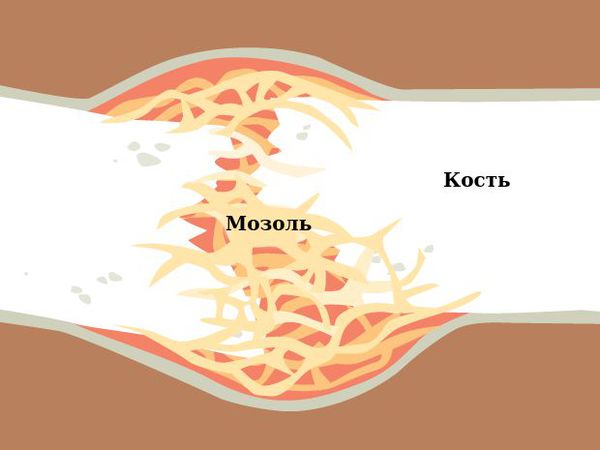
Сращение идёт путём формирования мозоли в зоне отломков. Мозоль образуется из компонентов гематомы и, прорастая сосудами-капиллярами, получает условия для активного кровоснабжения межотломковой зоны [1]. По сути, идёт «перерождение» гематомы в более плотную, но всё же достаточно мягкую, волокнистую (фиброзную) соединительнотканную форму. Затем мягкая мозоль постепенно пропитывается минеральными элементами, обретая костную плотность и структуру [3].
Очень большое влияние в процессе срастания перелома играет интенсивность кровоснабжения зоны перелома, неподвижность отломков и близость их расположения.
После срастания перелома костная мозоль между отломками всегда избыточна и не соответствует анатомической форме кости. В дальнейшем месяцы, а возможно и годы, уйдут на постепенную перестройку костной мозоли. В результате организм лизирует («вымоет») лишнюю минеральную ткань из костной мозоли, оставив необходимый её объём и приведя кость в полное анатомическое соответствие, как и до перелома.
Общие реакции организма в случае простых переломов некрупных костей могут отсутствовать. При закрытом переломе трубчатых костей большого диаметра или множественных переломах общие реакции организма могут стать причиной усугубления состояния и даже летального исхода.
Избыточная болевая импульсация в зоне перелома, сопровождающаяся кровопотерей, приводит к негативным патогенетическим сдвигам — травматическому шоку. Это тоже вариант патогенеза перелома, хотя он больше подходит к группе осложнений.
Классификация и стадии развития закрытого перелома
Закрытые переломы рассмотрены в обширной, но интуитивно ясной классификации.
Закрытый перелом по причине возникновения может быть травматическим и патологическим.
- Травматический возникает из-за воздействия травмирующей силы.
- Патологический перелом происходит на фоне снижения прочности костей из-за заболевания: например раковой опухоли кости или остеопороза (снижения количества кальция в костях) [2].
Классификация по протяжённости линии излома:
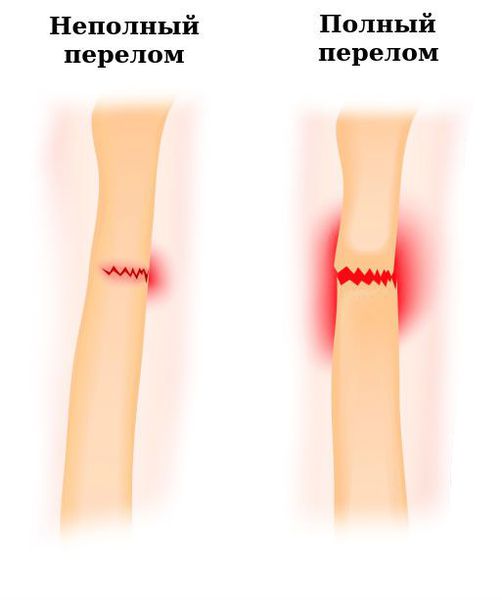
- полный;
- незавершённый (в просторечии известный как «трещина кости»). В случае незавершённого перелома линия излома проходит так, что целостность кости не нарушена полностью.
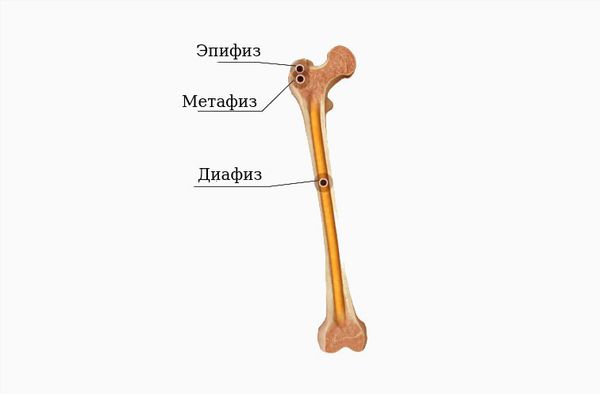
Классификация переломов по локализации (указывается название трубчатой кости и её части):
- диафизарный — перелом тонкой средней части кости;
- эпифизарный — перелом утолщённой концевой части кости;
- метафизарный — перелом зоны перехода от тонкой части кости к её утолщению.
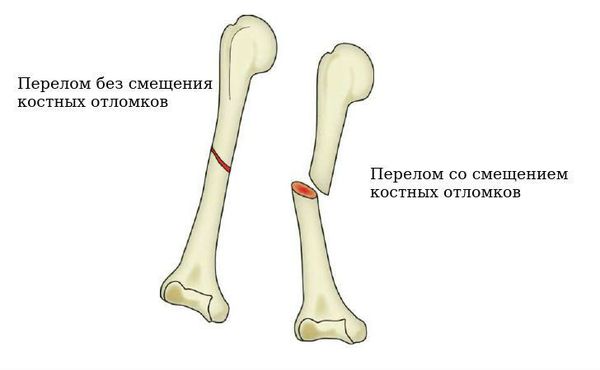
Далее необходимо отметить важное для лечения разделение закрытого перелома по положению костных отломков относительно друг друга:
- перелом со смещением костных отломков;
- перелом без смещения костных отломков.
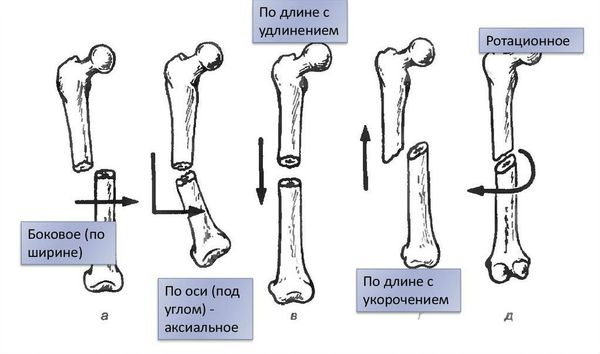
Если смещение отломков имеет место, то его классифицируют по виду [1]:
- угловое;
- по длине;
- по ширине;
- ротационное (вращательное).
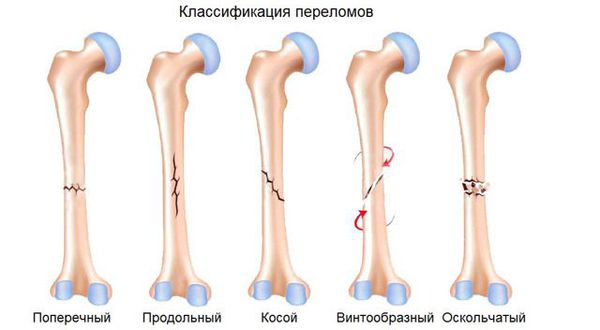
По форме линии излома выделяют закрытые переломы:
- поперечные;
- косые;
- винтообразные;
- фрагментарные;
- оскольчатые;
- вколоченные.
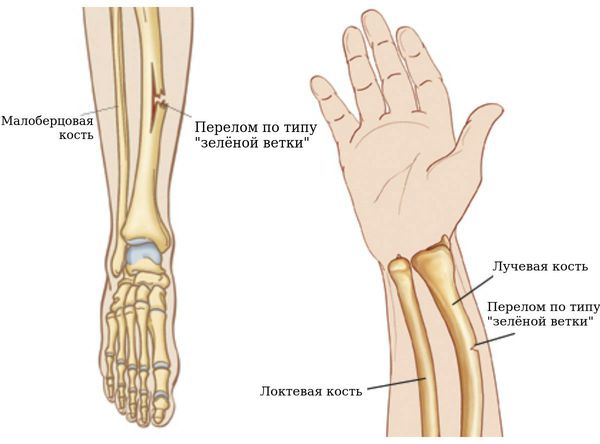
Отдельно следует упомянуть поднадкостничные переломы (переломы по типу «зелёной ветки»), при которых целостность кости нарушается под надкостницей — относительно податливой оболочкой, покрывающей кость. Эти переломы благоприятны в лечении, так как надкостница над зоной перелома удерживает отломки от смещения [6].
Существует и группа переломов, называющихся компрессионными. В этом случае перелом напоминает результат сдавления (компрессии) кости. Эти переломы характерны для костей губчатого строения — лопатки, грудина, позвонки, кости запястья.
Значимо и разделение переломов по наличию осложнений:
- осложнённые;
- неосложнённые, что говорит о сопутствующих перелому проблемах.
Каждый критерий классификации закрытых переломов важен для выбора тактики лечения и прогнозов. Для объективизации и единой оценки тяжести перелома врачи разных стран используют унифицированную систему от ассоциации остеосинтеза. Она предполагает подгруппы: разделение перелома на поражённый сегмент кости и вид перелома, исходя их линий изломов.
Осложнения закрытого перелома
Любые осложнения закрытого перелома разделяются по времени возникновения на ранние и поздние. Временные рамки, определяющие срок осложнения, отличаются у разных авторов. Чаще всего ранние осложнения возникают в первые часы и дни после получения травмы. Поздние осложнения характерны по истечении недель и месяцев.
В зависимости от места возникновения в организме осложнения переломов бывают двух видов. Непосредственно в месте закрытого перелома осложнения называются локальными (местными), все остальные осложнения (связанные с переломом) в любой части организма называют общими [5].
Локальные осложнения немногочисленные, но они значительно ухудшают прогноз травмы и вероятность восстановления. Чаще всего к ним относят разрыв мягких тканей и кожи из-за повреждения отломками изнутри. В таком случае возникает вторично открытый перелом.
Возможно повреждение сосудисто-нервного пучка. В зоне перелома часто проходят сосуды и нервы, которые могу травмироваться (сдавиться или разорваться) отломками костей. В случае отдельного повреждения нерва возникают неврологические осложнения в виде нарушения чувствительности либо движений дальше места повреждения. В случае аналогичного повреждения сосудов может возникать картина ишемии — недостаточного кровоснабжения дальше места перелома. При выраженной ишемии возможно развитие омертвения тканей — сухой или влажной гангрены [6].
Разновидностью осложнений, проявляющихся сдавлением не только сосудов и нервов, но и мягких тканей (преимущественно мышц), является компартмент-синдром (синдром сдавления тканей). Ситуация в этом случае характеризуется массивным отёком конечности после перелома и сдавлением тканей изнутри на фоне ограниченной растяжимости оболочек мышц. Это может привести к омертвению отдельных групп мышц либо целой конечности.
К локальным осложнениям относится и возникновение смещения отломков, если ранее его не было, либо переход из «трещины» кости в полноценный перелом.
Существуют осложнения со стороны кожных покровов в зоне закрытого перелома. Чаще всего это дермальные пузыри от перерастяжения тканей в результате травмы [4]. В отсроченном периоде может наблюдаться экзема, обусловленная реакцией кожи на контакт с гипсовой повязкой и обменными нарушениями в конечности. В случае подобного осложнения стараются сократить сроки фиксации перелома гипсовой повязкой, а врач-дерматолог назначает мази для лечения кожных проявлений.
Тема местных осложнений обширна поздними вариантами:
- замедленное сращение перелома;
- формирование ложного сустава в зоне перелома;
- неправильно сросшийся перелом;
- остеопороз в зоне перелома;
- атрофия мышц;
- контрактура суставов (тугоподвижность);
- флебит (воспаление вен).
Все местные осложнения снижают эффективность лечения закрытого перелома и ухудшают прогноз, то есть вероятность полноценного восстановления функции [6].
Общие осложнения переломов более грозные, так как могут оказать значительное негативное, а порой фатальное влияние на организм.
Чаще всего это:
- травматический шок — тяжёлое общее состояние организма, связанное с выраженной болью и кровопотерей.
- жировая или тромбоэмболия — закупоривание сосудов жизненно важных органов частицами жира или тромбов из сегмента с переломом. Это тяжёлые осложнения, трудно прогнозируемые и профилактируемые и плохо поддающиеся терапии [10].
В качестве примера позднего осложнения показательна анемия (снижение количества красных кровяных телец) в связи с массивной кровопотерей в гематому при закрытом переломе.
Отдельно рассматривают политравмы — множественные повреждения. Это не относится к классифицируемым осложнениям, но заживление переломов в этом случае идёт гораздо хуже, что связано с общей реакцией организма в виде шока и ослабления защитных и восстановительных резервов [5].
Диагностика закрытого перелома
Диагностический план при поиске переломов включает в себя стандартный опрос пациента с акцентированием на факт травмы и её механизм.
При диагностике учитывается возможность непрямого механизма, когда перелом возникает не в месте прямого приложения силы, а в другой части сегмента [7]. Например, при падении на отведённую от тела и выпрямленную руку возможен перелом лопатки.
Детализация механизма травмы, времени прошедшего с момента её возникновения, вновь возникших жалоб и поведения пациента после травмы дают ценную прогностическую информацию и позволяют оценить характер закрытого перелома и возможные осложнения [9].
Физикальное обследование в большинстве случаев предельно показательно. Характерные симптомы:
- боль;
- отёк в зоне перелома;
- деформация конечности;
- нарушение функции конечности;
- паталогическая подвижность (появление движений вне суставов);
- крепитация (хруст).
Эти симптомы легко выявляются при осмотре врача и, безусловно, говорят в пользу закрытого перелома.
Для визуальной фиксации факта перелома применяют везде распространённый и доступный рентгенологический метод. Общеизвестная особенность рентгенологической диагностики закрытых переломов — необходимость исследования двух проекций. В ином случае велик риск диагностических ошибок.
Трудность в диагностике представляют некоторые виды переломов: вколоченные, внутрисуставные, поднадкостничные, «свежие» переломы небольших костей без смещения [1]. Пациенты могут совсем не предъявлять жалоб, либо высказывать незначительные жалобы в случае подобных переломов. В то же время анатомия излома при таких травмах плохо визуализируется рентгенологически. Умение правильно расценить подобные переломы на снимках приходит с опытом и пополнением врачом знаний рентгенологических и клинических признаков.
Огромную диагностическую ценность представляет компьютерная томография, способная выявить закрытые переломы, не визуализируемые на рентгеновских снимках. Особенно актуально применение компьютерной томографии при закрытых внутрисуставных переломах, где трактовка степени смещения отломков зачастую затруднена.
К дополнительным методам исследования относят выполнение нетипичных проекций рентгеновских снимков, использование радиоизотопного сканирования для уточнения вероятности патологических переломов, применение лабораторных анализов на содержание кальция, ферментов расщепления костной ткани, витамина Д в крови, показателей развёрнутого анализа крови [8]. Данные показатели косвенно говорят о возможности патологических переломов, указывая на дефицит необходимых веществ в организме и несостоятельность костной ткани. Сдвиги от нормы лабораторных анализов оцениваются индивидуально.
Лабораторные данные призваны помочь травматологу-ортопеду определиться в необходимости консультации врачей других специальностей. Смежные специалисты требуются для лечения общих заболеваний костной ткани или поражения костной ткани нетравматической причины (при онкологических заболеваниях).
Лечение закрытого перелома
В лечебном объёме первой помощи при закрытом переломе необходимы:
- адекватное обезболивание;
- фиксация (шинирование) повреждённого сегмента;
- скорая транспортировка в амбулаторное или стационарное учреждение для оказания дальнейших этапов помощи.
В последующем лечение закрытых переломов сводится к основным неизменным принципам:
- при удовлетворительном положении костных отломков — их фиксация до полного сращения
- при наличии смещения отломков — их репозиция (правильное сопоставление) и фиксация до полного сращения.
Исходя из этих постулатов, лечение переломов может быть консервативным (без операции) и оперативным.
Консервативное лечение возможно при закрытых переломах без смещения отломков либо при их минимальном смещении. В этом случае задачей врача становится удержание отломков в правильном положении необходимое время (от одного месяца до полугода в зависимости от вида кости). Для этого достаточно часто и с хорошим результатом используются гипсовые повязки [8].
Существуют альтернативные гипсовым бинтам материалы, выполняющие аналогичную функцию — полимерные бинты и повязки. В отдельных случаях допустимо использование специальных фиксирующих шин — ортезов, брейсов, туторов.
Во время лечения иммобилизацией (фиксацией) одним из указанных способов необходимо выполнение рентгенологического контроля через определённый период времени, установленный лечащим врачом [5]. Рентген контроль выполняют в критические моменты, которые могут повлиять на дальнейшее развитие ситуации: сразу после обращения к травматологу, после выполнения любой манипуляции (например коррекции гипсовой повязки), после спадения отёка конечности на 5-7 сутки и накануне снятия гипсовой повязки.
По достижению сращения перелома, консервативное лечение завершается снятием фиксирующей повязки и продолжением активных реабилитационных мероприятий [1]. Реабилитация проводится комплексно и включает в себя лечебную физкультуру, физиотерапию, кинезиотерапию, массаж. Задачи реабилитации совместно решает группа специалистов: ортопед-травматолог, физиотерапевт, врач физических методов реабилитации, массажист. Реабилитационные мероприятия в зависимости от тяжести перелома могут занимать от нескольких недель до нескольких месяцев.
Если закрытый перелом сопровождается смещением отломков, производится устранение этого смещения. Устранить смещение можно закрытой репозицией — врачебными приёмами «сопоставления» отломков без разреза кожи. Выполняется эта манипуляция под обезболиванием — местным или общим в зависимости от выбранной тактики.
После устранения смещения перелом фиксируется гипсовой повязкой и ведётся консервативно [1].
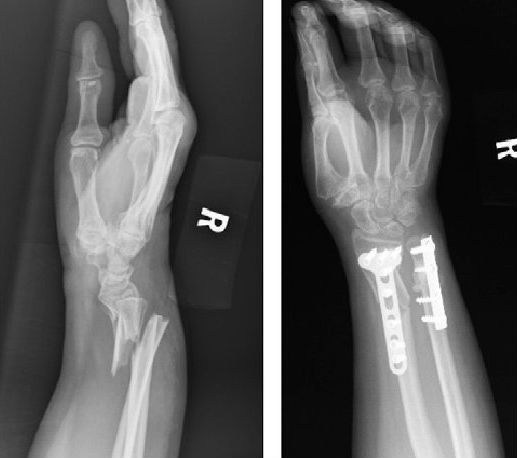
Если устранить смещение закрытым путём не удалось либо возможность успешной репозиции изначально невелика, то выбирается путь оперативного лечения. В этом случае отломки обычно сопоставляются под контролем зрения травматолога. Для этого выполняется операция, цель которой — доступ разрезом к зоне перелома [7].
После выполнения репозиции в ходе операции отломки фиксируются металлическими конструкциями, наиболее подходящими для конкретной ситуации и перелома. Рана зашивается, перелом ведётся без фиксирующих повязок (в случае стабильной фиксации металлоконструкциями).
В послеоперационном периоде пациент остаётся под наблюдением дежурной смены. В последующие дни лечащий врач выполняет перевязки раны, контролирует процесс заживления, инструктирует пациента о необходимых реабилитационных упражнениях и правильном двигательном режиме. Как правило, выписка из стационара происходит на 14 сутки после снятия кожных швов.
Если по какой-то причине фиксация костных отломков при операции недостаточно стабильна, то послеоперационное ведение перелома происходит в гипсе [5].
Существует альтернативный вариант лечения переломов со смещением: способ скелетного вытяжения. Суть методики в том, что смещённый костный отломок подвергается репозиции постепенно, за счёт смонтированной (и долгосрочно функционирующей) системы тяги за кость в нужном направлении. После наступления репозиции умеренная тяга сохраняется для удержания отломка в заданном положении до момента сращения.
Показания к оперативному лечению могут быть расширены по решению врача-травматолога. Проявленная операционная активность позволяет приступить к ранней активизации пациента и скорейшему возвращению к обычному образу жизни.
Справедлива и обратная ситуация, когда, несмотря на показания к оперативному лечению закрытого перелома, врач, видя риск и сомнительный исход, может предпочесть консервативную тактику [10]. Противопоказания к операции диктуются сопутствующими заболеваниями пациента, не связанными с переломом. Чаще всего это заболевания сердечно-сосудистой системы, почечная или печёночная недостаточность, онкологические заболевания, сопутствующие тяжёлые травмы других органов, психические заболевания, алкогольная или наркотическая зависимость.
Прогноз. Профилактика
Прогноз закрытого перелома зависит от суммы факторов:
- вид перелома;
- его локализация;
- факт осложнений;
- наличие сопутствующих заболеваний у пациента и его возраст;
- правильность выбранной лечебной тактики;
- точность исполнения пациентом рекомендаций доктора.
Установлены наиболее «благоприятные» зоны переломов с большой вероятность успешной консолидации (сращения) даже при отягощающих факторах. Известны и «капризные» в отношении заживления перелома зоны, предсказуемо несущие высокий риск несрастания [3]. Например, известна статистика частых несращений при переломах в средне-нижней трети костей голени.
Прогноз восстановления функции после закрытого перелома во многом зависит от правильности тактики лечения. Неадекватные способы фиксации перелома и попытки лечить консервативно переломы, требующие оперативного лечения, приводят к затягиванию сроков срастания и удлинению периода реабилитации.
Очень непредсказуемы прогнозы при сложных переломах:
- характеризующихся большим количеством костных отломков, сложными линиями изломов, внутрисуставными повреждениями;
- при переломах с повторно выполненными репозициями;
- при нестабильных переломах;
- переломах с осложнениями.
Анатомически точное сопоставление отломков не гарантирует хорошего сращения. Факторы успешного заживления закрытых переломов многогранны, сложны и не до конца изучены по настоящее время [7].
Часто возникают ситуации, когда функциональный исход неблагоприятный даже несмотря на своевременное сращение перелома. Это объясняется необходимостью фиксации конечности на время лечения. В результате врач добивается сращения перелома, но обездвиженность приводит к контрактурам (ограничениям движений) в суставах. Такой прогноз возникает, как правило, при консервативном лечении закрытых переломов. Этот факт в современной травматологии привёл к расширению показания для оперативного лечения закрытых переломов. Несмотря на операционные риски, прогноз в большей части случаев благоприятный — стабильный остеосинтез позволяет обойтись без иммобилизации и избежать тугоподвижности суставов [9].
Профилактика закрытых переломов неспецифична — соблюдение техники безопасности на производстве, этапный и постепенный подход в спортивных тренировках, профилактика транспортного травматизма, модернизация средств безопасности.
Глава 8. ОШИБКИ И ОСЛОЖНЕНИЯ ПРИ ЛЕЧЕНИИ ПАЦИЕНТОВ С ПЕРЕЛОМАМИ ОБЛАСТИ КОЛЕННОГО СУСТАВА д.м.н. И.О. Панков
Этот раздел настоящего исследования посвящен анализу ошибок и осложнений, наблюдавшихся в клинике травматологии центра при лечении пациентов с переломами области коленного сустава за последние 25 лет. Он требует особого внимания и обсуждения. Говоря об ошибках и осложнениях при применении чрескостного остеосинтеза аппаратами внешней фиксации мы не умаляем достоинств и преимуществ данного метода лечения, который в настоящее время является методом выбора при тяжелых около- и внутрисуставных переломах косте конечностей. Более того, чрескостный остеосинтез оказался наиболее оптимальным при лечении полифрагментарных и импрессионно-компрессионных переломах мыщелков большеберцовой кости, а также тяжелых многооскольчатых переломах дистального суставного конца бедра. И, наконец, мы не противопоставляем чрескостный остеосинтез другим оперативным методам лечения повреждений костей конечностей. Анализ ошибок и осложнений позволяет более осознанно подойти к лечению переломов области коленного сустава на всех этапах медицинской и хирургической реабилитации пациентов.
Исходя из анализа ближайших и отдаленных результатов лечения пациентов с переломами области коленного сустава нами выявлены ошибки и оценены осложнения на различных этапах лечения.
Все ошибки и осложнения мы разделили на три этапа: ошибки и осложнения на догоспитальном этапе, госпитальном этапе и в послеоперационном периоде на этапе воостановительного лечения.
Ошибки на догоспитальном этапе, как правило, связаны с ошибками в диагностике переломов костей конечностей, а также с поздним направлением пациентов из травмпунктов и других лечебных учреждений для оказания специализированной медицинской помощи.
Ошибки госпитального этапа хирургического лечения. Ошибки и осложнения на данном этапе лечения связаны с ошибками в диагностике повреждений, ошибками при выполнении лечебных манипуляций и оперативных пособий, ошибками в послеоперационном ведении пациентов. Здесь же необходимо указать на осложнения, возникшие по вине самих пациентов, связанные с несоблюдением предписанного режима и игнорированием рекомендаций лечащего врача.
Ошибки в диагностике связаны с недооценкой тяжести или неправильным трактованием клинико-рентгенологической картины повреждения. При этом часто не учитывается тяжесть внутрисуставных повреждений мыщелков бедренной и большеберцовой костей, а также не распознается проникающий в сустав характер переломов проксимального эпиметафиза и эпиметадиафиза большеберцовой кости. В ряде случаев имели место не распознавание сопутствующих перелому мыщелков большеберцовой кости повреждения боковых связок коленного сустава.
Диагностические ошибки могут обусловить неправильный выбор метода лечения, что в дальнейшем может привести к тяжелым статико-динамическим нарушениям нижних конечностей. В качестве профилактики данной категории осложнений мы рекомендуем производить полное клинико-рентгенологическое обследование пациентов при подозрении на наличие около- и внутрисуставного перелома области коленного сустава.
Осложнения, связанные с ошибками в выполнении лечебных манипуляций и оперативных пособий.
Ошибки в диагностике, неучитывание особенностей типа и характера перелома могут привести к неправильному выбору тактики оперативного лечения. Здесь могут иметь место погрешности в репозиции перелома, вторичные смещения отломков и фрагментов мыщелков, приводящие к нарушению конгруэнтности суставных поверхностей, а также к нарушению оси конечности с развитием варусной или вальгусной деформации. Всё это является непосредственной причиной развития контрактур и деформирующего артроза коленного сустава.
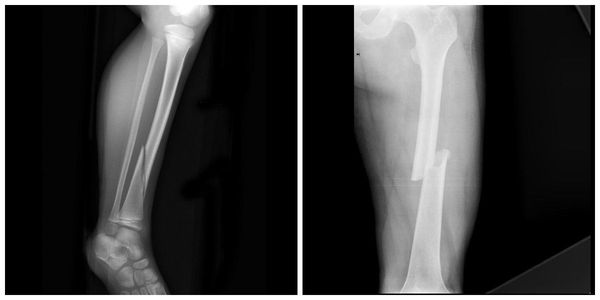
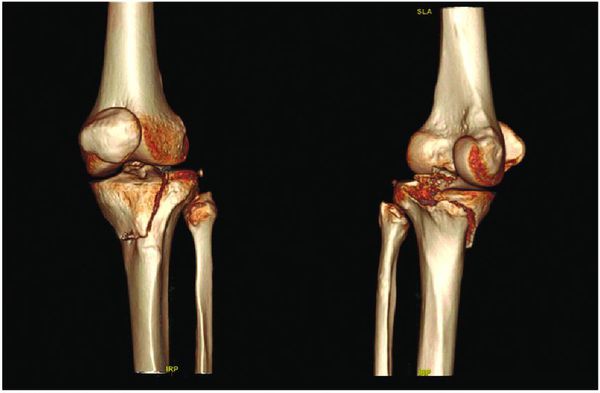
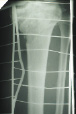
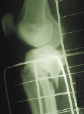
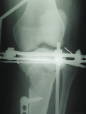
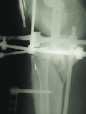
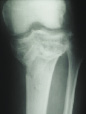
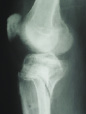
На рис. 8.1 приведены слайды с рентгенограмм пациента С., 1972 г.р. (и.б. № 5294) с переломом мыщелков большеберцовой кости, лечившегося в аппарате внешней фиксации.
На приведенных слайдах с рентгенограмм отчетливо прослеживаются погрешности в достижении репозиции перелома, имевшая место варусная деформация коленного сустава за счет смещения мыщелков большеберцовой кости не устранена, репозиция не достигнута. По всей вероятности, коррекция положения фрагментов в аппарате внешней фиксации успеха не имела. На рентгенограммах после демонтажа и снятия аппарата на фоне несросшегося перелома мыщелков имеют место деформация оси конечности с развитием тяжелого деформирующего артроза коленного сустава.
К осложнениям госпитального этапа лечения следует отнести замедленную консолидацию переломов, срастание переломов при недостигнутой репозиции в порочном положении, а также развитие ложных суставов.
На данном этапе лечения также возможны воспаления мягких тканей с развитием спицевой инфекции, которые купируются при проведении соответствующего лечения. Отеомиелиты бедренной и большеберцовой костей на фоне спицевой инфекции в наших наблюдениях не отмечены.
Технически правильное выполнение лечебных манипуляций и оперативных пособий с учетом биомеханических особенностей сегмента конечности позволяет избежать развития тяжелых осложнений, обеспечить восстановление функции поврежденного сустава и всей нижней конечности.
а б
в
Рис. 8.1. Рентгенограммы пациента С., 1972 г.р.:
а – до лечения; б – в процессе лечения в аппарате внешней фиксации; в – исход лечения, развитие тяжелой варусной деформации и деформирующего артроза коленного сустава на фоне несросшегося перелома мыщелков большеберцовой кости
Осложнения в период восстановления могут быть связаны с ошибками в диагностике повреждений, ошибками, допущенными при выполнении манипуляций и оперативных пособий, а также с ошибками в проведении самого периода реабилитации. Необходимо отметить, что период реабилитации составляет неотъемлемую часть всего комплекса восстановительного лечения повреждений и по своей важности и значению не уступает лечебным, в том числе и оперативным, манипуляциям. Игнорирование или недооценка реабилитационных мероприятий приводит к тяжелым посттравматическим осложнениям, нарушающим функцию всей нижней конечности.
Одним из тяжелых осложнений переломов костей конечностей является развитие комбинированного посттравматического плоскостопия.
В настоящем исследовании мы считаем необходимым указать на ряд факторов, ведущих к развитию этого тяжелого осложнения, нередко являющегося причиной грубых нарушений функции всей нижней конечности.
Под комбинированным посттравматическим плоскостопием следует понимать комплекс сложных системно-динамических нарушений, которые развиваются в ряде случаев после тяжелой травмы нижних конечностей и связанных с потерей или грубыми изменениями формы и структуры стопы. Комбинированное посттравматическое плоскостопие является одним из тяжелых осложнений переломов костей нижних конечностей.
Развитие комбинированного посттравматического плоскостопия всегда связано с нарушением напряженного состояния стопы, ее деторсией. Раскручивание, деторсия стопы приводит к пронации пяточного, супинации и абдукции переднего отдела стопы, что клинически проявляется в снижении ее сводов. Известно, что стопа в норме представляет собой «отрезок скрученной спирали» и находится в состоянии динамического напряжения. Такая форма стопы обусловлена тем, что она несет основную нагрузку тела, выполняя функции опоры и движения. Скручивание и раскручивание стопы – основные элементы ее работы. Торсия стопы, таким образом, должна рассматриваться как элемент нормальной работы, проводимой стопой. Устранение торсии стопы ведет к деторсии, – патологическому состоянию, именующемуся плоскостопием по Strassery (Полиевиктов И.А., 1949).
Нормальная стопа характеризуется супинацией пяточного, пронацией и аддукцией переднего ее отдела, при этом наибольшее расстояние между точками опоры находится в своде, образованном при участии 2-й плюсневой кости. Известно, что в нормальной стопе блок таранной кости, охваченный с боков лодыжечной вилкой, отклонен относительно тела кнаружи. Такое отклонение блока таранной кости осуществляется благодаря рычагообразному действию голени, которая располагается в наклонной кнаружи плоскости. Кроме того, в результате торсии дистальных отделов голени кнаружи, блок таранной кости действием лодыжечной вилки также скручен кнаружи вокруг вертикальной оси. Скручивание спирали стопы в комбинации с наружным отклонением голени должно рассматриваться как мощный фактор, определяющий скручивание спирали стопы в условиях опоры и обеспечения равновесия в статике и динамике.
При опоре на обе ноги в вертикальном положении центр тяжести тела находится между стопами. При опоре на одну ногу в положении стоя или при односторонней опоре при ходьбе центр тяжести отклоняется и переносится непосредственно на площадь опоры. Отклонение таранной кости кнаружи необходимо для обеспечения поперечного равновесия стопы.
При плоской стопе блок таранной кости отклонен несколько кнутри, наружное отклонение голени также уменьшено. Центр тяжести смещается. Развивается неустойчивое положение в статике. Торсия дистальных отделов голени и, соответственно, блока таранной кости также значительно снижена. Стопа теряет устойчивое положение в статике и при движениях.
При плоскостопии существуют особые приспособления для сохранения равновесия в положении стоя: в связи с тем, что нагрузка приходится на внутренний край стопы, последняя отводится и несколько ротируется кнаружи.
Таким образом, исходя из вышеизложенного, развитие комбинированного посттравматического плоскостопия связано с нарушением напряженного состояния, раскручиванием – деторсией стопы. Мы выделяем ряд патологических состояний, приводящих к нарушению напряженного состояния стопы и развитию комбинированного посттравматического плоскостопия:
• длительное вынужденное ограничение или полное отсутствие нагрузки конечности, ведущее к снижению тонуса мышц голени и стопы;
• фиксация голени и стопы в иммобилизирующей повязке или аппарате внешней фиксации в функционально невыгодном положении, что ведет к ослаблению тонуса мышц за счет взаимного сближения точек их прикрепления;
• неустраненные смещения фрагментов при переломах костей конечностей, приводящих к нарушению мышечного равновесия и раскручиванию спирали стопы.
После снятия иммобилизирующей повязки, демонтажа и снятия аппарата внешней фиксации, основные жалобы пациентов связаны с отсутствием полноценной нагрузки конечности и ограничением движений в суставах. В значительной степени изменяется походка. Развитие контрактур суставов также способствует ограничению нагрузки и снижению мышечного тонуса. Пациенты ходят, хромая на поврежденную конечность, стопа на стороне повреждения в подавляющем большинстве случаев, несколько развернута кнаружи, что, как было сказано выше, имеет компенсаторное значение. Угол разворота стопы колеблется индивидуально; в наших исследованиях он был на стороне повреждения на 5-20° более угла разворота стопы неповрежденной конечности. При этом, на стороне повреждения у большинства пациентов стопа в меньшей степени «падает» на наружный край. Описанные клинические проявления в своей основе имеют снижение мышечного тонуса поврежденной конечности и, как следствие этого, раскручивание и снижение напряженного состояния стопы; при этом, при длительных вынужденных ограничениях нагрузки конечности снижение мышечного тонуса может принять необратимый характер с развитием комбинированного плоскостопия.
На рис. 7.2 представлены ихнограммы (углы разворота стоп и отпечаток следа) при нормальной походке (а) и у пациента после длительной иммобилизации конечности (б).
На представленном рисунке отчетливо прослеживается увеличение площади следа стопы поврежденной конечности с увеличением угла разворота стопы на стороне повреждения.
На рис. 7.3 представлены данные МРТ пациента Р., 1960 г.р. с неправильно сросшимся импрессионно-компрессионным переломом наружного мыщелка левой большеберцовой кости и, как следствие этого повреждения, развившегося со временем ограничения функции левой нижней конечности. На плантограммах отчетливо проявляется увеличение площади следа левой стопы, связанной с развитием комбинированного
плоскостопия.
а б
Рис. 7.2. Ихнограммы нормальной походки (а) и у пациента после длительной иммобилизации конечности (б)
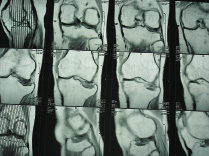
а б
Рис. 7.3. Магнитно-резонансная томограмма (а) и плантограмма (б) пациента Р., 1960 г.р. с неправильно сросшимся импрессионно-компрессионным переломом наружного мыщелка левой большеберцовой кости
К подобным нарушениям приводит неоправданно длительная фиксация конечности в функционально невыгодном положении.
При достижении репозиции перелома с восстановлением нормальных анатомических взаимоотношений в области повреждения мы не отмечали сколько-нибудь значительных изменений на плантограмме на стороне повреждения в сторону увеличения площади следа стопы.
Во всех случаях развития комбинированного посттравматического плоскостопия по причине неустраненных смещений отломков при переломах, основной задачей является проведение реконструктивно-восстановительных операций с достижением репозиции, восстановлением конгруэнтности суставных поверхностей, а также нормальных анатомических взаимоотношений поврежденного сегмента конечности.
Комплексное восстановительное лечение во всех периодах реабилитации своей целью имеет восстановление тонуса мышц, достижение нормальной амплитуды движений в поврежденном и смежных суставах, а также адекватной нагрузки конечности.