Мы уже публиковали большой материал на тему, ошибается ли МРТ. Если говорить коротко, то процент ошибок МРТ зависит в меньшей степени от качества аппаратуры, и в большей степени — от уровня квалификации врача-рентгенолога (радиолога), который анализирует снимки МРТ исследования. Давайте посмотрим, какие распространенные ошибки расшифровки МРТ встречаются в практике врачей, а также расскажем, что делать при врачебных ошибках.
ТИПИЧНЫЕ ОШИБКИ МРТ ГОЛОВНОГО МОЗГА
Ошибочный диагноз рассеянный склероз. Болезни, похожие на рассеянный склероз на МРТ – это дисциркулярторная энцефалопатия, различные виды васкулитов, ангиопатий, и т.д. Эти заболевания проявляются множественными очагами в белом веществе. Такж не всегда множественные очаги демиелинизации в головном мозге на МРТ представляют собой рассеянный склероз.
Неточное описание МРТ при рассеянном склерозе. В заключении МРТ при рассеянном склерозе должно быть точно указано количество и размеры перивентрикулярных, юкстакортикальных, субтенториальных очагов; характеристики контрастного усиления при рассеянном склерозе, МРТ-признаки активности рассеянного склероза.
Киста или опухоль головного мозга? Часто врачи не могут разобраться в том, что нашли на МРТ – кисту или опухоль мозга. Здесь поможет только опытный диагност – нейрорадиолог со стажем.
Не установлена причина эпилепсии у детей. МРТ головного мозга при эпилепсии у детей требует более тщательного анализа, и ее правильная расшифровка – дело высокой квалификации. Неопытный рентгенолог может проглядеть тонкие, скрытые изменения (фокальная кортикальная дисплазия, гетеротопия серого вещества и т.д.)
Диагностические ошибки при микроаденоме гипофиза. Увы, этот диагноз зачастую ставится по МРТ необоснованно. Причина тому – плохое знакомство врачей с нормальными вариантами строения гипофиза.
Ошибки при диагностике ВИЧ-инфекции. Если у вас ВИЧ-инфекция — расшифровка снимков МРТ может быть очень сложной. Нужно исключить многочисленные ВИЧ-ассоциированные инфекции и опухоли.
Ошибочный диагноз микроцефалии, гидроцефалии и врожденных пороков головного мозга. Все эти состояния требуют точного знания детской рентгенологии, без большого опыта в расшифровке МРТ у детей высок шанс ошибиться.
Ошибочный диагноз рака мозга, глиобластомы, опухоли головного мозга. Иногда за опухоль принимаются другие состояния – инсульт, кровоизлияние, псевдотуморозная форма рассеянного склероза и т.п. Нередко в заключении МРТ нечетко описана локализация опухоли, ее размеры, степень контрастного усиления опухоли и т.д. – все это влияет на точность диагностики.
Псевдотуморозная форма рассеянного склероза — болезнь Шильдера. Как правило, по МРТ ставится неверный диагноз опухоль мозга.
Первичное заключение по МРТ — рассеянный склероз. Экспертный пересмотр МРТ снимков и анализ клинической картины установил правильный диагноз: системный васкулит.
ЧТО ДЕЛАТЬ, ЕСЛИ ДИАГНОЗ НЕВЕРНЫЙ?
Показать снимки МРТ другим специалистам! Можно обратиться к опытным врачам-нейрорадиологам и послать им МРТ с диска на повторную консультацию. Например, врачи Национальной телерадиологической сети осуществляют пересмотр результатов МРТ и выдают свое экпертное заключение по МРТ головного мозга. Этой службой пользуются не только пациенты, но и российские клиники. Сложные и спорные диагностические случаи стекаются к узким специалистам. Получить Второе мнение по МРТ головного мозга просто — достаточно взять диск с записью МРТ и загрузить его через специальную форму.
Читать подробнее о Втором мнении по КТ и МРТ
Читать подробнее о телемедицине
Кандидат медицинских наук, член Европейского общества радиологов
Магнитно-резонансная томография головного и спинного мозга занимает лидирующую позиции в процедуре определения и дифференциации рассеянного склероза в медицинских учреждениях СПб и Ленинградской области. Рассеянный склероз (РС) — это хроническое, на данный момент полностью не поддающееся лечению, поступательно развивающееся заболевание центральной нервной системы, Проявляется оно разнообразным образом, в частности, дефектами зрения, патологией двигательной, чувствительной и координаторной сферы и нарушением функции органов малого таза. Эта патология атрибутируется к категории демиелинизирующих заболеваний, и ее диагностикой и лечением занимается врач невролог.
Исследования в области РС начали проводиться с 1830 года. К сожалению, это заболевание настолько быстро прогрессирует, что за последнее столетие количество больных рассеянным склерозом значительно увеличилось. В 1985 году на 100 тысяч жителей Санкт-Петербурга приходилось 39,6 человек больных, а уже в 2000 году стало 50,6 больных на 100 тысяч населения СПб. Исторически эта болезнь носит название рассеянный склероз, потому что еще в конце 19 века при патоморфологическом исследовании врачи видели на нервных окончаниях изменения, которые характерны для больных с простыми атеросклеротическими изменениями. Назвали этот недуг рассеянным, потому что атеросклеротические бляшки разбросаны по всему головному и спинному мозгу. Но нужно понимать, что с медицинской точки зрения эта болезнь не имеет ничего общего с атеросклерозом. Механизм его развития связан с действиями иммунной системы на нервные волокна.
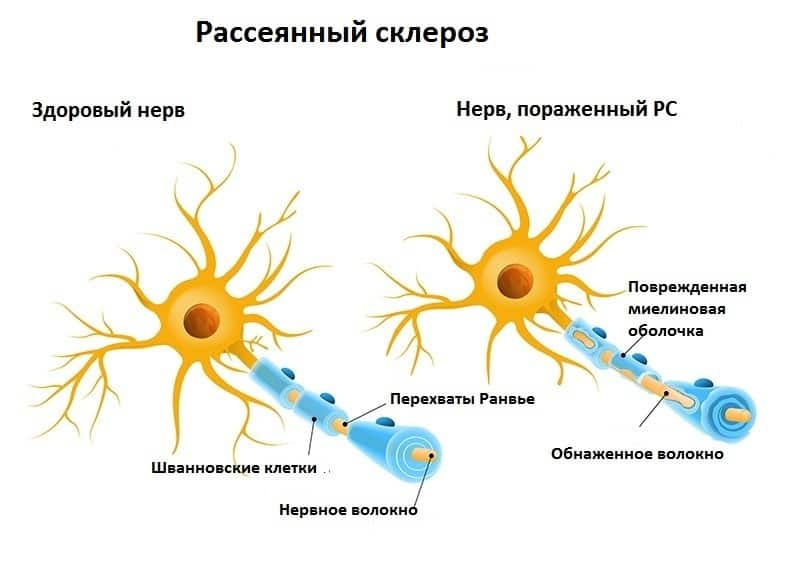
Миелин — это белок, который окутывает нервные стволы и способствуют проведению нервных импульсов. При его поражении нарушается проведение нервных импульсов по нервным стволам. Иммунная система человека устроена таким образом, что, когда в организм проникает какой-то патогенный фактор, в организме вырабатываются защитные антитела, которые должны связать этот патогенный фактор и, обезвредив его, вывести из организма. У человека на введение антигена вырабатывается антитело, и образуется комплекс антиген-антитело. Сам по себе этот комплекс, в общем-то, безвреден. Но при рассеянном склерозе вирус, вызывающий его, имеет сильное внешнее сродство к белку миелина. Поэтому, когда иммунная система вырабатывает защитные антитела, чтобы связать вирус, получается так, что эти антитела становятся агрессивными к собственному миелину. Комплекс антиген-антитело осаждается на каком-то определенном участке миелина, вызывая в этом месте сосудистые воспалительные процессы.
Диагностика рассеянного склероза
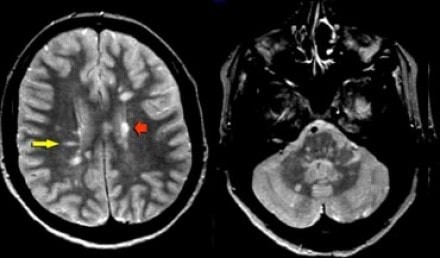
Время латентного периода от начала заболевания до уже бурной клинической картины иногда составляет от 5 до 10 лет. В это время человек уже болен, но организм еще сам как-то умудряется справляться с этим демиелинизирующим состоянием. Поэтому в латентной форме диагностика рассеянного периода по симптомам не возможна. Признаки рассеянного склероза будут видны только на МРТ головного мозга с контрастным усилением. А раннее выявление данного недуга крайне важно в его успешной терапии замедления и продления качества жизни. Если человек не получает специфического лечения на ранних этапах, демиелинизация набирает скорость, количество антител увеличивается, поражения миелина становятся более глубокие, и в этих участках уже образуются склеротические бляшки.
Какую МРТ сделать при подозрении на рассеянный склероз
Признаки рассеянного склероза выявляют во время проведения МРТ головного мозга. Делать такое обследование нужно на высокопольном томографическом аппарате мощностью индукции не менее 1,5 Тесла, чтобы шаг сканирования был не более 2 мм. Тогда диагносты не пропустят даже самых мелких очагов возникновения РС. В идеале МРТ головного мозга при подозрении на рассеянных склероз проводят с контрастированием. Инъекция красящего препарата максимально увеличивает контрастность тканей, а по характеру накопления и отдаче контраста врачи могут судить о том, являются ли очаги поражения рассеянным склерозом или другой формой демиелинизирующих заболеваний.
Рассеянный склероз на МРТ без контраста будет виден только своими крупными очагами на поздней стадии, когда есть уже клинические проявления. Также при нативном протоколе сканирования его можно спутать с другими патологическими состояниями. На МРТ снимках очаги, указывающие на демиелинизацию, могут иметь совершенно разный генезис. Например, это может быть:
- нейроинфекции
- отравление токсическими веществами
- резидуальный фон, например, перенесенные вирусные инфекции матери во время беременности.
Причин для картины демиелинизации, схожей с рассеянным склерозом, много, и особенно в латентной форме, его легче всего распознать и дифференцировать на МРТ с контрастированием.
Как часто нужно делать МРТ при рассеянном склерозе
В МРТ диагностике рассеянного склероза специалистам очень критично оценить динамику процесса. Соответственно, одного МРТ исследования головного мозга недостаточно. Поэтому неврологи часто дают направление не серию обследований. Делается первое контрольное исследование, а затем повторное МРТ исследование через 3-6 месяцев. Серия томографий может доходить до 4-5 процедур в течение 1,5-2 лет. Здесь для точности интерпретации важно проводить диагностику на одном и том же аппарате, чтобы технические особенности поля томографа не повлияли на качество оценки снимков. По серии МРТ головного мозга медики будут искать признаки диссеминация во времени и в количестве очагов РС.
МРТ спинного мозга при рассеянном склерозе
Дебютирует рассеянный склероз в подавляющем большинстве случаев в тканях головного мозга, но со временем, прогрессируя, его очаги проникают и в спинномозговые структуры. Поэтому при подозрении на этот недуг невропатологи назначают не только МРТ головного мозга, но и МРТ спинного мозга. Магнитно-резонансное исследование спинного мозга при рассеянном склерозе проводят по протоколу с контрастным усилением. Обычно очаги демиелинизации в зоне спинного мозга очень мелкие, и врачам нужно контрастное усиление, чтобы их визуализировать.
Видно ли на МРТ рассеянный склероз
Квалифицированный невролог Вам честно скажет, что для выставления диагноза рассеянный склероз одного МРТ исследования головного мозга все-таки недостаточно, но без него не обойтись. Рассеянный склероз — это грозная аномалия, и диагносты медицинских центров стремятся понаблюдать за больным, прежде чем поставить такой диагноз. Для точной диагностики РС необходимо наличие в комплексе:
- специфических жалоб
- специфического анамнеза
- клинической картины
- изменений в неврологическом статусе
- наличие изменения по МРТ головного мозга
- данные анализа крови — олигоклональный IgG в ликворе и сыворотке крови.
Только комплекс данных признаков позволяет говорить с достаточно высокой долей вероятности о наличии диагноза рассеянного склероза.
МРТ картина рассеянного склероза
Признаки рассеянного склероза на МРТ головного мозга манифестируют себя следующим образом:
- появлением новых очагов и увеличением старых;
- во время обострения проведение МРТ головы с контрастом будет приводить к тому, что очаги демиелинизации будут накапливать контраст причудливым кольцевым способом.
Как выглядит рассеянный склероз на МРТ фото?
Рассеянный склероз симптомы
Рассеянный склероз поражает мозговые структуры головы и позвоночника. Поэтому у пациента могут развиваться самые разные симптомы:
- дефекты чувствительности, например, утрата тактильности, покалывания, жжение
- появление мышечного дефанса, вялость в тонусе, слабость в руке и в ноге
- сбои в зрительной функции
- нарушение мочеиспускания.
ВНИМАНИЕ! При обострении рассеянного склероза симптомы появляются и держатся более суток, а потом резко исчезают. Это важный признак, который является основанием для обращения к неврологу.
Симптоматика рассеянного склероза у каждого пациента имеет уникальную комбинацию, продиктованную локацией участков поражения. Кроме того, проявлений РС может подолгу не быть, или они могут появляться спонтанно и спорадически в самое разное время. Эти же симптомы также могут быть вызваны и другими заболеваниями, поэтому не стоит сразу списывать каждое изменение своего состояния с этим недугом. Чтобы четко диагностировать рассеянный склероз, нужно сделать МРТ головного мозга с контрастом и с его результатами записаться на прим к неврологу.
Причины возникновения рассеянного склероза
До сих пор в медицине нет единого мнения о причинах возникновения рассеянного склероза. Была установлена практически не вызывающая сомнения роль вируса герпеса в развитии данного демиелинизирующего заболевания. Герпес — очень большая группа так называемых замедленных вирусов. Еще в юном возрасте, когда дети болеют детскими инфекциями, такими, как корь, паротит, краснуха, происходит снижение иммунного барьера. Именно в это время ребенок подвержен проникновению вируса-герпеса в организм. Долгие годы он сидит инкогнито в нашем теле, и только когда человек достигает уже взрослого возраста, возникает вторичный иммунодефицит, вирус может реактивироваться и вызывать развитие клиники рассеянного склероза.
Вторая причина, которая обусловливает развитие рассеянного склероза, это генетическая предрасположенность миелина к разрушению. По непонятным пока причинам у некоторых людей действительно есть склонность к более быстрому разрушению миелина в теле, чем обычно. Считается, что рассеянный склероз не является наследственной патологией, но бывают ситуации, когда несколько членов семьи страдают таким демиелинизирующем расстройством.
Третья причина — это географический фактор. Было отмечено, что наибольшее число случаев рассеянного склероза регистрируется в странах с холодным и влажным климатом, поэтому жители Санкт-Петербурга находятся в зоне риска этой патологии по климатическому показателю.
Какое обследование нужно пройти при рассеянном склерозе?
Постановка диагноза рассеянный склероз занимает время — обычно это 2 года. Триада обследований, которые нужно для финальной диагностики РС, включает в себя:
- серия МРТ головного мозга с контрастом и МРТ спинного мозга с контрастом. Обычно их делают с периодичностью 3-6 месяцев для оценки динамики возникновения очагов и бляшек.
- данные лабораторного анализа — олигоклональный IgG в ликворе и сыворотке крови
- консультация у невролога.
Что делать, если МРТ у Вас показал рассеянный склероз?
Только по МРТ диагнозу рассеянный склероз не ставится. Томограммы могут показать проявления мозговой диемилизации, и по характеру очагов и их локализации рентгенологи могут только предположить присутствие РС у пациента. Окончательную диагностику проводит врач невролог на базе истории болезни, жалоб от пациента, результатов лабораторных тестов и данных магнитно-резонансной томографии.
Какое МРТ нужно сделать при рассеянном склерозе?
Ваш невролог может рекомендовать сделать МРТ головного мозга и МРТ спинного мозга с контрастным усилением. Если стоит вопрос дифференциации рассеянного склероза от оптикомиелита (болезнь Девика), потребуется сделать МРТ глазных орбит.
Что пишут на МРТ при рассеянном склерозе в заключении?
Что является толчком к развитию РС?
Первичный толчок в развитии этого демиелизирующей патологии играет вирус герпеса, полученный в детстве в результате таких инфекционных заболеваний, как корь и краснуха. Когда происходит во взрослом возрасте снижение иммунного барьера, вирус реактивируется.
Лечение
Актуальность проблемы лечения рассеянного склероза вызвана тем, что этот недуг ведет к инвалидизации больных. Основная задача неврологов при лечении РС — сделать так, чтобы обострения наступали как можно реже, чтобы были более длительные ремиссии и, соответственно, позднее наступала инвалидизации.
Терапия рассеянного склероза в первую очередь определяется стадией, на которой в настоящий момент больной находится. Есть две стадии РС — фаза обострения и период ремиссии. Когда идет стадия обострения, есть ухудшение состояния пациента, практически все препараты, которые применяются на стадии ремиссии, больному противопоказаны. Когда вирус проник в организм, он это сделал на фоне иммуносупрессии. В организме начинается борьба между иммунной системой и вирусам, и развивается иммуноагрессия. Поэтому введение любых иммуномодуляторов может только ухудшить состояние больного. Лечение больных с рассеянными склерозом в период обострения проводится в стационаре. Каждому пациенту подбирается индивидуальная схема терапии.
В стадии ремиссии обычно назначают препараты, поддерживающие его иммунологический статус. Когда обострение РС снято, врачи должны начать меры по поддерживанию иммунитета, чтобы вирус опять не имел возможности ре-активироваться. Поэтому больные рассеянным склерозом постоянно на любой стадии вынуждены принимать те или иные препараты, и их жизнь становится медикозависимой. При правильном приеме препаратов ремиссию врачи могут продлить на 1-2 года.
Поделиться:
Список литературы
- Завалишин, И.А. Рассеянный склероз. Избранные вопросы теории и практики / И.А. Завалишин. — М., 2000.
- Панов А.Г. Диагностика рассеянного склероза и энцефаломиелита/ А.Г.Панов, А.П. Зинченко. Л.:Медицина, 1970.
- Гусев Е.И., Демина Т А., Бойко А Н. Рассеянный склероз. М., Нефть и газ. 1997.
- Barkhof F. Роль магнитно-резонансной томографии в диагностике рассеянного склероза // в кн.: «Рассеянный склероз: клиническиеаспекты и спорные вопросы» под ред А. Дж. Томпсона, К. Полмана, Р.Холфельда. Санкт-Петербург, Политехника, 2001.
- Тотолян Н А. Рассеянный склероз: диагностика и лечение с позиции доказательной медицины. // Мир медицины. 2000. — № 5-6.
- Завалишин И.А. Рассеянный склероз: итоги и перспективы изучения. // Ж. неврол. и психиатр. 1982. — № 2.
- Хондкариан О.А. Рассеянный склероз/ О.А.Хондкариан, И.А.Завалишин, О.М.Невская-М.: Медицина, 1987.
- Miller D.H. Magnetic resonance imaging in monitoring the treatment of multiple sclerosis: concerted action guidelines / D.H.Miller, F.Barkhof, I.Berry et al. // J.Neurol.Neurosurg.Psychiatry.- 1991.- Vol.54, N8.
Информационные статьи о диагностике
В клиниках Санкт-Петербурга томографию мозга проводят по двум основным протоколам — МРТ головного мозга без контраста (она же нативная магнитно-резонансная томография) и МРТ головного мозга с контрастным усилением. В 70% случаев бесконтрастного обследования достаточно для того, чтобы провести диагностику.
читать далее →
МРТ головного мозга при эпилепсии — это специальная программа сканирования, которая позволяет диагностировать причины этого пароксизмального состояния. Врачи определяют эпилепсию (альтернативное название — пароксизмальное эпилептическое расстройство) как хроническое заболевание головного мозга,
читать далее →
Сделать МРТ головного мозга в медицинских клиниках Санкт-Петербурга можно на магнитно-резонансных томографах мощностью от 0,2 до 3 Тесла открытой, полуоткрытой и закрытой конфигурации. Модель томографа влияет на то, как проходит томография головы с точки зрения скорости обследования; детальности МРТ снимка; необходимости помещения пациента в закрытое пространство.
читать далее →
Проблемы диагностики и лечения рассеянного склероза
Статьи
Опубликовано в журнале:
Мир Медицины »» №5-6’2000 »» Новая медицинская энциклопедия Диагностика и лечение с позиций доказательной медицины
За последнее десятилетие рассеянный склероз из неизлечимой болезни перешел в категорию частично управляемых. В этих условиях точная диагностика становится необходимым инструментом, определяющим последующее лечение. О проблемах диагностики и лечения рассеянного склероза рассказывает канд. мед. наук, доцент кафедры невропатологии и нейрохирургии СПбГМУ им. акад. И.П. Павлова Наталья Агафоновна Тотолян.
Вопросам диагностики и лечения рассеянного склероза (PC) ежегодно посвящаются десятки публикаций в отечественной медицинской литературе. Тем не менее, анализ частоты диагностических ошибок при постановке диагноза «рассеянный склероз» показывает, что эта проблема остается весьма актуальной. По данным клиники неврологии СПбГМУ им. акад. И.П. Павлова за 1998-1999 гг., частота ошибочного — ложно положительного или ложно отрицательного -диагноза при направлении в стационар составила 37% (30 случаев из 81). При этом большинство пациентов (66) имели «стаж» заболевания от 1 до 10 лет и прошли различные диагностические процедуры. Лишь у 15 имел место первый эпизод PC (дебют), именно в этой подгруппе ошибочный предварительный диагноз был установлен у 10 человек (67%).
Причины столь частых диагностических ошибок (иногда ценою в 5-10 лет) во многом определяются крайне широким спектром клинических проявлений болезни. С 1983 года в исследовательскую и клиническую практику вошли и стали общепринятыми разработанные международной группой экспертов критерии диагностики PC (табл. 1). Однако за годы их применения стало очевидным, что перечень заболеваний, сходных с PC как по клиническим проявлениям, так и по данным дополнительных методов исследования, постоянно растет (табл. 2).
Таблица 1
|
КРИТЕРИИ ДИАГНОЗА РАССЕЯННОГО СКЛЕРОЗА (C.M. POSER ET AL., 1983) |
|
| КАТЕГОРИЯ | КРИТЕРИИ |
| Клинически достоверный | 1) 2 обострения + 2 клинических очага 2) 2 обострения + 1 клинический очаг +1 параклинический очаг* |
| Достоверный, подтвержденный лабораторно | 1) 2 обострения + 1 клинический или параклинический очаг + олигоклональные полосы или повышенный синтез IgG в ЦСЖ 2) 1 обострение + 2 клинических очага+ олигоклональные полосы или повышенный синтез IgG в ЦСЖ 3) 1 обострение + 1 клинический очаг + 1 паракпинический очаг + олигоклональные полосы или повышенный синтез IgG в ЦСЖ |
| Клинически вероятный | 1) 2 обострения + 1 клинический очаг 2) 1 обострение + 2 клинических очага 3) 1 обострение + 1 клинический очаг + 1 параклинический очаг |
| Вероятный, подтвержденный лабораторно | 2 обострения + олигоклональные полосы или повышенный синтез IqG в ЦСЖ |
* — очаг, зарегистрированный методами МРТ или вызванных потенциалов
Таблица 2
|
ЗАБОЛЕВАНИЯ, ТРЕБУЮЩИЕ ДИФФЕРЕНЦИАЛЬНОГО ДИАГНОЗА С РС |
|||
|
ГРУППА ЗАБОЛЕВАНИЙ И/ИЛИ НОЗОЛОГИЧЕСКАЯ ФОРМА |
ВОЗМОЖНО СХОДСТВО С PC ПО ПАРАМЕТРАМ: |
||
| КЛИНИЧЕСКИМ | МРТ | ЦСЖ | |
| ВАСКУЛИТЫ: Синдром Шегрена Узелковый периартериит Системная красная волчанка Гранулематоз Вегенера Гигантоклеточный артериит |
+ + + + |
+ + |
+ + + |
| ДРУГИЕ СОСУДИСТЫЕ ЗАБОЛЕВАНИЯ: Протромботические состояния Субкортикальная артериосклеротическая энцефалопатия (Бинсвангера) CADASIL Мигрень |
+ + |
+ + |
|
| ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ: Острый диссеминированный энцефаломиелит Саркоидоз Болезнь Бехчета Паранеопластические синдромы Хроническая воспалительная демиелинизирующая полиневропатия Острая воспалительная полиневропатия (Гийена-Барре) |
+ + + + |
+ + + + + |
+ + + + |
| ИНФЕКЦИИ: Вирусные энцефалиты Нейроборрелиоз Инфекция HTLV-I СПИД Нейросифилис Подострый склерозирующий панэнцефалит Прогрессирующий краснушный энцефалит Хронические грибковые менингиты Прогрессирующая мультифокальная лейкоэнцефалопатия Туберкулез |
+ + + + |
+ + + + + + + |
+ + + + |
| ГЕРЕДИТАРНЫЕ ЗАБОЛЕВАНИЯ: Адренолейкодистрофия Зрительная атрофия Лебера Спиноцеребеллярные дегенерации Митохондриальные энцефалопатии Лейкодистрофии |
+ + + + |
+ + + + + |
+ + |
| ДРУГИЕ ЗАБОЛЕВАНИЯ: Подострая комбинированная дегенерация спинного мозга (дефицит витамина В12) Мальформация Арнольда-Киари Экстра- и интрамедуллярные компрессионные поражения спинного мозга Опухоли головного мозга Множественные метастазы в головной мозг |
+ + |
+ + |
В практической работе для точной диагностики PC на ранних стадиях болезни (при первом обострении и особенно при первично-прогрессирующем течении) недостаточно только клинических данных, так же как инструментальные и лабораторные тесты не всегда могут обеспечить необходимую точность диагностики. Следует также отметить, что в публикациях о многочисленных предлагаемых «методах диагностики» PC (различных иммунологических тестах, электрофизиологических методах, методах функциональной нейровизуализации, нейроофтальмологических тестах) не отражена их реальная значимость — в большинстве случаев отсутствует анализ диагностической эффективности: чувствительности и специфичности. В дальнейшем практическое использование этих методов зачастую вызывает разочарование, главным образом, в связи с низкой специфичностью.
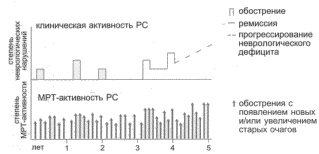
Рис. 1. Соотношение клинических и МРТ-проявлений активности РС.
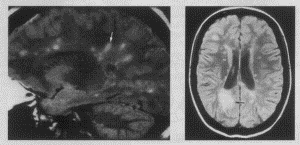
Рис. 2, 3. Типичное расположение очагов РС на МР-томограммах.
- Чувствительность
диагностического метода определяется как процент положительных результатов теста при наличии
диагностируемого заболевания.
диагностического метода определяется как процент отрицательных результатов теста при отсутствии диагностируемого заболевания.
Алгоритм современной диагностики PC
Для PC справедливы общие законы диагностики: первостепенное значение имеют клинические данные, а результаты дополнительных методов исследования подтверждают или исключают диагноз.
Клинические данные
Первые клинические симптомы могут включать
- развивающиеся подостро расстройства чувствительности (ее снижение или парестезии в конечностях),
- мышечную слабость в одной или нескольких конечностях,
- ухудшение зрения на один глаз (поражение зрительного нерва),
реже — системное головокружение с тошнотой, шаткость, иногда — симптомы поражения других черепных нервов, и в единичных случаях — дисфункцию мочевого пузыря. Особенно характерно развитие этих симптомов в возрасте 20-45 лет. Установление при неврологическом осмотре признаков многоочаговости процесса делает диагноз PC более вероятным. Вышеперечисленные симптомы, особенно их сочетания, по меньшей мере в половине случаев оказываются проявлениями PC. Однако только клинических данных недостаточно для точного диагноза. Еще сложнее диагностическая ситуация, когда имеют место редкие проявления болезни, а также ее начало после 50 лет или в детском возрасте.
Магнитно-резонансная томография
Следующим шагом после клинического предположения о PC является магнитно-резонансная томография (МРТ) — метод выбора инструментальной диагностики PC. Это неинвазивное и безопасное исследование позволяет визуализировать патологические очаги в центральном нервной системе, демонстрируя необходимую для диагностики диссеминацию процесса в пространстве (многоочаговость) и во времени (очаги «разного возраста», а также исследование в диамике). Это наиболее информативный инструментальный метод диагностики PC. Его чувствительность при разных формах PC -85-95%. Однако общепринятые МРТ-критерии PC (табл. 3) следует использовать лишь в качестве базисных. Разработаны дополнительные МРТ-характеристики, которые повышают специфичность метода. Они включают определенные варианты локализации и ориентации очагов, особенности проявлений отека вещества мозга и накопления контраста, а также изменения, наблюдаемые в динамике.
МРТ головного мозга является необходимой, а МРТ спинного мозга — желательной в диагностике PC. Последняя очень важна в мониторинге течения болезни и абсолютно необходима при спинальных формах PC. Следует особо подчеркнуть, что МРТ может служить эффективным методом диагностики только при соблюдении определенных условий:
- должна выполняться в соответствии со схемами, принятыми для оценки PC,
- должна проводиться на аппаратах с достаточной мощностью поля (0.5-1.5 Тесла). Использование аппаратов с низкой мощностью поля (0.05 Тесла) резко снижает диагностические возможности метода и служит источником ошибок.
Таблица 3
|
ДИАГНОСТИЧЕСКИЕ МРТ-КРИТЕРИИ РС |
|
| АВТОР, ГОД | КРИТЕРИИ |
| Paty D.W. et al.,1988 | Для лиц, моложе 50 лет, не имеющих факторов риска инсульта: 1) наличие 4 очагов или 2) наличие 3 очагов, 1 из которых перивентрикулярный 3) диаметр очагов в первом и втором случаях более 3 мм |
| Fazekas F. et al., 1988 | Включая лиц, старше 50 лет, имеющих факторы риска инсульта: 1) очаги, примыкающие к телам боковых желудочков 2) очаг субтенториальной локализации 3) очаг размером не менее 6 мм. Необходимо наличие не менее двух критериев |
Лабораторная диагностика PC
Несколько факторов определяют особенности современной лабораторной диагностики PC:
- 1. Не существует патогномоничного лабораторного теста, позволяющего безоговорочно устанавливать диагноз PC. По современным представлениям, PC является иммунологически-опосредованным заболеванием, сопровождающимся аутоиммунными реакциями с расширяющимся спектром аутоантигенов. Уже в дебюте болезни может выявляться сенсибилизация к нескольким аутоантигенам, а по мере прогрессирования PC спектр аутоиммунных реакций расширяется: появляются признаки аутоагрессии ко многим компонентам нервной ткани. Подобные аутоиммунные реакции могут наблюдаться при других хронических заболеваниях нервной системы. Ведущие биохимические сдвиги при PC определяются демиелинизацией в ЦНС. Однако выявление продуктов распада миелина также является неспецифическим, поскольку миелин разрушается при различных патологических процессах (опухолевом, сосудистом, травматическом и др.)
2. Высокую информативность в диагностике PC имеют только показатели цереброспинальной жидкости (ЦСЖ). Это определяется тем, что PC относится к органоспецифическим заболеваниям, причем органы-мишени (головной и спинной мозг) являются «забарьерными». Для PC не характерны системные клинические проявления. oОтсутствуют и эффективные лабораторные показатели, опирающиеся на системные сдвиги, то есть на параметры крови. Попытки найти «неинвазивные» тесты, используя для анализа другие биологические жидкости (слюну, мочу, слезную жидкость), также оказались безуспешными. Современные диагностические лабораторные показатели часто учитывают соотношение параметров ЦСЖ с соответствующими параметрами сыворотки крови.
Наиболее информативные из них приведены в табл. 4.
Таблица 4
|
ПОКАЗАТЕЛИ ЦСЖ, ИСПОЛЬЗУЕМЫЕ ДЛЯ ДИАГНОСТИКИ РС |
||
| ПОКАЗАТЕЛЬ | ЧУВСТВИТЕЛЬНОСТЬ, % | СПЕЦИФИЧНОСТЬ, % |
| Индекс IgG Олигоклональные полосы IgG Содержание СЛЦ-к* Индекс СЛЦ-к |
70 85-95 97 97 |
80 85-95 87 98 |
* — свободные легкие цепи иммуноглобулинов к-типа
Они отражают очень характерные для PC сдвиги в гуморальном звене иммунного ответа, а именно: повышенную продукцию иммуноглобулинов и их компонентов в пределах нервной системы. Два показателя (индекс IgG
и олигоклонапьные полосы IgG) входят в международные критерии. Первый из них отражает количественные изменения в синтезе IgG. Он рассчитывается по формуле lgGцсж/lgGсыв: альбуминцсж /альбумисыв — и учитывает дисфункцию гемато-энцефалического барьера при PC. Олигоклональные полосы отражают главным образом качественные изменения синтеза IgG, так как у здоровых людей иммуноглобулины в ЦСЖ поликлональны. Индекс IgG уступает по информативности олигоклональным полосам, и в последнее время используется реже. Показатель содержания свободных легких цепей иммуноглобулинов к-типа (СЛЦ-к) признан по оценке международных экспертов как один из наиболее информативных. Он не включен в критерии PC главным образом из-за отсутствия стандартных наборов для выполнения этого теста.
Рядом лабораторий Санкт-Петербурга этот тест на основе отечественных реактивов уже в течение десяти лет успешно используется для диагностики PC. По сравнению с определением концентрации в ЦСЖ, оценка индекса СЛЦ-к (по формуле, аналогичной индексу IgG) еще более информативна. Оценка чувствительности и специфичности метода проведена с использованием данных тестирования более 500 больных PC и более 200 больных групп сравнения, причем последние включали подгруппы заболеваний, сходных с PC по клиническим, МРТ- и ЦСЖ-критериям. Метод дает возможность эффективной диагностики PC уже при первых клинических проявлениях (с длительностью симптомов менее 1 месяца): его чувствительность на ранних этапах болезни составляет 85%. Определение содержания СЛЦ-к в ЦСЖ и индекса СЛЦ-к является доступным и недорогим тестом, который в сегодняшних условиях можно считать методом выбора лабораторной диагностики PC.
Наряду с «общими иммунологическими чертами», при PC имеют место и более вариабельные иммунологические показатели. Более того, в последние годы с помощью иммуногистохимических и иммуноцитохимических методов получены новые патоморфологические данные, указывающие на наличие патоморфологических вариантов PC. На практике эта неоднородность заболевания может проявляться еще одним сложным аспектом: разным ответом (или отсутствием ответа) на проводимое лечение. В этих условиях целесообразен поиск показателей, характеризующих различные «варианты» PC и позволяющих прогнозировать эффект лечения.
Лечение PC
Основные факторы, определяющие современные подходы к лечению
Последнее десятилетие изучения PC привнесло ряд факторов, которые сегодня невозможно игнорировать при лечении больного PC.
- 1. МРТ-исследованиями показано, что патологический процесс при PC проявляет почти постоянную активность: при частоте клинических обострений 0.5-1 раз в год обострения по данным МРТ регистрируются 8-10 раз в год в виде новых очагов или увеличения имевшихся ранее (рис. 1). Фактор непрерывной активности патологического процесса определяет необходимость непрерывного лечения PC.
- Отсутствие новых симптомов в период клинической ремиссии PC не свидетельствует о стабилизации патологического процесса, а может быть связано с отсутствием в очагах грубых нарушений проведения импульсов (воспаление без выраженной демиелиниэации и повреждения аксонов) или с локализацией очагов в функционально малозначимых зонах.
- 2. Клиническая гетерогенность PC, а также фактор плацебо-эффекта потребовали изменения условий оценки эффективности лечения, направленного на модификацию течения болезни. 3/4 случаев PC характеризуются клиническими обострениями (от нескольких дней до нескольких месяцев) и спонтанными ремиссиями, часто с полным регрессом симптомов (длительностью от 1-2 месяцев до 10-15 лет). При этом даже у одного больного длительность очередного обострения или ремиссии непредсказуема. В 1/4 случаев симптомы болезни неуклонно прогрессируют. В этих условиях получить доказательства эффективности лечения крайне сложно. Основными критериями эффективности лечения являются частота клинических обострений (за 1-2 года до и после начала лечения) и динамика МРТ-изменений. Оптимальными условиями для оценки эффективности являются проспективные, мультицентровые, рандомизированные, двойные слепые, плацебо-контролируемые клинические испытания. 3. Существование разных клинических форм болезни, генетические различия, а также новые факты, указывающие на патоморфологическую неоднородность PC, свидетельствуют о целесообразности дифференцированного подхода с оценкой результатов лечения в разных подгруппах.
4. В лечении тяжелых заболеваний все больше внимания уделяется понятию «связанного со здоровьем качества жизни». Если ценой за стабилизацию болезни могут быть тяжелые осложнения, то назначение лечения требует взвешенного подхода и оценки соотношения предполагаемой пользы с одной стороны и побочных эффектов, риска осложнений — с другой. Улучшение связанного со здоровьем качества жизни должно быть основной целью лечения.
Направления лечения и проблемный подход
Лечение PC (табл. 5) включает:
- I. Лечение, направленное на замедление прогрессирования патологического процесса
II. Лечение, направленное на уменьшение тяжести и длительности обострения
III. Симптоматическое лечение
IV. Поддерживающую реабилитацию
Лишь для незначительной части препаратов и процедур, наиболее часто используемых в лечении PC, получены доказательства эффективности. Многие препараты используют при PC на основании экспериментальных и эмпирических предпосылок. Нынешнее положение дел отражает мнение одного из ведущих экспертов в области PC, профессора J.H. Noseworthy (Mayo Clinic, США): «Оптимальное лечение обострений PC неизвестно, а многие врачи и пациенты имеют выраженные личные предпочтения». На практике это означает, во-первых, что к любому лечебному воздействию, пока не доказана его эффективность на уровне современных требований, следует относиться как к пробному, а когда речь идет о новых средствах — как к экспериментальному. Во-вторых, лечение и контроль за ним должны осуществляться учреждениями здравоохранения, имеющими соответствующую специализацию. Следует особо отметить, что быстрый прогресс знаний в области PC ежегодно обусловливает проведение новых клинических испытаний с исследованием десятков перспективных препаратов.
К лекарствам с доказанной эффективностью при лечении PC относятся препараты бетта-интерферонов (в России зарегистрированы Бетаферон (интерферон-бетта-1b) и Ребиф (интерферон-бетта-1а), а также глатирамера ацетат (Копаксон).
- Международная федерация обществ больных PG выпускает специальный сборник под редакцией международного экспертного совета, посвященный оценке эффективности используемых методов лечения. В 2000 году готовится новое издание этого сборника и планируется его перевод на русский язык. Эта информация также доступна в электронном варианте: www.ifms.org.uk.
Таблица 5
|
ПРЕПАРАТЫ И МЕТОДЫ ВОЗДЕЙСТВИЯ, |
|
ЛЕЧЕНИЕ, НАПРАВЛЕННОЕ НА ЗАМЕДЛЕНИЕ ПРОГРЕССИРОВАНИЯ БОЛЕЗНИ: — Интерферон -бетта-1b (бетаферон, бетасерон} — Интерферон -бетта-1а (ребиф, авонекс) — Глатирамера ацетат (копаксон) — Индукторы альфа/бетта интерферонов (неовир) — Интерфероны-альфа (реаферон, виферон) — Азатиоприн — Препараты иммуноглобулина человека для в/в введения |
|
ЛЕЧЕНИЕ, НАПРАВЛЕННОЕ НА КУПИРОВАНИЕ ОБОСТРЕНИЯ: — Глюкокортикостероиды (метилпреднизолон, преднизолон, дексаметазон) — Афферентные методы (гемосорбция, плаэмосорбция, плазмаферез, энтеросорбция) — Пентоксифиллин (трентал) — Гепарин |
| метаболическая терапия (нейропротвкторное, энтиоксидантное, мембраностабилизирующее действие, усиление репаративных процессов): витамины Е, А, С, B1, B6, В12, РР; ацетилцистеин; актовегин; церебролизин; лецитин и др. |
|
СИМПТОМАТИЧЕСКОЕ ЛЕЧЕНИЕ: — Спастичности — баклофен, тизанидин (сирдалуд), диазепам, дантролен, треонин — Хронической усталости и патологической утомляемости — амантадин, флуоксетин (прозак), сертралин (золофт), нефазодон (серзон), дезипрамин (норпрамин) — Нарушений координации, нистагма — пропранолол, карбамазепин, изониазид, баклофен — Тремора — карбамазепин, изониазид, глютетимид, габапентин, ондансетрон, методы функциональной нейрохирургии — Дисфункции мочевого пузыря — оксибутинин (дриптан), имипрамин — при сфинктерно-детрузорной диссинергии и остаточной моче <100 мл; адиуретин-SD — при никтурии — Половой дисфункции — йохимбин, альпростадил, производные папаверина — Пароксизмальных симптомов (невралгия тройничного нерва, дизартрия, симптом Лермитта) — карбамазепин, фенитоин, клоназепам, баклофен — Симптомов, связанных с нарушением проведения по нервному волокну — гликозиды наперстянки (?), блокаторы кальциевых каналов (?), аминопиридин — Хронических болей — амитриптилин при дизестезиях; мизопростол при боли, связанной с воспалением; нестероидные противовоспалительные препараты; электростимуляция нервов, задних канатиков |
|
КОМПЛЕКСНАЯ ПОДДЕРЖИВАЮЩАЯ РЕАБИЛИТАЦИЯ — Физическая терапия с использованием индивидуального проблемного подхода — Адаптация к неврологическому дефициту в повседневной и профессиональной деятельности (трудотерапия) — Психологическая и социальная адаптация — Решение вопросов, связанных с нарушениями речи, глотания, функций кишечника и мочевого пузыря, патологической утомляемостью |
Вопросы, которыми нельзя пренебречь при лечении больных PC
и с которыми сталкивается каждый больной PC и его лечащий врач,
а ответы на них либо противоречивы, либо вообще трудно найти в литература
Как лечить первое обострение PC?
В последние годы появились серьезные публикации, указывающие предпочтительность лечения первого обострения (в частности, неврита зрительного нерва) коротким курсом пульс-терапии кортикостероидами (1 г метилпреднизолона в/в в сутки в 2-4 приема, в течение 3 дней) с последующим коротким курсом преднизолона внутрь (1 мг/кг/день в течение 11 дней). Такое лечение существенно отдаляет срок последующего обострения (т.е. переход в клинически достоверный PC), в отличие от стандартного перорального курса кортикостероидов, который, наоборот, может ускорить рецидив.
Когда начинать активное лечение иммуномодуляторами (в частности, препаратами интерферонов-бетта)?
Не показано такое лечение после первого обострения, особенно при минимальных изменениях по данным МРТ: при доброкачественном естественном течении болезни отдаленные эффекты иммуномодуляторов неизвестны. По этой же причине не назначают такое лечение в возрасте до 18 лет. Показаниями являются частые выраженные обострения, имеющие следствием риск нарастания инвапидизации.
В каких случаях при обострении предпочтительнее назначать кортикостероиды?
Назначая кортикостероиды, прежде всего рассчитывают на мощное противоотечное, противовоспалительное и мембраностабилизирующее действие. Поэтому их использование целесообразно тогда, когда обострение проявляется тяжелыми симптомами (поражения спинного мозга, ствола мозга), и быстрое купирование отека и воспаления может способствовать более полному регрессу симптомов. Необоснованные курсы лечения гормонами могут способствовать активации некоторых вирусных нейроинфекций и последующей резистентности к лечению.
Существует ли профилактика обострений РС?
Основной фактор риска обострений — вирусные инфекции (но не бактериальные): ОРВИ, желудочно-кишечные, герпетические. Поэтому профилактика и адекватное лечение вирусных инфекций может благоприятно сказаться на течении РС. Травмы (за исключением электротравмы) и хирургические вмешательства не являются фавором риска обострений.
o После ОРВИ в 10-30% случаев развивается обострение PC.
Как беременность влияет на течение РС и лечение?
Последние исследования показали, что в целом беременность не ухудшает (а иногда улучшает) течение PC. Риск обостренй в период беременности существенно снижается, а в течение 1 года после родов — возрастает, однако в общей сложности (9 месяцев беременности и 1 год после родов) частота обострений остается прежней. Риск обострений в течение года после аборта возрастает же степени, что и после родов. Это связано с резким переходом от физиологической иммуносупрессии во время беременности к новым условиям иммунорегуляции и ее срыву. Женщины, больные PC, должны избегать внеплановых беременностей. При планировании беременности за 3 месяца отменяют иммуномодуляторы и предполагают возобновление лечения после родов (в период риска), индивидуально решая вопрос грудного вскармливания.
Прием каких препаратов противопоказан или потенциально опасен при PC?
Противопоказаны при PC препараты интерферона-гамма, которые провоцируют обострение. С осторожностью следует относиться к значению иммуномодуляторов, в том числе индукторов интерферонов, усиливающих продукцию интерферона-гамма. Требует тщательных испытаний применение при PC препаратов, обладающих иммуностимулирующими свойствами, так как за счет усиления продукции (провоспалительных цитокинов, а также активации факторов фагоцитоза они могут индуцировать возрастание активности процесса. Не следует назначать больным РС индометацин в связи с возможностью провокации обострения. Из группы нестероидных противовоспалительных препаратов безопасными считаются аспирин и парацетамол, а о безопасности других средств этой группы сведений нет. На состоянии больных РС могут неблагоприятно сказаться любые «истощающие» воздействия: строгая диета, голодание, чрезмерные физические нагрузки, плазмаферез с большими объёмами удаляемой плазмы (особенно в фазе затихающего клинического обострения). Можно ли проводить вакцинации при PC? Развитие острого диссеминированного энцефаломиелита после вакцинаций, а также возможность обострения PC при активации иммунной системы ставят вопрос о безопасности иммунизации против вирусных инфекций при PC. На него нет однозначного ответа. Проверены на безопасность при PC лишь отдельные вакцины (в частности противогриппозные). Вакцинацию против гриппа рекомендуется проводить пациентам, имеющим высокий риск заболевания или осложнений. Другие вакцины, особенно недавно разработанные, нуждаются в проверке на их безопасность при PC. Однако на сегодняшний день нет оснований говорить о высоком риске вакцинаций при PC.
Где должны лечиться больные PC?
Такое сложно контролируемое заболевание, как РС, требует обязательного участия служб, оказывающих специализированную помощь. Оптимальные формы помощи должны включать:
— систематические амбулаторные консультации специалистов в областит РС: врача-невролога, специалиста по физическим методам лечения и др.;
— лечение обостpeний, курсы реабилитации и профилактического лечения в условиях специализированного стационара;
— для пациентов с умеренной и тяжелой инвалидизацией — систематическую реабилитационную помощь на дому, оказываемую мультидисциплинарной бpигaдoй, с использoвaниeм проблемного подхода.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Рассеянный склероз (РС) — заболевание центральной и периферической нервной систем. У человека постепенно пропадают зрение, способность к речи, произвольным движениям, контролю над тазовыми органами и многие другие функции мозга. Признаки патологии могут появляться и исчезать задолго до стойкого ухудшения самочувствия. От первых тревожных симптомов до постановки диагноза проходит 2-3 года.
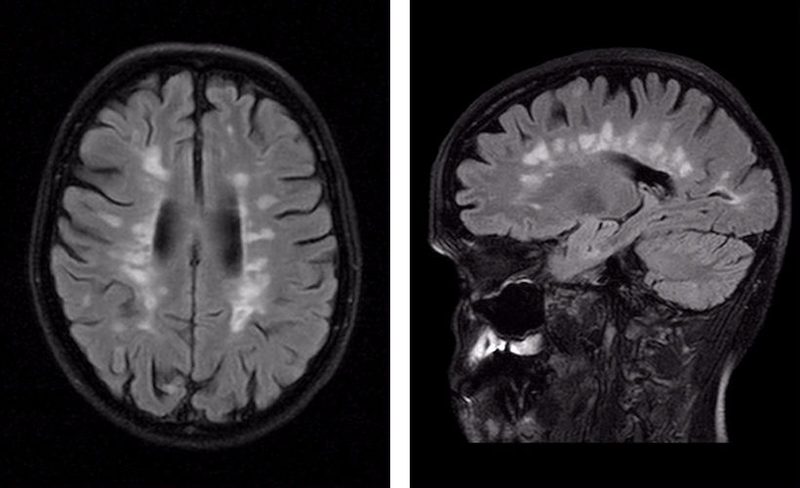
Очаги рассеянного склероза на МРТ видны на любых, в том числе начальных, стадиях. Сканирование выявляет изменения разной степени давности: от “свежих”, сопровождающихся неврологическим дефицитом, до “застарелых”, при которых уже регрессировали клинические проявления. Для успешного лечения важно как можно раньше пройти обследование.
Признаки рассеянного склероза
Одни из первых симптомов — потеря зрения, парезы, параличи, ослабление чувствительности конечностей и других частей тела, нарушение координации движений. У человека может появиться ощущение, что на лице “заморозка”, нога или рука “не его”.
При развитии рассеянного склероза наблюдают:
- резкое снижение работоспособности, умственных функций, концентрации внимания;
- внезапные головокружения без видимой причины;
- проблемы с речью;
- одностороннее снижение зрения вплоть до слепоты (нарушения то появляются, то исчезают);
- проблемы с координацией движений;
- нарушение моторики рук (больному трудно делать мелкую работу, заметно ухудшается почерк и т.п.);
- судороги и бессудорожные эпилептические приступы;
- полный или частичный парез конечностей;
- нарушение мочеиспускания, стула, функции половых органов;
- болевые ощущения без четко выраженного очага
- беспокойство, резкие перепады настроения и пр.
При одновременном появлении нескольких симптомов из вышеприведенного списка необходимо безотлагательно обратиться к врачу.
Что показывает МРТ при рассеянном склерозе?
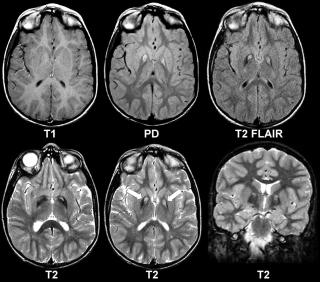
Магнитно-резонансная томография является наиболее информативным исследованием структуры вещества головного и спинного мозга. Метод позволяет получить срезы области интереса в трех взаимно перпендикулярных плоскостях: аксиальной, сагиттальной и коронарной. Датчики передают сведения на компьютер, который обрабатывает информацию и показывает на экране детальные изображения текущих процессов. На фотографиях врач видит общее количество и расположение участков деструкции миелиновой оболочки нервных волокон, давность изменений, появление свежих локусов.
Сканирование головного и МРТ спинного мозга при рассеянном склерозе помогают специалисту увидеть старые и новые очаги, провести ориентировочную дифференциальную диагностику РС с другими заболеваниями. Для определения активности патологического процесса дополнительно применяют контрастное вещество на основе гадолиния: усилитель накапливается в местах обострения воспаления и ярко выделяет их на снимках.
Как выглядит рассеянный склероз на МРТ?
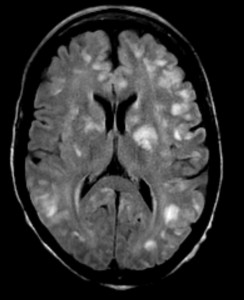
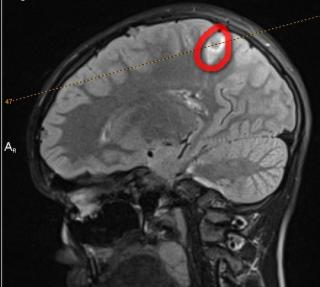
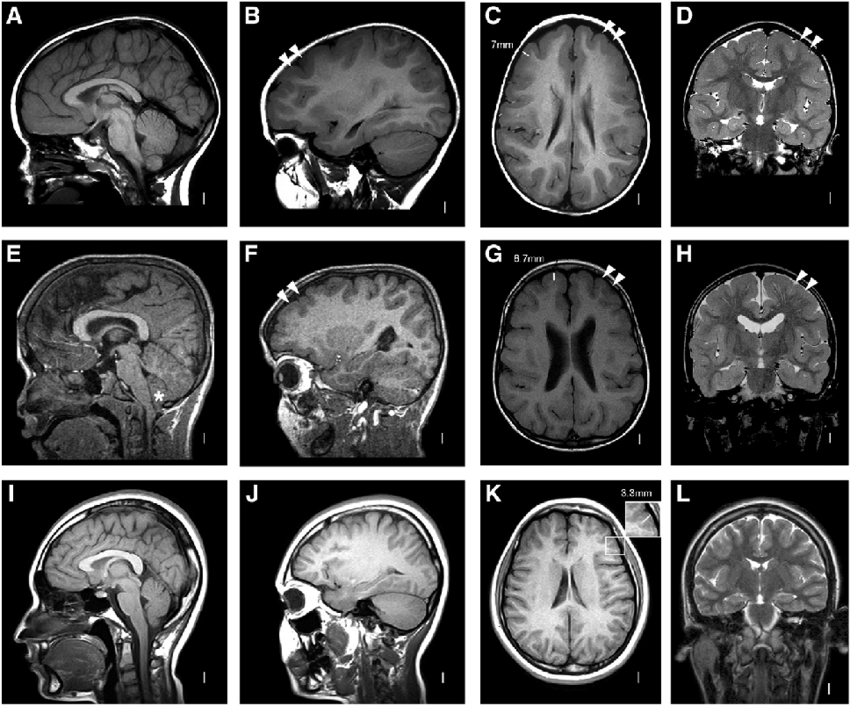
Диагностика рассеянного склероза позволяет выявить полную картину патологических изменений. Типичной считается следующая локализация очагов поражения:
- поверхностные отделы моста головного мозга;
- паравентрикулярное вещество, прилежащие к телам боковых и III и дну четвертого желудочков;
- средние ножки мозжечка;
- белое вещество под корой головного мозга;
- зрительный нерв;
- область шейного отдела спинного мозга;
- нижняя граница мозолистого тела.
Рассеянный склероз на МРТ головного мозга выглядит как пятна округлой формы диаметром до 2 сантиметров, которые по мере развития патологии могут сливаться. Оттенок измененных участков зависит от стадии болезни и бывает светлым, темным или идентичным здоровым тканям (без контраста не выделяется).
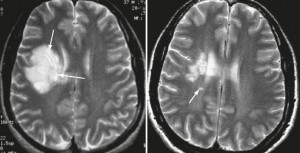
Классическим признаком рассеянного склероза на МР-снимках головного мозга являются бляшки линейной формы, располагающиеся перпендикулярно боковым желудочкам. Их называют “пальцы Доусона”.
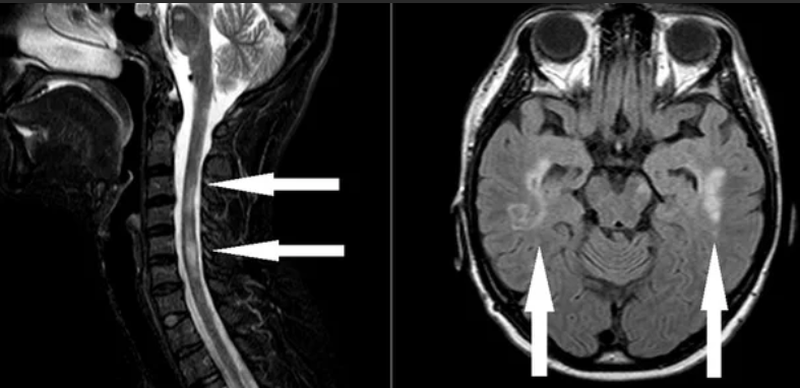
В спинном мозге очаги демиелинизации выглядят как удлиненные образования, распространяющиеся из центра на периферию с вовлечением в патологический процесс задних рогов.
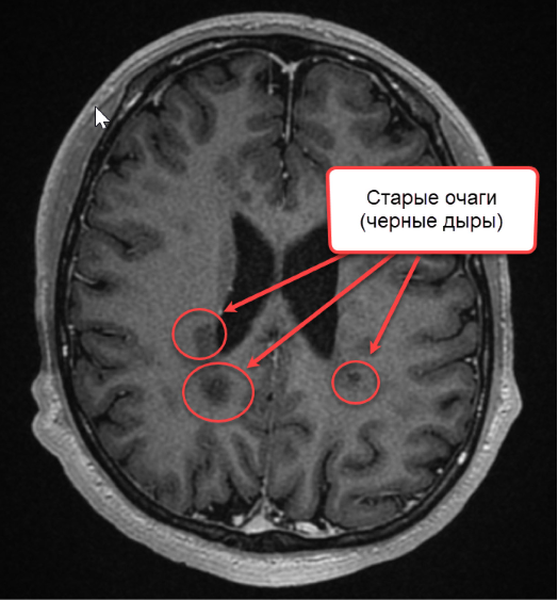
Конечным этапом прогрессирования поражения при рассеянном склерозе являются “черные дыры”, свидетельствующие о деструкции аксонов.
Заключение МРТ при рассеянном склерозе
После того, как данные МРТ по поводу диагностики рассеянного склероза получены, врач приступает к интерпретации изображений и составлению заключения. При обнаружении патологии в документе указывают, что на фото имеются признаки демиелинизирующего процесса, предположительно РС.
Магнитно-резонансная томография — не единственное обследование, требующееся для окончательной постановки диагноза. Кроме данных МР-сканирования (предпочтительно с контрастом) во внимание принимают:
- специфические жалобы пациента;
- соответствующий анамнез;
- клиническую картину изменений в неврологическом статусе;
- результаты анализа крови, лабораторной диагностики ликвора (спинномозговой жидкости) и других исследований.
При использовании МРТ в диагностике рассеянного склероза, большое значение имеет отслеживание динамики. Одной томографической процедуры всегда мало. Необходимо делать исследование несколько раз с интервалом 6-12 месяцев, в идеале — у одного и того же специалиста (для сравнения с данными первого и последующих сканирований).
При наличии патологии при неблагоприятном или ремиттирующем течении должна быть диссеминация во времени и количестве поврежденных участков: сканирование показывает появление новых очагов рассеянного склероза в разных местах и увеличение старых. В периоды обострения, когда человек чувствует себя плохо, на снимках МРТ выделяются зоны, накапливающие контраст. Если этих признаков диагност не увидел, выполняют дополнительное обследование. Проведение целого комплекса мероприятий позволяет с достаточной долей вероятности сделать заключение о наличии у пациента РС либо иного демиелинизирующего процесса.
Рассеянный склероз: какую МРТ делать?
Некоторые пациенты решают самостоятельно пройти обследование до обращения к врачу. Возникает вопрос, какую МРТ делать при рассеянном склерозе. В первую очередь доктора назначают сканирование головного мозга. Процедуру необходимо пройти на аппарате не менее 1,5 Тесла (оборудование с меньшей напряженностью магнитного поля не покажет мельчайших изменений). Для более четкой визуализации МРТ лучше делать с контрастом. Если заключение показывает наличие признаков РС (”пальцы Доусона” и др.), невролог направляет больного на магнитно-резонансную томографию спинного мозга, чтобы посмотреть, распространилась ли патология на данную область нервной системы. Дальнейшие действия зависят от заключения МРТ — при рассеянном склерозе либо другом заболевании демиелинизирующей природы проводят соответствующее лечение.
Диагностика РС — весьма сложный процесс, и должна осуществляться под контролем врача. Обследование с контрастом делают с направлением. Если Вам назначили магнитно-резонансную томографию, пройти процедуру можно в медицинском центре “Магнит”. Справки по телефону +7 (812) 407-32-31″>+7 (812) 407-32-31.

Рассеянный склероз представляет собой тяжелое прогрессирующее заболевание нервной системы человека, во время которого больной постепенно теряет двигательные функции и речь. Диагностика рассеянного склероза (РС) — это весьма сложная врачебная задача, требующая времени и данных многократных МРТ исследований головного и спинного мозга. Трудность постановки окончательного диагноза связана с механизмом развития этого демиелинизирующего заболевания. Первичный толчок в развитии РС играет вирус герпеса, полученный в детстве в результате таких инфекционных заболеваний, как корь и краснуха. По неизвестным пока медицине причинам, когда во взрослом возрасте происходит снижение иммунного барьера, в некоторых случаях вирус реактивируется и начинает вызывать сбой в иммунной системе.
Механизм появления РС
Строение этого вируса внешне имеет очень большое сходство с миелином — белком, который обволакивает нервные волокна. При его разрушении происходит нарушение в проводимости импульсов нервными волокнами и возникают разнообразные неврологические патологии. Иммунная система организма отвечает за борьбу с любыми вирусами. Когда идентифицируется реактивированный вирус герпеса, она начинает его атаковать, а поскольку он очень схож с миелином, то атаке подвергается и собственные нервные волокна. Так начинает свое развитие рассеянный склероз.
Факторы, которые могут провоцировать дебют рассеянного склероза или его обострение, очень разнообразны. Это:
- любое инфекционное заболевание — человек перенес грипп, простуду;
- у женщин часто начала заболевания или обострения РС связано с беременностью и родами. Если женщина уже состоит на учете у невролога с подозрением на развитие рассеянного склероза, то таким женщинам иногда даже врачи советуют воздержаться от беременности, потому что часто детовынашивание приводит к быстрому развитию инвалидизации.
- больным с РС нельзя находиться на солнце, это провоцирует стадию обострения. Солнце агрессивно, и люди должны понимать, что, загорая, они резко снижают свой иммунный барьер и становятся открытыми для реактивирования вирусов в организме.

Признаки рассеянного склероза
Первыми признаками рассеянного склероза, которые даже не каждый врач невролог к сожалению может распознать, — это кратковременное быстро проходящее нарушение зрения. Пациент может пожаловаться на то, что внезапно потемнело в глазах, и он вдруг ничего не видит, а потом через несколько часов зрение восстановилось.
Второй признак — внезапно развивающаяся слабость или онемения в конечностях, возможно в какой-то одной руке или ноге.
Третий признак рассеянного склероза — нарушение мочеиспускания. В неврологии это называется по типу императивных позывов. То есть, возникает внезапное желание помочиться, и человек не может воспротивиться этому желанию. Он чувствует, что если он сейчас его не реализует, то произойдет самопроизвольный выпуск мочи.
Иногда на ранних стадиях заболевания наблюдается поражение лицевого нерва. Дело в том, что рассеянный склероз излюбленным местом своей локализации выбирает именно те области головного мозга, которые отвечают за двигательную функцию. В ходе развития РС поражается лицевой нерв, и у человека появляется асимметрия лица. Часто бывают ситуации, когда в холодное время года возникает лицевой тик, человек думает, что он просто простудил лицевой нерв, невролог быстро проводит восстановительное лечение мазью, и только через 5 или 7 лет выясняется, что это был дебют рассеянного склероза.
Рассеянный склероз затрагивает и чувствительную сферу. Нарушается она за счет поражения вибрационной чувствительности, на которую больной вряд ли пожалуется. Это можно выявить только при неврологическом исследовании на приме у врача.
В ходе прогресса болезни у человека возникают проблемы с координацией. У больного появляется шаткость при ходьбе, он идет как пьяный, но при этом у него нет головокружения. Пациент может жаловаться, что когда он сидит, он нормально себя чувствует, но когда он встает, его начинает раскачивать из стороны в сторону, причем происходить это может приступообразно. Таким образом невролог диагностирует мозжечковую атаксию, когда поражается мозжечковые пути при рассеянном склерозе.
Картина рассеянного склероза на МРТ
Признаками рассеянного склероза головного и спинного мозга на МРТ изображениях будут:
- слабовыраженные очаговые изменения, повышение сигнала Т2;
- типичное вовлечение спинного мозга;
- распространенность не более двух сегментов;
- поражения латеральных или задних столбов белого вещества с возможным вовлечением центральных отделов;
- в острой фазе утолщение спинного мозга;
- в хронической фазе слияний очагов;
- атрофические изменения в мозге — заместительная гидроцефалия.
Диагностика рассеянного склероза на МРТ
Для того, чтобы диагностировать рассеянный склероз, неврологи назначают пациенту сделать сначала МРТ головного мозга. Такое обследование необходимо сделать на высокопольном томографе мощностью магнитного поля не менее 1,5 Тесла. На начальном этапе развития болезни очаги рассеянного склероза могут быть незначительных размеров, поэтому лучше всего для их четкой визуализации осуществить МРТ головного мозга с контрастом. Если томографическое обследование показало наличие симптомов РС, врач назначит дополнительное обследование МРТ спинного мозга, чтобы понять, есть ли распространение очага и на эту зону нервной системы.
Помимо томографического исследования лечащий врач проведет неврологический осмотр и уточнит у больного историю его детских заболеваний и наличия вышеперечисленных клинических проявлений РС.
Данные томографии вкупе с результатами осмотра пациента позволят врачу поставить или опровергнуть первичный диагноз. Затем врач установит режим наблюдения за больным, чтобы оценить степень и скорость развития процесса демиелинизации. Все эти данные позволят выработать адекватную терапию по замедлению прогресса рассеянного склероза и улучшению качества жизни пациента.
Как определить рассеянный склероз по МРТ

Магнитно-резонансная томография также позволяет дифференцировать рассеянный склероз от следующих заболеваний:
- злокачественные и доброкачественные новообразования
- ишемические поражения тканей, кровоизлияния
- другие демиелинизирующие процессы
- воспалительные заболевания, в том числе поражения мозга у больных СПИДом
- наследственные заболевания, связанные с нарушением структуры головного мозга.
Как часто нужно делать МРТ при рассеянном склерозе
Диагностика рассеянного склероза обычно занимает 1,5 — 2 года. Чтобы убедиться в точности диагноза, врачи оценивают, как развивается процесс во времени. Для этого пациенту назначают сделать МРТ головного и спинного мозга с временным интервалом 3-6 месяцев. Сравнительный анализ изменений позволяет оценить динамику образования новых очагов, географию распространения поражения и степень затронутости спинного мозга.
Видно ли на МРТ рассеянный склероз
Признак рассеянного склероза на МРТ снимках будут видны на ранней стадии, однако диагноз РС в ходе томографии врач рентгенолог не ставит. Это задача лечащего невролога, который на основании данных истории болезни, неврологического осмотра и серии МРТ осуществляет окончательную диагностику и определяется со стратегией терапии.

Автор статьи:
Врачебная специальность:
Врач-невролог, врач — нейрофизиолог
Записаться на прием:
СПб, ГБУЗ Александровская больница
Список первоисточников:
- Iancheva D, Trenova A, Mantarova S, Terziyski K. Structural and Functional MRI Techniques in Multiple Sclerosis Related Cognitive Dysfunction. Folia Med (Plovdiv). 2018;60(4):505-511. doi:10.2478/folmed-2018-0031
- Louapre C. Conventional and advanced MRI in multiple sclerosis. Rev Neurol (Paris). 2018;174(6):391-397. doi:10.1016/j.neurol.2018.03.009
- Sati P. Diagnosis of multiple sclerosis through the lens of ultra-high-field MRI. J Magn Reson. 2018;291:101-109. doi:10.1016/j.jmr.2018.01.022
- Hemond CC, Bakshi R. Magnetic Resonance Imaging in Multiple Sclerosis. Cold Spring Harb Perspect Med. 2018;8(5):a028969. Published 2018 May 1. doi:10.1101/cshperspect.a028969
Коротко отвечая на вопрос, покажет ли МРТ опухоль головного мозга, можно сказать уверенное ДА. Магнитно-резонансная томография является приоритетным методом дифференциальной диагностики различных объемных образований в головном мозге, оболочке головного мозга
МРТ сосудов мозга и головы — это комплексное обследование как вещества и оболочек головного мозга, так и его сосудистого русла. Такое комплексное исследование можно сделать в любом МРТ центре СПб, и включает оно два сканирования, которые проходят друг за другом: МРТ головного мозга; МРТ сосудов головного мозга (она же МРТ ангиография сосудов головного мозга).
Ранняя диагностика болезни Паркинсона на данный момент остается сложной задачей для медицинского сообщества и требует комплексного подхода — данных истории болезни, экспертизы врача-невролога и результатов исследования МРТ головного мозга. С ростом продолжительности жизни и