ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Клиническая смерть – это обратимый этап умирания, наступающий в момент прекращения сердечной и дыхательной деятельности. Характеризуется отсутствием сознания, пульса на центральных артериях и экскурсий грудной клетки, расширением зрачков. Диагностируется по данным, полученным в ходе осмотра, пальпации сонной артерии, выслушивания сердечных тонов и легочных шумов. Объективным признаком остановки сердца является мелковолновая фибрилляция предсердий или изолиния на ЭКГ. Специфическое лечение – мероприятия первичной сердечно-легочной реанимации, перевод больного на ИВЛ, госпитализация в ОРИТ.
МКБ-10
R96 I46
- Причины
- Патогенез
- Симптомы клинической смерти
- Осложнения
- Диагностика
- Неотложная помощь
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Клиническая смерть (КС) – начальный этап гибели организма, продолжающийся на протяжении 5-6 минут. В этот период обменные процессы в тканях резко замедляются, однако не прекращаются полностью за счет анаэробного гликолиза. Затем в коре головного мозга и внутренних органах наступают необратимые изменения, делающие оживление пострадавшего невозможным. Длительность состояния зависит от ряда факторов. При низкой температуре окружающего воздуха она увеличивается, при высокой – уменьшается. Имеет значение и то, как умирал пациент. Внезапная смерть на фоне относительной стабильности удлиняет обратимый период, медленное истощение организма при неизлечимых заболеваниях – сокращает.
Клиническая смерть
Причины
К числу факторов, вызывающих КС, можно отнести все заболевания и травмы, приводящие к гибели больного. В этот список не входят несчастные случаи, при которых тело пострадавшего получает значительные повреждения, несовместимые с жизнью (размозжение головы, сгорание в огне, декапитация и пр.). Общепринятым является деление причин на две большие группы – связанные и не связанные с непосредственным поражением сердечной мышцы:
- Кардиальные. Первичные нарушения сократительной способности миокарда, вызванные острой коронарной патологией или воздействием кардиотоксических веществ. Провоцируют механическое повреждение кардиальных мышечных слоев, тампонаду, нарушения в работе проводящей системы и синусно-предсердного узла. Остановка кровообращения может возникать на фоне острого инфаркта миокарда, электролитного дисбаланса, аритмий, эндокардитов, разрыва аневризмы аорты, ишемической болезни.
- Некардиальные. В эту группу входят состояния, сопровождающиеся развитием выраженной гипоксии: утопление, удушение, обструкция дыхательных путей и острая дыхательная недостаточность, шоки любого происхождения, эмболии, рефлекторные реакции, поражения электрическим током, отравления кардиотоксическими ядами и эндотоксинами. Фибрилляция с последующей остановкой сердца может иметь место при неправильном введении сердечных гликозидов, препаратов калия, антиаритмиков, барбитуратов. Высокий риск отмечается у пациентов с отравлением фосфоорганическими соединениями.
Патогенез
После остановки дыхания и кровообращения в организме начинают быстро развиваться деструктивные процессы. Все ткани испытывают кислородное голодание, что приводит к их разрушению. Наиболее чувствительны к гипоксии клетки коры больших полушарий, погибающие через несколько десятков секунд с момента прекращения кровотока. В случае декортикации и смерти мозга даже успешные реанимационные мероприятия не приводят к полному восстановлению. Тело продолжает жить, однако мозговая активность отсутствует.
При остановке кровотока активизируется свертывающая система крови, в сосудах образуются микротромбы. В кровь выделяются токсичные продукты распада тканей, развивается метаболический ацидоз. pH внутренней среды снижается до 7 и ниже. Длительное отсутствие кровообращения становятся причиной необратимых изменений и биологической смерти. Успешная реанимация оканчивается восстановлением кардиальной деятельности, метаболической бурей, возникновением постреанимационной болезни. Последняя формируется из-за перенесенной ишемии, тромбоза капиллярной сети внутренних органов, значительных гомеостатических сдвигов.
Симптомы клинической смерти
Характеризуется тремя основными признаками: отсутствием эффективных сердечных сокращений, дыхания и сознания. Несомненным симптомом являются все три признака, присутствующие у больного одновременно. КС на фоне сохраненного сознания или сердцебиения не диагностируется. Самостоятельное остаточное дыхание (гаспинг) может сохраняться на протяжении 30 секунд после остановки кровотока. В первые минуты возможны отдельные неэффективные сокращения миокарда, которые приводят к появлению слабых пульсовых толчков. Их частота обычно не превышает 2-5 раз в минуту.
К числу вторичных признаков относят отсутствие мышечного тонуса, рефлексов, движений, неестественное положение тела пострадавшего. Кожа бледная, землистого оттенка. Артериальное давление не определяется. Через 90 секунд возникает расширение зрачков до диаметра более 5 мм без реакции на свет. Черты лица заострены (маска Гиппократа). Подобная клиническая картина не имеет особого диагностического значения при наличии главных признаков, поэтому осмотр проводится в процессе реанимационных мероприятий, а не перед их началом.
Осложнения
Основное осложнение – переход клинической смерти в биологическую. Это окончательно происходит через 10-12 минут с момента остановки сердца. Если удалось восстановить кровообращение и дыхание, но клиническая смерть до начала лечения продолжалась более 5-7 минут, возможна гибель мозга или частичное нарушение его функций. Последнее проявляется в форме неврологических расстройств, постгипоксической энцефалопатии. В раннем периоде у больного развивается постреанимационная болезнь, которая может приводить к полиорганной недостаточности, эндотоксикозу и вторичной асистолии. Риск развития осложнений возрастает пропорционально времени, проведенному в условиях остановки кровообращения.
Диагностика
Клиническая смерть легко определяется по внешним симптомам. Если патология развивается в условиях лечебного учреждения, применяют дополнительные аппаратные и лабораторные способы. Это необходимо для определения эффективности проводимых реанимационных мероприятий, для оценки тяжести гипоксии и нарушений кислотно-щелочного равновесия. Все диагностические манипуляции проводятся параллельно с работой по восстановлению сердечного ритма. Для подтверждения диагноза и контроля эффективности предпринятых мер используют следующие виды исследований:
- Физикальные. Являются основным методом. При осмотре обнаруживают характерные признаки КС. При аускультации коронарные тоны не выслушиваются, дыхательные шумы в легких отсутствуют. Наличие пульса вне ОРИТ определяют путем надавливания на область проекции сонной артерии. Прощупывание толчков на периферических сосудах не имеет диагностической ценности, поскольку при агональных и шоковых состояниях они могут исчезать задолго до прекращения сердечной деятельности. Наличие или отсутствие дыхания оценивается визуально, по движениям грудной клетки. Тест с помощью зеркала или подвешенной нити проводить нецелесообразно, так как это требует дополнительного времени. АД не определяется. Тонометрия вне ОРИТ проводится только при наличии двух и более реаниматоров.
- Инструментальные. Основной способ инструментальной диагностики – электрокардиография. Нужно учитывать, что изолиния, соответствующая полной остановке сердца, регистрируется не всегда. Во многих случаях отдельные волокна продолжают беспорядочно сокращаться, не обеспечивая кровотока. На ЭКГ подобные явления выражаются в мелкой волнистости (амплитуда менее 0.25 мВ). Четкие желудочковые комплексы на пленке отсутствуют.
- Лабораторные. Назначаются только при успешных реанимационных мероприятиях . Основными считаются исследования КЩС, электролитного баланса, биохимических показателей. В крови обнаруживается метаболический ацидоз, повышенное содержание натрия, калия, белков и продуктов распада тканей. Концентрация тромбоцитов и факторов свертывания снижена, присутствуют явления гипокоагуляции.
Неотложная помощь
Восстановление жизненно важных функций больного проводится с помощью базовых и специализированных реанимационных мероприятий. Они должны быть начаты как можно раньше, в идеале не позднее 15 секунд, прошедших с остановки кровообращения. Это позволяет предотвратить декортикацию и неврологическую патологию, снизить тяжесть постреанимационной болезни. Безуспешными считаются меры, не приведшие к восстановлению ритма на протяжении 40 минут от последней электрической активности. Реанимация не показана пациентам, умершим вследствие документально подтвержденной, длительно протекающей неизлечимой болезни (онкология). В список мер, направленных на возобновление сердечных сокращений и дыхания, входит:
- Базовый комплекс. Обычно реализуется вне ЛПУ. Пострадавшего укладывают на твердую ровную поверхность, запрокидывают голову, под плечи кладут валик, сделанный из подручного материала (сумка, куртка). Нижнюю челюсть выдвигают вперед, обернутыми тканью пальцами очищают дыхательные пути от слизи, рвотных масс, удаляют имеющиеся инородные тела, вставные челюсти. Проводят непрямой массаж сердца в сочетании с искусственным дыханием рот в рот. Соотношение компрессий и вдохов должно составлять 15:2 соответственно независимо от количества реаниматоров. Скорость массажа – 100-120 толчков/минуту. После восстановления пульса пациента укладывают на бок, контролируют его состояние до приезда медиков. Клиническая смерть может повториться.
- Специализированный комплекс. Осуществляется в условиях ОРИТ или машины СМП. Для обеспечения экскурсии легких больного интубируют и подключают к аппарату ИВЛоо. Альтернативный вариант – использование мешка Амбу. Может применяться ларингиальная или лицевая маска для неинвазивной вентиляции. Если причиной стала неустраняемая непроходимость дыхательных путей, показана коникотомия или трахеостомия с установкой полой трубки. Непрямой массаж выполняют вручную или кардиопампом. Последний облегчает работу специалистов и делает мероприятие более эффективным. При наличии фибрилляции восстановление ритма производят с помощью дефибриллятора (электроимпульсная терапия). Используются разряды мощностью 150, 200, 360 Дж. на биполярных устройствах.
- Медикаментозное пособие. Во время реанимационных мероприятий пациенту проводят внутривенное введение адреналина, мезатона, атропина, хлористого кальция. Для поддержания АД после восстановления ритма через шприц-насос подают прессорные амины. Для коррекции метаболического ацидоза применяется натрия гидрокарбонат в виде инфузии. Увеличение ОЦК достигается за счет коллоидных растворов – реополиглюкина и др. Коррекция электролитного баланса реализуется с учетом информации, полученной в ходе лабораторного исследования. Могут быть назначены солевые растворы: ацесоль, трисоль, дисоль, физиологический раствор натрия хлорида. Сразу после восстановления работы сердца показаны антиаритмические препараты, антиоксиданты, антигипоксанты, средства, улучшающие микроциркуляцию.
Эффективными считаются мероприятия, в ходе которых у больного восстановился синусовый ритм, систолическое артериальное давление установилось на уровне 70 мм рт. ст. или выше, ЧСС держится в пределах 60-110 ударов. Клиническая картина свидетельствует о возобновлении кровоснабжения тканей. Происходит сужение зрачков, восстановление их реакции на световой раздражитель. Цвет кожи возвращается к норме. Появление самостоятельного дыхания или немедленный возврат сознания сразу после реанимации происходит редко.
Прогноз и профилактика
Клиническая смерть имеет неблагоприятный прогноз. Даже при коротком периоде отсутствующего кровообращения высок риск поражения центральной нервной системы. Тяжесть последствий увеличивается пропорционально времени, прошедшему с момента развития патологии до начала работы реаниматоров. Если этот период составил более 5 минут, возможность декортикации и постгипоксической энцефалопатии многократно увеличивается. При асистолии более 10-15 минут резко снижаются шансы на возобновление работы миокарда. Кора головного мозга гарантированно оказывается поврежденной.
К числу специфических профилактических мероприятий относится госпитализация и постоянное наблюдение за больными с высоким риском сердечной смерти. Одновременно с этим проводится терапия, направленная на восстановление нормальной работы сердечно-сосудистой системы. Специалисты, работающие в ЛПУ, должны тщательно соблюдать дозировки и правила введения кардиотоксических препаратов. Неспецифической мерой профилактики является соблюдение техники безопасности во всех сферах жизни, позволяющее снизить риск утопления, травматизации, асфиксии, возникающей в результате несчастного случая.
Вы можете поделиться своей историей болезни, что Вам помогло при лечении клинической смерти.
Источники
- Сердечно-легочная реанимация/ Мороз В.В., Бобринская И.Г., Васильев В.Ю., Кузовлев А.Н., Перепелица С.А., Смелая Т.В., Спиридонова Е.А., Тишков Е.А. — 2017.
- Реанимация и интенсивная терапия / Жданов Г.Г., Зильбер А.П. – 2007.
- Сердечно-легочная реанимация, терминальные состояния. Презентация / Кулагин А.Е. — 2014.
- Медицина критических состояний / Марини Дж., Уиллер А. – 2002.
- Настоящая статья подготовлена по материалам сайта: https://www.krasotaimedicina.ru/
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Длительность прочтения: 3 мин.
Любой человек, который оказывает экстренную помощь (будь то медицинский работник или представитель другой профессии), должен уметь отличать смерть от потери сознания. Если у пострадавшего или больного имеются хотя бы минимальные признаки жизнедеятельности, надо постараться сделать всё возможное для того, чтобы его спасти.
Что является признаками жизни при отсутствии сознания?
Прежде чем приступить к оказанию первой помощи до приезда бригады «Скорой», следует определить ряд жизненно важных показателей:
- бьётся ли сердце. Нужно приложить ухо к груди человека там, где расположено сердце;
- есть ли пульс. Места определения пульса — сонная артерия, расположенная в области шеи, лучевая (там, где находится лучезапястный сустав) и бедренная (в области паха);
- есть ли дыхание. Если грудная клетка или живот двигаются, человек дышит. Также очевидными признаками наличия дыхания являются увлажнение зеркала, которое можно приложить к носу или рту пациента. Хороший «тест на дыхание» — небольшой распушённый кусок ваты, который тоже надо поднести к носу;
- световая реакция зрачков. При воздействии на зрачки направленным световым потоком (к примеру, в виде фонарика) зрачок живого человека сужается. Это принято называть его положительной реакцией. В условиях дневного света её часто проверяют так: нужно на короткое время закрыть глаз ладонью, после чего быстро её отвести.
Однако даже если все перечисленные выше признаки отсутствуют, это ещё не говорит о биологической смерти человека. Смерть может быть и клинической, когда экстренная помощь требуется полная и незамедлительная.
О клинической смерти принято говорить, если у пострадавшего или больного остановилось сердце и отсутствует дыхание. Это короткий период, который длится от трёх до пяти минут, но за это время можно успеть спасти чью-то жизнь.
Выделяют несколько признаков клинической смерти:
- расширенные зрачки;
- сильная бледность кожи и слизистых. Иногда они приобретают синюшный оттенок.
Клиническая смерть — состояние, при котором происходит резкое замедление всех метаболических процессов в организме, но полного их прекращения ещё не наблюдается. Именно поэтому речь идёт об обратимом состоянии. Во многих случаях правильно проведённые непрямой массаж сердца и искусственное дыхание могут спасти человека.
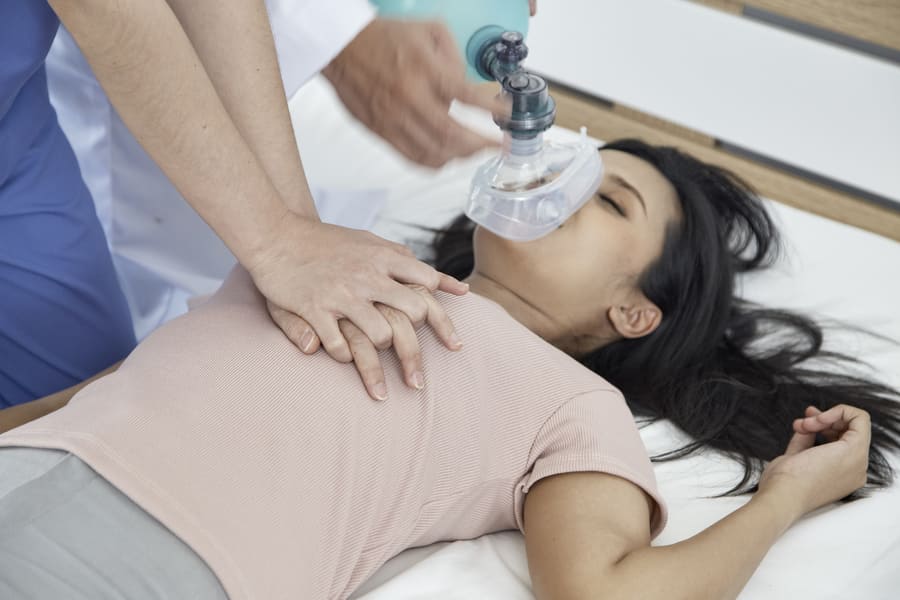
Реанимационные мероприятия следует начинать и в том случае, если клинической смерти ещё нет, но у пострадавшего имеются все симптомы нарастающего угнетения деятельности сердца и дыхания.
Если же изменения в ЦНС, а также других органах и системах уже глубокие, это — биологическая смерть. Она необратима и вернуть человека к жизни уже нельзя.
К признакам биологической (или «истинной») смерти относят:
- мутную и сухую глазную роговицу;
- трупные пятна и окоченение;
- ещё один очевидный симптом: если глаз сдавить по обоим краям, зрачок сузится и станет похож на кошачий.
Тем не менее, очень трудно быстро определить, обратимым является состояние или нет. Поскольку появление очевидных признаков смерти наблюдают гораздо позднее, следует приступать к мероприятиям по реанимации в любой экстренной ситуации.
Все, кто серьёзно желает заниматься оказанием доврачебной помощи, должны знать о трёх «правилах АВС». При этом каждая буква обозначает следующее:
- А — вернуть человеку способность полноценно дышать, освободив дыхательные пути;
- В — провести искусственное дыхание;
- С — восстановить функции кровообращения.
Сейчас все медработники и парамедики должны руководствоваться современными методиками возврата к жизни больного либо пострадавшего. Она имеет ряд неоспоримых преимуществ перед прежними способами оживления. При этом объём грудной клетки меняется. Воздух, который выдыхает «донор», имеет кислород в количестве примерно 17%. Этого вполне достаточно для того чтобы лёгкие человека его усвоили. Кроме того, выдыхаемый воздух содержит и углекислый газ. Благодаря его содержанию происходит возбуждение дыхательного центра, что стимулирует восстановление процессов дыхания.
Если сравнивать современные реанимационные мероприятия с предшествующими, объём воздуха, поступающего в лёгкие, теперь гораздо больше.
Существует несколько способов проведения искусственного дыхания. Воздух вдувают изо рта в рот или изо рта в нос. Последний способ актуален, когда у пострадавшего диагностирована травма нижней челюсти.
Для того, чтобы провести искусственное дыхание изо рта в рот, необходимо, чтобы человек лежал на спине и его дыхательные пути были свободными для того, чтобы через них проходил воздух. Голову пациента следует запрокинуть назад, а если его челюсти сжаты, нижнюю осторожно выдвигают, после чего надо надавить на подбородок — и рот будет открыт.
Полость рта нужно освободить от слюны или рвоты. Рот пациента прикрывают однослойной салфеткой или носовым платком, после чего зажимают нос, делают вдох, плотно прижав свой рот ко рту пострадавшего, и вдувают воздух в лёгкие — так, чтобы процесс происходил максимально герметично. Признаком того, что искусственное дыхание делают верно, является то, что лёгкие начинают расправляться. В результате грудная клетка приходит в движение и поднимается вверх.
Циклы дыхания нужно делать с определённой частотой. Самих циклов должно быть от 12 до 15 в течение минуты, а время одного вдувания, обычно, составляет около пяти секунд. Вдувать воздух следует резкими и быстрыми движениями.
Не забудьте подписаться на наш Яндекс.Дзен!
Дата публикации: 06 марта 2015.
Врач-анестезиолог-реаниматолог
отделения анестезиологии и реанимации №2
Борушко О.В.
Схема базовых реанимационных мероприятий
В процессе умирания обычно выделяют несколько стадий — преагонию, агонию, клиническую смерть, биологическую смерть.
Преагональное состояние характеризуется дезинтеграцией функций организма, критическим снижением артериального давления, нарушениями сознания различной степени выраженности, нарушениями дыхания.
Вслед за преагональным состоянием развивается терминальная пауза — состояние, продолжающееся 1-4 минуты: дыхание прекращается, развивается брадикардия, иногда асистолия, исчезают реакции зрачка на свет, корнеальный и другие стволовые рефлексы, зрачки расширяются.
По окончании терминальной паузы развивается агония. Одним из клинических признаков агонии является агональное дыхание с характерными редкими, короткими, глубокими судорожными дыхательными движениями, иногда с участием скелетных мышц. Дыхательные движения могут быть и слабыми, низкой амплитуды. В обоих случаях эффективность внешнего дыхания снижена. Агония, завершающаяся последним вдохом, переходит в клиническую смерть. При внезапной остановке сердца агональные вдохи могут продолжаться несколько минут на фоне отсутствующего кровообращения.
Клиническая смерть. В этом состоянии при внешних признаках смерти организма (отсутствие сердечных сокращений, самостоятельного дыхания и любых нервнорефлекторных реакций на внешние воздействия) сохраняется потенциальная возможность восстановления его жизненных функций с помощью методов реанимации.
Основными признаками клинической смерти являются:
- Отсутствие сознания
- Отсутствие самостоятельного дыхания
- Отсутствие пульсации на магистральных сосудах
- Дополнительными признаками клинической смерти являются:
- Широкие зрачки
- Арефлексия (нет корнеального рефлекса и реакции зрачков на свет)
- Бледность, цианоз кожного покрова.
Биологическая смерть. Выражается посмертными изменениями во всех органах и системах, которые носят постоянный, необратимый, трупный характер.
Посмертные изменения имеют функциональные, инструментальные, биологические и трупные признаки:
1. Функциональные:
- отсутствие сознания
- отсутствие дыхания, пульса, артериального давления
- отсутствие рефлекторных ответов на все виды раздражителей
2. Инструментальные:
- электроэнцефалографические
- ангиографические
3. Биологические:
- максимальное расширение зрачков
- бледность и/или цианоз, и/или мраморность (пятнистость) кожных покровов
- снижение температуры тела
4. Трупные изменения:
- ранние признаки
- поздние признаки
Констатация смерти человека наступает при биологической смерти человека (необратимой гибели человека) или при смерти мозга.
Базовые реанимационные мероприятия включают в себя следующий перечень навыков:
- обеспечение проходимости дыхательных путей,
- непрямой массаж сердца,
- искусственная вентиляция лёгких (ИВЛ) без использования специальных устройств за исключением защитных приспособлений;
- применение автоматического наружного дефибриллятора (до 2000 года относилось к специализированным реанимационным мероприятиям).
Став свидетелем клинической смерти, либо обнаружив человека в бессознательном состоянии, необходимо выполнить определённую последовательность действий:
1. Подумать о собственной безопасности. Например, в месте, где находится жертва, может быть реальная угроза обрушения здания, либо потеря сознания была вызвана отравлением газом и т.д.
2. Громким криком позвать на помощь. Поскольку остановка кровообращения в большинстве случаев обусловлена фибрилляцией желудочков, то для успешного лечения необходимо наличие дефибриллятора. И призванные на помощь коллеги должны в первую очередь доставить дефибриллятор. Кроме того, при наличии достаточного количества спасателей, ряд действий можно будет осуществлять одновременно.
3. Оценить реакцию на внешние раздражители и попытку речевого контакта: легко встряхнуть за плечи и громко окликнуть «Вы в порядке?» Не следует встряхивать голову и шею, если не исключена их травма.
Если пациент реагирует на внешние раздражители, то необходимо срочная оценка соматического состояния пациента. В зависимости от местонахождения (улица или больница) вызывается бригада Скорой помощи или дежурный врач. Пока тянется ожидание необходимо придать пациенту устойчивое боковое положение, наладить подачу кислорода, присоединить кардиомонитор, обеспечить внутривенный доступ (например, подключить капельницу с физиологическим раствором), измерить артериальное давление, оценить пульс (частота, ритм).
Если пациент не реагирует на внешние раздражители, констатировать отсутствие реакции на внешние раздражители и перейти к пункту 4.
4. Обеспечить проходимость дыхательных путей. Для обеспечения свободной проходимости дыхательных путей пациента следует положить на спину, без возвышения головы и подкладывания валика под лопатки. Открыть дыхательные пути при помощи следующих приёмов (другое название этих манипуляций — тройной приём Сафара):
- запрокидывание головы — одна рука размещается на лбу и мягко отклоняет голову назад; кончики пальцев другой руки размещаются под подбородком или под шеей и мягко тянут вверх;
- выдвижение вперёд и вверх нижней челюсти — четыре пальца помещаются позади угла нижней челюсти и давление прикладывается вверх и вперёд; используя большие пальцы, приоткрывается рот небольшим смещением подбородка.
Каждый раз, запрокидывая голову пострадавшему, следует одновременно осмотреть его рот и, увидев инородное тело (например, обломки зубов или выпавший зубной протез), удалить его. Приём очищения ротовой полости пальцами вслепую больше не применяется. Съёмные зубные протезы, которые держатся на месте, не удалять, т.к. они формируют контуры рта, облегчая герметизацию при вентиляции.
У пациента с подозрением на травму шейного отдела позвоночника используется только выдвижение нижней челюсти (без запрокидывания головы). Но, если не удаётся обеспечить свободную проходимость дыхательных путей при помощи этого приёма, то следует выполнить запрокидывание головы невзирая травму), поскольку достижение адекватной вентиляции лёгких является приоритетным действием при реанимации травмированных пациентов. При наличии достаточного количества спасателей один из них должен вручную обеспечить стабилизацию движения головы пострадавшего по осевой линии, чтобы минимизировать наносимый вред.
5. Проверить адекватность дыхания. Необходимо потратить не более 5 секунд на проверку наличия нормального дыхания у взрослого без сознания. Сохраняя дыхательные пути открытыми (см. пункт 4) применяют приём «Вижу, слышу, ощущаю»: ищут движения грудной клетки, слушают дыхательные шумы изо рта пациента, пытаются ощутить воздух на своей щеке.
В первые несколько минут после потери сознания при внезапной остановке сердца у взрослых может отмечаться агональное дыхание (редкие слабые вздохи или редкое шумное затруднённое дыхание), которое можно ошибочно принять за наличие дыхания. Поэтому ориентироваться надо на наличие/отсутствие именно нормального дыхания. Не следует дожидаться полной остановки дыхания у взрослых; если есть какие-то сомнения, действовать надо так, как будто дыхание неадекватное (показание к искусственному дыханию).
6. Проверить пульс на сонной артерии. Необходимо потратить не более 5 секунд на определение пульса на сонных артериях. Если есть сомнения в наличии/отсутствии пульса, а у пациента отсутствуют другие признаки жизни (реакция на оклик, самостоятельное дыхание, кашель или движения), то необходимо начать сердечно-легочную реанимацию, пока не прибудут более опытные коллеги или у пациента не появятся признаки жизни.
Если дыхание отсутствует (см. пункт 5), но есть пульс на сонной артерии, то необходимо начать искусственное дыхание с частотой 10 вдуваний воздуха в минуту и повторно проверять пульс через каждые 10 вдуваний.
Констатация остановки дыхания и кровообращения должна проводиться достаточно быстро. Вся диагностика клинической смерти (пункты 5 и 6) не должна занимать более 10 секунд. Задержка с распознаванием клинической смерти и промедление с началом реанимации неблагоприятно сказываются на выживании и должны быть устранены. Для этого требуется предварительная отработка навыков обеспечения проходимости дыхательных путей, определения пульса на сонной артерии и пр.
7. Дальнейшие действия зависят от многих факторов:
- местоположения (Остановка сердца произошла в больничной палате или на улице? Если в палате, то был ли пациент подключён к кардиомонитору или нет?)
- доступного оборудования (Есть под рукой дефибриллятор или нет?)
- количества медработников, оказавшихся рядом
- утверждённой внутрибольничной системы организации неотложной помощи
Когда медицинский работник оказывает помощь в одиночку, то действовать следует, исходя из наиболее вероятной причины остановки сердца и окружающих возможностей:
Если на крик о помощи никто не прибыл, то вначале необходимо оставить пациента одного и немедленно вызвать по телефону службу неотложной помощи, затем приступить к реанимации. В подавляющем большинстве случаев внезапная смерть у взрослых наступает из-за фатальных нарушений сердечного ритма (фибрилляция желудочков, желудочковая тахикардия), а не из-за остановки дыхания. Основной способ лечения этих аритмий — дефибрилляция. Чтобы ускорить её проведение, главное — немедленно вызвать бригаду с дефибриллятором и только после этого можно приступать к сердечно-легочной реанимации. Дефибрилляция проводится после доставки дефибриллятора.
Существуют ситуации, когда восстановление проходимости дыхательных путей важнее, чем вызов реанимационной бригады. Если предполагается асфиктическая остановка сердца (утопление, травма, отравление и др.), то вначале необходимо выполнить 5 циклов сердечно-легочной реанимации (1 цикл = 30 надавливаний и 2 вдувания воздуха), затем оставить пациента для вызова службы неотложной помощи и получения дефибриллятора, после чего продолжить реанимационные мероприятия.
При наличии «под рукой» дефибриллятора (например, внутрибольничная остановка сердца) его следует применить немедленно, не тратя время на непрямой массаж сердца и искусственное дыхание, за исключением тех случаев, когда с момента прибытия к пациенту прошло более 4-5 минут. В этом случае перед дефибрилляцией вначале необходимо выполнить 5 циклов сердечно-легочной реанимации (около 2 минут).
Когда помощь оказывают несколько человек, то один из спасателей осуществляет сердечно-легочную реанимацию, второй подсоединяет к пациенту кардиомонитор для анализа сердечного ритма (если дефибриллятор не оборудован таким устройством) и включает дефибриллятор. Если есть третий человек, то он заблаговременно готовит лекарства для внутривенного введения (вазопрессоры, антиаритмические средства). Роли спасателей должны быть заранее расписаны во внутрибольничном протоколе проведения реанимационных мероприятий и отработаны в ходе тренажей.
8. Приступить к выполнению непрямого массажа сердца. Непрямой массаж сердца по современным представлениям играет первостепенную роль в оживлении, поэтому сердечно-легочная реанимация взрослых начинается с компрессий грудной клетки, а не с искусственного дыхания.
Прекордиальный удар допустим только в ситуации, когда медицинский работник наблюдает фибрилляцию желудочков или желудочковую тахикардию на кардиомониторе, а дефибриллятор не может быть быстро доставлен. Тогда прекордиальный удар наносится немедленно и только человеком, обученным данной методике.
Прекордиальный удар наносится в нижнюю треть грудины крепко сжатым кулаком (используется сторона кулака со стороны мизинца) резким и сильным движением с высоты приблизительно 20 см с быстрым отдёргиванием руки. Не следует забывать, что прекордиальный удар может привести к асистолии.
Для проведения непрямого массажа сердца пациент должен лежать на ровной твёрдой поверхности. Точка размещения рук: в центре грудной клетки между сосками. Локти должны быть полностью выпрямлены, а плечи находиться прямо над ладонями.
При осуществлении непрямого массажа сердца следует выполнять сильные и быстрые ритмичные толчки с глубиной надавливания в 4-5 см и с частотой надавливаний на грудную клетку 100 в минуту. При этом надо обеспечить выпрямление грудной клетки после каждого надавливания для наполнения сердца кровью, следя за тем, что продолжительность компрессии и декомпрессии грудной клетки была приблизительно одинаковой.
Крайне важно как можно реже прерывать непрямой массаж сердца (паузы для вдувания воздуха или проверки пульса не должны превышать 10 секунд). Каждый раз, когда непрямой массаж останавливается, кровообращение также прекращается. Чем чаще прерывается непрямой массаж сердца, тем хуже прогноз на выживание.
Непрямой массаж сердца с указанными выше требованиями — это тяжёлая физическая работа, быстро вызывающая утомление, которое ведёт к снижению качества компрессий грудной клетки. Учитывая важность непрямого массажа сердца, его следует выполнять поочерёдно, если реанимацию оказывает 2 и более медицинских работника. Каждые 2 минуты или каждые 5 циклов сердечно-легочной реанимации реаниматор, выполняющий непрямой массаж сердца, должен быть сменён. Смена спасателей должна занимать менее 5 секунд.
9. Выполнить 2 вдувания воздуха методом «рот в рот» (метод «рот в нос» у взрослых не применяется) после 30 надавливаний на грудную клетку.
Снова «открывают» дыхательные пути (см. пункт 4). Указательным и большим пальцами одной руки зажимают нос пациента, пальцами другой руки поддерживают его подбородок, делают обычный (неглубокий) вдох, герметично обхватывают своими губами рот пациента («поцелуй жизни») и осуществляют выдох. Поддерживая запрокинутую голову и выдвинутую челюсть, убирают свои губы, чтобы воздух мог пассивно выйти из дыхательных путей пациента. Выполняют второй выдох и возвращаются к непрямому массажу сердца.
Вдувание воздуха должно длиться 1 секунду и сопровождаться видимой экскурсией грудной клетки. Выдох не должен быть слишком большим или резким. Объём вдуваемого воздуха должен составлять 500-600 мл. Следует избегать превышения частоты, силы или объёма вдуваний воздуха, но при этом надо стремиться выполнять искусственное дыхание как можно быстрее (например, 2 вдувания за менее чем 10 секунд), чтобы свести к минимуму паузы в непрямом массаже сердца. Как только это станет возможным необходимо дополнительно подключить кислород.
Настоятельно рекомендуется применять барьерные приспособления, уменьшающие опасность передачи заболеваний в ходе искусственного дыхания «рот в рот». В первые минуты используют те защитные приспособления, которые находятся под рукой и позволяют избежать прямого контакта, например, марлевая маска (должна быть у каждого медработника в кармане наряду с резиновыми перчатками, сотовым телефоном, ручкой и блокнотом).
Наиболее удобно использовать карманную реанимационную маску, которая оснащена выступающим клапаном для вдувания и позволяет не касаться лица пациента своими губами.
Плюс такая маска прозрачна, что даёт возможность своевременно заметить кровь или рвоту пациента. У некоторых масок есть коннектор для подачи кислорода. При отсутствии специальной маски можно воспользоваться обычной резиновой лицевой маской из набора к кислородному ингалятору или дыхательному мешку. Герметичное прилегание маски достигается прижатием носовой части большими пальцами, а подбородочной части — остальными пальцами.
Простые вспомогательные средства (воздуховоды, дыхательный мешок) являются полезным дополнением для базовой искусственной вентиляции лёгких. Подходящий по размерам ротоглоточный (или носоглоточный) воздуховод препятствуют обратному смещению мягкого нёба и языка у бессознательного пациента, однако его введение не исключает необходимости использования приёма запрокидывание головы и выдвижение нижней челюсти (см. пункт 4). Следует заметить, что введение воздуховода ни в коем случае не равноценно интубации трахеи и поэтому по-прежнему требуется прерывать непрямой массаж сердца для вдуваний.
Вентиляция с помощью саморасправляющегося дыхательного мешка в экстренной ситуации более эффективна, чем выдох спасателя. Дыхательный мешок вентилирует лёгкие пациента, используя атмосферный воздух, в котором содержится до 21% кислорода, в то время как в выдыхаемом воздухе спасателем содержится всего 16% кислорода. Следует знать объём мешка и помнить, что объём вдуваемого воздуха должен составлять 500-600 мл (то есть однолитровый мешок надо опорожнять приблизительно наполовину).
Хотя дыхательный мешок является очень простым устройством, его применение одним человеком затруднено. Спасателю, оказывающему помощь в одиночку, зачастую трудно достигнуть герметизации, удерживая лицевую маску на пациенте одной рукой, а другой сжимая мешок. Предпочтительнее, чтобы с дыхательным мешком работали 2 человека: один прижимает лицевую маску и удерживает дыхательные пути пациента открытыми (запрокидывание головы, выдвижение челюсти), другой сжимает мешок, вентилируя лёгкие пациента. Таким образом достигается лучшая герметизация.
Согласно современным представлениям, допустимо в первые две минуты выполнять базовую реанимацию только в виде непрямого массажа сердца без проведения искусственного дыхания «рот в рот» в тех ситуациях, когда есть клинические причины избежать контакта (например, пациент болен туберкулёзом) или отсутствует доступное защитное оборудование, или, наконец, вы просто не расположены делать это (в данном случае только непрямой массаж значительно лучше, чем полное бездействие).
Отказ от проведения искусственного дыхания уместен при внутрибольничной остановке сердца (когда вспомогательное оборудование для вентиляции лёгких будет быстро доставлено), а также в случае первичной остановки кровообращения и только в первые 2 минуты реанимации]. Потому что при первичной остановке дыхания (дети, утопление, передозировка лекарственных средств или наркотиков), а также, когда с момента любой остановки сердца прошло уже несколько минут, искусственная вентиляция лёгких приобретает большое значение. У таких пациентов наиболее оптимальные результаты (в плане выживания) оказывает только сочетание непрямого массажа сердца и искусственного дыхания.
10. Соотношение компрессий грудной клетки и вдуваний. В 2005 году установлено новое единое соотношение количества компрессий грудной клетки и вдуваний независимо от количества реаниматоров как 30:2.
После интубирования трахеи (либо установки ларингеальной маски, или пищеводно-трахеальной комби-трубки) двум спасателям больше не нужно прерывать непрямой массаж сердца для проведения искусственной вентиляции лёгких: первый реаниматор непрерывно выполняет непрямой массаж сердца с частотой 100 надавливаний в минуту, второй проводит искусственное дыхание с частотой 10 вдуваний в минуту. Проводить эндотрахеальную интубацию (или установку ларингеальной маски, пищеводно-трахеальной комби-трубки) имеют право лишь специалисты с соответствующей подготовкой.
Непрямой массаж сердца и искусственная вентиляция лёгких в соотношении 30:2 продолжается до тех пор, пока не прибудет бригада неотложной помощи с дефибриллятором или пациент не начнёт проявлять признаки жизни.
11. Провести дефибрилляцию. До 2000 года применение дефибриллятора относилось к специализированной реанимации. Но после внедрения в практику автоматического наружного дефибриллятора данный пункт включили в базовую реанимацию.
За рубежом автоматическими наружными дефибрилляторами оснащают места скопления людей (стадионы, аэропорты, казино), в России эти приборы также появились в ряде лечебных учреждений. Медсестра может самостоятельно (без врача) применять автоматический наружный дефибриллятор. На практике общедоступными автоматическими наружными дефибрилляторами легко пользуются даже люди без специального образования. Такой прибор не только самостоятельно проведёт анализ ЭКГ, но также выберет подходящую величину разряда и будет подавать голосовые инструкции (в том числе и на русском языке) в ходе реанимации, контролируя частоту компрессий грудной клетки, напоминая о времени проверки сердечного ритма и пр.
Если лечебно-профилактическое учреждение оснащено дефибриллятором, медицинский работник обязан знать, как им пользоваться. При использовании однофазного дефибриллятора величина разряда для взрослых составляет 360 Дж. Оптимальная доза разряда при использовании бифазного дефибриллятора зависит от формы импульса (если медицинский работник не знает, какого типа бифазный дефибриллятор имеется в его распоряжении, то следует использовать разряд величиной в 200 Дж).
Как только дефибриллятор будет доставлен, необходимо проверить сердечный ритм. Должна быть сделана короткая пауза (не более 10 секунд) для наложения пластин и оценки сердечного ритма. Если доступны приклеивающиеся электроды-прокладки, то применяют их (они позволяют не прекращать непрямой массаж сердца в момент анализа сердечного ритма).
Если дефибриллятор не имеет функции анализа сердечного ритма, то необходимо подключение кардиомонитора. Показанием для дефибрилляции является наличие фибрилляции желудочков или желудочковой тахикардии. Электрический разряд, нанесённый при асистолии, может вызвать дальнейшее повреждение проводящей системы сердца, а также повысить устойчивость к лечению.
11.1. Пока дефибриллятор заряжается, если позволяет количество спасателей, сердечно-легочная реанимация не прерывается. Набрав заряд, следует дать только один разряд и немедленно (не отвлекаясь на проверку сердечного ритма!) продолжить сердечнолегочную реанимацию (соотношение 30:2), начав её с непрямого массажа сердца. Пока продолжаются реанимационные мероприятия, другие медработники в этот момент снова заряжают дефибриллятор и готовят лекарства.
11.2. Сердечно-легочная реанимация продолжается в течение 2 минут (5 циклов), затем делается короткая пауза для оценки сердечного ритма по монитору: если фибрилляция желудочков или желудочковая тахикардия не устранены, наносится второй разряд (360 Дж для монофазного дефибриллятора, для для бифазного следующая доза либо равняется первой, либо должна быть большей величины). Немедленно продолжить непрямой массаж сердца в сочетании с искусственной вентиляцией лёгких после второго разряда.
11.3. Сердечно-легочная реанимация продолжается в течение 2 минут (5 циклов), затем делается короткая пауза для оценки сердечного ритма по монитору. Если проверка ритма указывает на продолжающуюся фибрилляцию желудочков, необходимо ввести адреналин, сопровождаемый третьим разрядом (360 Дж).
Медикаменты можно вводить, не прерывая непрямой массаж сердца (пока заряжается дефибриллятор), но лучше инъекцию осуществлять в момент короткой паузы для оценки сердечного ритма непосредственно перед нанесением разряда. Лекарственный препарат, вводимый непосредственно перед разрядом, будет распространён по сосудам в ходе непрямого массажа сердца, который немедленно следует за дефибрилляцией.
Адреналин в дозе 1 мг применяется независимо от нарушения сердечного ритма, приведшего к остановке сердца, каждые 3-5 минут внутривенно или внутрикостно, пока не восстановится кровообращение. Вместо первой или второй дозы адреналина можно ввести вазопрессин 40 ЕД. Следует запомнить, что адреналин вызывает расширение зрачка, в связи с чем во время реанимационных мероприятий и в ближайшем периоде после них нельзя судить о необратимых неврологических изменениях по величине зрачка.
11.4. После использования адреналина и 2 минутной непрерывной сердечно-легочной реанимации снова делается короткая пауза для оценки сердечного ритма. Если фибрилляция желудочков сохраняется после третьего разряда, необходимо ввести внутривенно болюсно амиодарон 300 мг, после чего наносится четвёртый разряд. Амиодарон (кордарон) предпочтительнее лидокаина, хотя оба препарата являются приемлемыми.
Продолжительность реанимационных мероприятий
Пока сохраняется фибрилляция желудочков, сохраняется шанс на восстановление сердечной деятельности, поэтому количество разрядов не ограничено (до восстановления ритма или наступления асистолии). При дефибрилляции не требуется синхронизация разряда с работой сердца, отпадает необходимость и в обезболивании, т.к. пациент находится в бессознательном состоянии. Следует знать, что сама по себе дефибрилляция не способна «запустить» сердце. Цель электрического разряда — вызвать кратковременную асистолию и полную деполяризацию миокарда, чтобы дать возможность естественным водителям ритма возобновить свою работу.
Восстановление эффективных сердечных сокращений зависит от энергетических ресурсов миокарда; продолжительности фибрилляции желудочков (каждая минута промедления с дефибрилляцией уменьшает выживаемость на 7-10%); типа дефибриллятора (бифазный дефибриллятор купирует фибрилляцию желудочков с первого разряда в 94% случаев, а монофазный — в 81%); предшествующей антиаритмической терапии.
Если в ходе проведения реанимации у пациента появляются признаки жизни (движения, нормальное дыхание или кашель), надо оценить сердечный ритм по монитору. Если на мониторе — упорядоченный ритм, следует проверить пульс. Если пульс осязаем, перейти к постреанимационным мероприятиям.
Если реанимация продолжается более 20-30 минут, а признаки восстановления кардио-респираторной деятельности и функций ЦНС отсутствуют, то шансы на выживание без стойких неврологических нарушений очень малы. В этом случае констатируется «ареактивность» сердечно-сосудистой системы и реанимация прекращается. Исключения из этого правила:
- реанимация детей,
- гипотермия (смерть нельзя констатировать до проведения активного согревания),
- утопление (особенно в холодной воде),
- рецидивирующая фибрилляция желудочков (когда фибрилляция желудочков многократно устраняется и рецидивирует),
- приём медикаментов, угнетающих ЦНС, отравление цианидами и фосфорорганическими соединениями, интоксикация при укусах змей и морских животных.
Обновлено: 12.06.2023
Основные личностные и интеллектуальные особенности, определяющие личность человека, связаны с функциями его головного мозга. Поэтому смерть мозга необходимо рассматривать как смерть личности, а нарушение регуляторных функций мозга быстро приводит к нарушениям работы и других органов и смерти человека. Случаи первичного поражения мозга, приводящего к смерти, относительно редки. В остальных случаях смерть мозга наступает вследствие нарушения кровообращения и гипоксии.
Большие нейроны коры головного мозга весьма чувствительны к гипоксии. Необратимые изменения в них наступают уже через 5-6 минут с момента прекращения кровообращения. Этот период острой гипоксии, когда уже произошла остановка кровообращения и (или) дыхания, но кора головного мозга еще не погибла, называют клинической смертью. Данное состояние потенциально обратимо, поскольку, если восстановить перфузию мозга оксигенированной кровью, жизнеспособность мозга сохранится. Если же оксигенация мозга не восстановится, то нейроны коры погибнут, что будет знаменовать собой наступлениебиологической смерти, необратимого состояния, при котором спасение человека уже невозможно.
На продолжительность периода клинической смерти оказывают влияние различные внешние и внутренние факторы. Значительно увеличивается этот временной промежуток при гипотермии, поскольку при понижении температуры уменьшается потребность клеток мозга в кислороде. Описаны достоверные случаи успешной реанимации в сроки до 1 часа после остановки дыхания при переохлаждении. Некоторые медикаменты, тормозящие обмен веществ в нервных клетках, также повышают их устойчивость к гипоксии. К таким препаратам относятся барбитураты, бензодиазепины и другие нейролептики. При лихорадке, эндогенной гнойной интоксикации, желтухе, напротив, период клинической смерти сокращается.
В то же время, на практике невозможно достоверно прогнозировать, насколько увеличилась или уменьшилась продолжительность периода клинической смерти и приходится ориентироваться на средние показатели 5-6 минут.
Признаки клинической и биологической смерти
Признаками клинической смерти являются:
Остановка дыхания, констатируемая по отсутствию дыхательных движений грудной клетки. Прочие методы диагностики апное (колебание током воздуха нитки, поднесенной к носу, запотевание зеркальца, поднесенного ко рту и пр.) являются малодостоверными, поскольку дают положительный результат даже при очень поверхностном дыхании, не обеспечивающем эффективного газообмена.
Остановка кровообращения, констатируемая по отсутствию пульса на сонных и (или) бедренных артериях. Прочие методы (выслушивание тонов сердца, определение пульса на лучевых артериях) малодостоверны, поскольку тоны сердца могут выслушиваться даже при неэффективных, дискоординированных сокращениях, а пульс на периферических артериях может не определяться вследствие их спазма.
Потеря сознания (кома) с расширением зрачков и отсутствием их реакции на светговорят о глубокой гипоксии ствола мозга и угнетении функций стволовых структур.
Список признаков клинической смерти можно было бы продолжить, включив в него угнетение прочих рефлексов, данные ЭКГ и пр., однако, с практической точки зрения, определения указанных симптомов следует считать достаточным для констатации данного состояния, поскольку определение большого количества симптомов будет занимать большее время и затягивать начало реанимационных мероприятий.
Признаки биологической смерти или достоверные признаки смертипоявляются спустя 2-3 часа после фактического ее наступления и связаны с началом некробиотических процессов в тканях. Наиболее характерными из них являются:
Трупное окоченениезаключается в том, что мышцы трупа становятся более плотными, за счет чего может даже наблюдаться небольшое сгибание конечностей. Наступление трупного окоченения зависит от температуры окружающей среды. При комнатной температуре оно становится заметно через 2-3 часа, бывает выражено через 6-8 часов с момента смерти, а через сутки начинает разрешаться, и полностью пропадает к исходу вторых суток. При более высокой температуре этот процесс идет быстрее, при низкой — медленнее. У трупов истощенных, ослабленных больных трупное окоченение выражено слабо.
Симптом «кошачьего зрачка»заключается в том, что при сдавлении с боков глазного яблока трупа зрачок принимает овальную, а затем и щелевидную форму, как у кошки, чего не наблюдается у живых людей и в состоянии клинической смерти.
Список признаков биологической смерти также можно было бы продолжить, однако, данные признаки являются наиболее достоверными и достаточными для практической деятельности.
Чрезвычайно важным фактом является то, что между моментом развития биологической смерти и появлением ее достоверных признаков проходит довольно значительное время — не менее 2 часов. В этот период, если неизвестно время остановки кровообращения, состояние пациента должно расцениваться как клиническая смерть, поскольку достоверные признаки биологической смерти отсутствуют.
Статья 66. Определение момента смерти человека и прекращения реанимационных мероприятий
1. Моментом смерти человека является момент смерти его мозга или его биологической смерти (необратимой гибели человека).
2. Смерть мозга наступает при полном и необратимом прекращении всех его функций, регистрируемом при работающем сердце и искусственной вентиляции легких.
3. Диагноз смерти мозга устанавливается консилиумом врачей в медицинской организации, в которой находится пациент. В состав консилиума врачей должны быть включены анестезиолог-реаниматолог и невролог, имеющие опыт работы по специальности не менее чем пять лет. В состав консилиума врачей не могут быть включены специалисты, принимающие участие в изъятии и трансплантации (пересадке) органов и (или) тканей.
(в ред. Федерального закона от 25.11.2013 N 317-ФЗ)
(см. текст в предыдущей редакции)
4. Биологическая смерть человека устанавливается на основании наличия ранних и (или) поздних трупных изменений.
5. Констатация биологической смерти человека осуществляется медицинским работником (врачом или фельдшером).
6. Реанимационные мероприятия прекращаются в случае признания их абсолютно бесперспективными, а именно:
1) при констатации смерти человека на основании смерти головного мозга, в том числе на фоне неэффективного применения полного комплекса реанимационных мероприятий, направленных на поддержание жизни;
2) при неэффективности реанимационных мероприятий, направленных на восстановление жизненно важных функций, в течение тридцати минут;
3) при отсутствии у новорожденного сердцебиения по истечении десяти минут с начала проведения реанимационных мероприятий (искусственной вентиляции легких, массажа сердца, введения лекарственных препаратов).
7. Реанимационные мероприятия не проводятся:
1) при состоянии клинической смерти (остановке жизненно важных функций организма человека (кровообращения и дыхания) потенциально обратимого характера на фоне отсутствия признаков смерти мозга) на фоне прогрессирования достоверно установленных неизлечимых заболеваний или неизлечимых последствий острой травмы, несовместимых с жизнью;
2) при наличии признаков биологической смерти человека.
8. Порядок определения момента смерти человека, в том числе критерии и процедура установления смерти человека, порядок прекращения реанимационных мероприятий и форма протокола установления смерти человека определяются Правительством Российской Федерации.
Оценка клинической смерти. Определение биологической смерти
Попытки активной сердечной реанимации, даже неудачные, еще в агональном периоде не могут, разумеется, быть осуждены, коль скоро речь идет о спасении человеческой жизни. Однако совершенно несомненно, что и результаты реанимации должны в подобных случаях учитываться особо.
Вместе с тем в последние годы отмечается явная гиподиагностика клинической смерти в ходе оперативного вмешательства, особенно в конце операции при зашивании кожной раны, когда хирург не может определить внезапное ухудшение гемодинамики больного по уменьшению кровоточивости тканей и изменению цвета крови.
Упомянутое расширенное толкование термина «клиническая смерть» делает его еще более одиозным, поскольку в понятие «смерть» включаются две ее разновидности: 1) «клиническая смерть» с остановкой сердца и 2) «клиническая смерть» при сохранной, но неэффективной деятельности миокарда.
Нет ясности в вопросе о наступлении биологической смерти при длительной сердечной реанимации, главным образом при наружном и прямом массаже сердца: считать ли моментом наступления смерти первичную остановку сердца или окончание неудачной реанимации, продолжающейся нередко несколько часов? Этот вопрос не только академический, но и юридический, социальный.
В иностранной литературе имеются указания на изредка возникающие судебные иски по гражданским делам, по которым точное установление момента смерти имеет решающее значение. Например, в ходе безуспешной сердечной реанимации истек срок страхового полиса пациента, по которому родственники претендуют на денежное вознаграждение. Еще сложнее аналогичная проблема решается для децеребрированного больного с продолжающейся сердечной деятельностью в результате ИВЛ.
В соответствии с приказами по МЗ РФ решающим признаком наступления биологической смерти является не децеребрационный синдром, а необратимая остановка сердца, при которой реанимационные процедуры оказались безуспешными. По аналогии с этим момент прекращения неэффективной сердечной реанимации регистрируется как время наступления биологической смерти. Только после регистрации факта смерти двумя клиницистами в присутствии судебно-медицинского эксперта разрешается изымать органы трупа, например почки, с целью трансплантации.
Законодательства большинства капиталистических стран допускают взятие органов (сердце, почки) для трансплантации у больных с необратимой децеребрацией («больной признан мертвым»). Такой закон принят в 25 штатах США [Black, McLaren, 1983].
Выше мы подчеркивали, что упомянутые этапы умирания четко прослеживаются лишь при продолжительном терминальном периоде. Длительная агония характеризуется рядом общих и специфических патологоанатомических изменений. К общим признакам, свойственным в той или иной мере терминальному периоду любой продолжительности, относятся очаговые гипоксические повреждения клеток паренхиматозных органов, нарушения проницаемости сосудистых стенок, периваскулярный отек и кровоизлияния, эритроцитные стазы и микротромбозы капилляров и венул.
Специфическим признаком длительной агонии является обнаружение в полостях сердца и крупных сосудах желтовато-белых и серо-красных (смешанных) свертков крови, тогда как при кратковременной агонии свертки имеют красный цвет [Смольянинов В. М., 1975]. Различный цвет посмертных свертков объясняется тем, что при кратковременной агонии происходит быстрое выпадение нитей фибрина, среди которых равномерно оседают эритроциты, придающие сгустку равномерный красный цвет. При длительной агонии процесс посмертного фпбрпнообразования растягивается, поэтому форменные элементы крови успевают осесть в нижележащих частях сосудистой системы, а лишенная эритроцитов плазма образует вместе с выпавшим фибрином светло-серый сверток.
Биохимическая природа процессов ускоренного и замедленного образования (и растворения) посмертных свертков остается нераскрытой, однако здесь есть ряд интересных закономерностей, имеющих важное диагностическое значение. Большое исследование на эту тему опубликовал А. В. Русаков (1935). На некоторых аспектах этой проблемы мы остановимся в специальных разделах.
Перейдем к характеристике некоторых типовых терминальных состояний, чаще всего наблюдающихся в прозекторской практике. К числу таких состояний относятся шоковые реакции различной этиологии, острая сердечная недостаточность, кардиогенный шок, коматозные состояния.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:
- Х-сцепленный тяжелый комбинированный иммунодефицит мальчиков. Иммунодефицит при недостаточности аденозиндезаминазы
- Дети с нарушением слуха — образование и реабилитация
- Поем, танцуем или рисуем? Какой тип восприятия у вашего малыша
- Эпидемиология (распространенность) психических расстройств
- Лучевая диагностика гангрены Фурнье
From Wikipedia, the free encyclopedia
Clinical death is the medical term for cessation of blood circulation and breathing, the two criteria necessary to sustain the lives of human beings and of many other organisms.[1] It occurs when the heart stops beating in a regular rhythm, a condition called cardiac arrest. The term is also sometimes used in resuscitation research.
Stopped blood circulation has historically proven irreversible in most cases. Prior to the invention of cardiopulmonary resuscitation (CPR), defibrillation, epinephrine injection, and other treatments in the 20th century, the absence of blood circulation (and vital functions related to blood circulation) was historically considered the official definition of death. With the advent of these strategies, cardiac arrest came to be called clinical death rather than simply death, to reflect the possibility of post-arrest resuscitation.
At the onset of clinical death, consciousness is lost within several seconds, and in dogs, measurable brain activity has been measured to stop within 20 to 40 seconds.[2] Irregular gasping may occur during this early time period, and is sometimes mistaken by rescuers as a sign that CPR is not necessary.[3] During clinical death, all tissues and organs in the body steadily accumulate a type of injury called ischemic injury.
Limits of reversal[edit]
Most tissues and organs of the body can survive clinical death for considerable periods. Blood circulation can be stopped in the entire body below the heart for at least 30 minutes, with injury to the spinal cord being a limiting factor.[4] Detached limbs may be successfully reattached after 6 hours of no blood circulation at warm temperatures. Bone, tendon, and skin can survive as long as 8 to 12 hours.[5]
The brain, however, appears to accumulate ischemic injury faster than any other organ. Without special treatment after circulation is restarted, full recovery of the brain after more than 3 minutes of clinical death at normal body temperature is rare.[6][7] Usually brain damage or later brain death results after longer intervals of clinical death even if the heart is restarted and blood circulation is successfully restored. Brain injury is therefore the chief limiting factor for recovery from clinical death.
Although loss of function is almost immediate, there is no specific duration of clinical death at which the non-functioning brain clearly dies. The most vulnerable cells in the brain, CA1 neurons of the hippocampus, are fatally injured by as little as 10 minutes without oxygen. However, the injured cells do not actually die until hours after resuscitation.[8] This delayed death can be prevented in vitro by a simple drug treatment even after 20 minutes without oxygen.[9] In other areas of the brain, viable human neurons have been recovered and grown in culture hours after clinical death.[10] Brain failure after clinical death is now known to be due to a complex series of processes called reperfusion injury that occur after blood circulation has been restored, especially processes that interfere with blood circulation during the recovery period.[11] Control of these processes is the subject of ongoing research.
In 1990, the laboratory of resuscitation pioneer Peter Safar discovered that reducing body temperature by three degrees Celsius after restarting blood circulation could double the time window of recovery from clinical death without brain damage from 5 minutes to 10 minutes. This induced hypothermia technique is beginning to be used in emergency medicine.[12][13] The combination of mildly reducing body temperature, reducing blood cell concentration, and increasing blood pressure after resuscitation was found especially effective – allowing for recovery of dogs after 12 minutes of clinical death at normal body temperature with practically no brain injury.[14][15] The addition of a drug treatment protocol has been reported to allow recovery of dogs after 16 minutes of clinical death at normal body temperature with no lasting brain injury.[16] Cooling treatment alone has permitted recovery after 17 minutes of clinical death at normal temperature, but with brain injury.[17]
Under laboratory conditions at normal body temperature, the longest period of clinical death of a cat (after complete circulatory arrest) survived with eventual return of brain function is one hour.[18][19]
Hypothermia[edit]
Reduced body temperature, or therapeutic hypothermia, during clinical death slows the rate of injury accumulation, and extends the time period during which clinical death can be survived. The decrease in the rate of injury can be approximated by the Q10 rule, which states that the rate of biochemical reactions decreases by a factor of two for every 10 °C reduction in temperature. As a result, humans can sometimes survive periods of clinical death exceeding one hour at temperatures below 20 °C.[20] The prognosis is improved if clinical death is caused by hypothermia rather than occurring prior to it; in 1999, 29-year-old Swedish woman Anna Bågenholm spent 80 minutes trapped in ice and survived with a near full recovery from a 13.7 °C core body temperature. It is said in emergency medicine that «nobody is dead until they are warm and dead.»[21] In animal studies, up to three hours of clinical death can be survived at temperatures near 0 °C.[22][23]
Life support[edit]
The purpose of cardiopulmonary resuscitation (CPR) during cardiac arrest is ideally reversal of the clinically dead state by restoration of blood circulation and breathing. However, there is great variation in the effectiveness of CPR for this purpose. Blood pressure is very low during manual CPR,[24] resulting in only a ten-minute average extension of survival.[25] Yet there are cases of patients regaining consciousness during CPR while still in full cardiac arrest.[26] In absence of cerebral function monitoring or frank return to consciousness, the neurological status of patients undergoing CPR is intrinsically uncertain. It is somewhere between the state of clinical death and a normal functioning state.
Patients supported by methods that certainly maintain enough blood circulation and oxygenation for sustaining life during stopped heartbeat and breathing, such as cardiopulmonary bypass, are not customarily considered clinically dead. All parts of the body except the heart and lungs continue to function normally. Clinical death occurs only if machines providing sole circulatory support are turned off, leaving the patient in a state of stopped blood circulation.
Controlled[edit]
Certain surgeries for cerebral aneurysms or aortic arch defects require that blood circulation be stopped while repairs are performed. This deliberate temporary induction of clinical death is called circulatory arrest. It is typically performed by lowering body temperature to between 18 °C and 20 °C (64 and 68 °F) and stopping the heart and lungs. This state is called deep hypothermic circulatory arrest. At such low temperatures most patients can tolerate the clinically dead state for up to 30 minutes without incurring significant brain injury.[27]
Longer durations are possible at lower temperatures, but the usefulness of longer procedures has not been established yet.[28]
Controlled clinical death has also been proposed as a treatment for exsanguinating trauma to create time for surgical repair.[29]
Determination[edit]
Death was historically believed to be an event that coincided with the onset of clinical death. It is now understood that death is a series of physical events, not a single one, and determination of permanent death is dependent on other factors beyond simple cessation of breathing and heartbeat.[11]
Clinical death that occurs unexpectedly is treated as a medical emergency. CPR is initiated. In a United States hospital, a Code Blue is declared and Advanced Cardiac Life Support procedures used to attempt to restart a normal heartbeat. This effort continues until either the heart is restarted, or a physician determines that continued efforts are useless and recovery is impossible. If this determination is made, the physician pronounces legal death and resuscitation efforts stop.
If clinical death is expected due to terminal illness or withdrawal of supportive care, often a Do Not Resuscitate (DNR) or «no code» order is in place. This means that no resuscitation efforts are made, and a physician or nurse may pronounce legal death at the onset of clinical death.[citation needed]
A patient with working heart and lungs who is determined to be brain dead can be pronounced legally dead without clinical death occurring. However, some courts have been reluctant to impose such a determination over the religious objections of family members, such as in the Jesse Koochin case.[30] Similar issues were also raised by the case of Mordechai Dov Brody, but the child died before a court could resolve the matter.[31]
Conversely, in the case of Marlise Muñoz, a hospital refused to remove a brain dead woman from life support machines for nearly two months, despite her husband’s requests, because she was pregnant.[32]
See also[edit]
- Death
- Brain death
- Legal death
- Cardiac arrest
- Deep hypothermic circulatory arrest
- Therapeutic hypothermia
- Information-theoretic death
- Lazarus phenomenon
- Near-death experience
References[edit]
- ^ Kastenbaum, Robert (2006). «Definitions of Death». Encyclopedia of Death and Dying. Retrieved 27 January 2007.
- ^ Lind B, B; Snyder, J; Kampschulte, S; Safar, P; et al. (1975). «A review of total brain ischaemia models in dogs and original experiments on clamping the aorta». Resuscitation. Elsevier. 4 (1): 19–31. doi:10.1016/0300-9572(75)90061-1. PMID 1188189.
- ^ Eisenberg MS, MS (2006). «Incidence and significance of gasping or agonal respirations in cardiac arrest patients». Current Opinion in Critical Care. Elsevier. 12 (3): 189–92. doi:10.1097/01.ccx.0000224862.48087.66. PMID 16672777. S2CID 39042703.
- ^ Hazim J, HJ; Winnerkvist, A; Miller Cc, 3rd; Iliopoulos, DC; Reardon, MJ; Espada, R; Baldwin, JC (1998). «Effect of extended cross-clamp time during thoracoabdominal aortic aneurysm repair». The Annals of Thoracic Surgery. The Society of Thoracic Surgeons. 66 (4): 1204–08. doi:10.1016/S0003-4975(98)00781-4. PMID 9800807. Archived from the original on 2013-01-12. Retrieved 2007-01-09.
- ^ Replantation at eMedicine
- ^ Safar P, P (1986). «Cerebral resuscitation after cardiac arrest: a review». Circulation. Lippincott Williams & Wilkins. 74 (6 Pt 2): IV138–53. PMID 3536160.
- ^ Safar P, P (1988). «Resuscitation from clinical death: pathophysiologic limits and therapeutic potentials». Critical Care Medicine. Lippincott Williams & Wilkins. 16 (10): 923–41. doi:10.1097/00003246-198810000-00003. PMID 3048894. S2CID 25384932.
- ^ Kirino T, T (2000). «Delayed neuronal death». Neuropathology. 20: S95–97. doi:10.1046/j.1440-1789.2000.00306.x. PMID 11037198. S2CID 651613.
- ^ Popovic R, R; Liniger, R; Bickler, PE (2000). «Anesthetics and mild hypothermia similarly prevent hippocampal neuron death in an in vitro model of cerebral ischemia». Anesthesiology. Lippincott Williams & Wilkins. 92 (5): 1343–49. doi:10.1097/00000542-200005000-00024. PMID 10781280. S2CID 18553131.
- ^ Kim SU, SU; Warren, KG; Kalia, M; et al. (1979). «Tissue culture of adult human neurons». Neuroscience Letters. Elsevier Scientific Publishers Ireland. 11 (2): 137–41. doi:10.1016/0304-3940(79)90116-2. PMID 313541. S2CID 42264136.
- ^ a b Crippen, David. «Brain Failure and Brain Death: Introduction». ACS Surgery Online, Critical Care, April 2005. Archived from the original on 11 October 2007. Retrieved 9 January 2007.
- ^ Holzer M, Behringer W, M; Behringer, W (2005). «Therapeutic hypothermia after cardiac arrest». Current Opinion in Anesthesiology. Lippincott Williams & Wilkins. 18 (2): 163–68. doi:10.1097/01.aco.0000162835.33474.a9. PMID 16534333. S2CID 6675084.
- ^ Davis, Robert (11 December 2006). «To treat cardiac arrest, doctors cool the body». USA Today. Retrieved 7 January 2007.
- ^ Leonov Y, Y; Sterz, F; Safar, P; Radovsky, A; Oku, K; Tisherman, S; Stezoski, SW; et al. (1990). «Mild cerebral hypothermia during and after cardiac arrest improves neurologic outcome in dogs». Journal of Cerebral Blood Flow and Metabolism. Nature Pub. Group. 10 (1): 57–70. doi:10.1038/jcbfm.1990.8. PMID 2298837.
- ^ Safar P, P; Xiao, F; Radovsky, A; Tanigawa, K; Ebmeyer, U; Bircher, N; Alexander, H; Stezoski, SW; et al. (1996). «Improved cerebral resuscitation from cardiac arrest in dogs with mild hypothermia plus blood flow promotion». Stroke. Lippincott Williams & Wilkins. 27 (1): 105–13. doi:10.1161/01.STR.27.1.105. PMID 8553385.
- ^ Lemler J, J; Harris, SB; Platt, C; Huffman, TM; et al. (2004). «The arrest of biological time as a bridge to engineered negligible senescence». Annals of the New York Academy of Sciences. New York Academy of Sciences. 1019 (1): 559–63. Bibcode:2004NYASA1019..559L. doi:10.1196/annals.1297.104. PMID 15247086. S2CID 27635898.
- ^ Leonov Y, Y; Sterz, F; Safar, P; Radovsky, A; et al. (1990). «Moderate hypothermia after cardiac arrest of 17 minutes in dogs. Effect on cerebral and cardiac outcome». Stroke. Lippincott Williams & Wilkins. 21 (11): 1600–06. doi:10.1161/01.STR.21.11.1600. PMID 2237954.
- ^ Hossmann KA, KA; Sato, K; et al. (1970). «Recovery of Neuronal Function after Prolonged Cerebral Ischemia». Science. American Association for the Advancement of Science. 168 (3929): 375–76. Bibcode:1970Sci…168..375H. doi:10.1126/science.168.3929.375. PMID 4908037. S2CID 39147135.
- ^ Hossmann KA, KA; Schmidt-Kastner, R; Grosse Ophoff, B; et al. (1987). «Recovery of integrative central nervous function after one hour global cerebro-circulatory arrest in normothermic cat». Journal of the Neurological Sciences. Elsevier. 77 (2–3): 305–20. doi:10.1016/0022-510X(87)90130-4. PMID 3819770. S2CID 11822788.
- ^ Walpoth BH, BH; Locher, T; Leupi, F; Schüpbach, P; Mühlemann, W; Althaus, U; et al. (1990). «Accidental deep hypothermia with cardiopulmonary arrest: extracorporeal blood rewarming in 11 patients». European Journal of Cardio-Thoracic Surgery. Elsevier Science. 4 (7): 390–93. doi:10.1016/1010-7940(90)90048-5. PMID 2397132.
- ^ «Skier revived from clinical death». BBC News. 18 January 2000. Retrieved 9 January 2007.
- ^ Haneda K, K; Thomas, R; Sands, MP; Breazeale, DG; Dillard, DH; et al. (1986). «Whole body protection during three hours of total circulatory arrest: an experimental study». Cryobiology. Academic Press. 23 (6): 483–94. doi:10.1016/0011-2240(86)90057-X. PMID 3802887.
- ^ Behringer W, Safar P, W; Safar, P; Wu, X; Kentner, R; Radovsky, A; Kochanek, PM; Dixon, CE; Tisherman, SA; et al. (2003). «Survival without brain damage after clinical death of 60–120 mins in dogs using suspended animation by profound hypothermia». Critical Care Medicine. Lippincott Williams & Wilkins. 31 (5): 1592–93. doi:10.1097/01.CCM.0000063450.73967.40. PMID 12771628. S2CID 12947736.
- ^ Chandra NC, NC; Tsitlik, JE; Halperin, HR; Guerci, AD; Weisfeldt, ML; et al. (1990). «Observations of hemodynamics during human cardiopulmonary resuscitation». Critical Care Medicine. Lippincott Williams & Wilkins. 18 (9): 929–34. doi:10.1097/00003246-199009000-00005. PMID 2394116.
- ^ Cummins RO, RO; Eisenberg, MS; Hallstrom, AP; Litwin, PE; et al. (1985). «Survival of out-of-hospital cardiac arrest with early initiation of cardiopulmonary resuscitation». The American Journal of Emergency Medicine. W B Saunders. 3 (2): 114–19. doi:10.1016/0735-6757(85)90032-4. PMID 3970766.
- ^ Lewinter JR, JR; Carden, DL; Nowak, RM; Enriquez, E; Martin, GB; et al. (1989). «CPR-dependent consciousness: evidence for cardiac compression causing forward flow». Annals of Emergency Medicine. Mosby. 18 (10): 1111–15. doi:10.1016/S0196-0644(89)80942-4. PMID 2802288.
- ^ Conolly, S; Arrowsmith, JE; Klein, AA (2010). «Deep hypothermic circulatory arrest». Continuing Education in Anaesthesia, Critical Care & Pain. 10 (5): 138–42. doi:10.1093/bjaceaccp/mkq024.
- ^ Greenberg, Mark S (15 February 2010). Handbook of Neurosurgery. Thieme. p. 1063. ISBN 978-1-60406-326-4. Retrieved 18 November 2012.
- ^ Bellamy, R; Safar, P; Tisherman, S. A.; Basford, R; Bruttig, S. P.; Capone, A; Dubick, M. A.; Ernster, L; Hattler Jr, B. G.; Hochachka, P; Klain, M; Kochanek, P. M.; Kofke, W. A.; Lancaster, J. R.; McGowan Jr, F. X.; Oeltgen, P. R.; Severinghaus, J. W.; Taylor, M. J.; Zar, H (1996). «Suspended animation for delayed resuscitation». Critical Care Medicine. 24 (2 Suppl): S24–47. doi:10.1097/00003246-199602000-00046. PMID 8608704.
- ^ Appel, JM. Defining Death: When Physicians and Families Differ» Journal of Medical Ethics Fall 2005
- ^
«Brain-dead NYC boy at center of care controversy dies – USAToday.com». usatoday.com. 16 November 2008. Retrieved November 17, 2008. - ^ «Texas judge: Remove brain-dead woman from ventilator, other machines». CNN. January 24, 2014.

