Быстрая и надежная диагностика злокачественных новообразований — одна из основных задач современной онкологии. На поздней стадии многие опухоли выявляются достаточно просто, но прогноз в этом случае чаще всего оказывается неблагоприятным. Основные трудности для диагностики представляют именно ранние или редкие формы онкологических заболеваний, при которых симптомы еще отсутствуют, а опухоль при этом активно растет и метастазирует.
Вне зависимости от того, на какой стадии заболевания врачам удалось установить диагноз, известие о наличии онкологического заболевания, как правило, оказывается шоком для самого пациента и его близких.
Чтобы сократить время, необходимое для назначения оптимального лечения (а значит, в конечном счете, улучшить прогноз), следует убедиться в том, что лечащий врач достаточно компетентен и способен в сжатые сроки определить необходимый объем диагностических исследований.
Насторожиться следует в случаях, когда врач не может однозначно и просто описать имеющуюся проблему и предлагает, например, провести хирургическую операцию для диагностики или, напротив, предлагает лечение без обследования, не объясняя, какими средствами и с какой целью будет проводиться терапия.
В этих случаях рекомендуется обратиться к другому онкологу для уточнения диагноза и получения так называемого «второго мнения». В распоряжении врачей, работающих в современных клиниках, сегодня имеется широкий арсенал средств для диагностики и лечения онкологических заболеваний, важно лишь правильно выбрать место лечения и доктора, который обладает достаточной квалификацией для того, чтобы разобраться в проблемах конкретного пациента.
Также следует отметить, что лечение в специализированных медицинских центрах, работающих по самым современным протоколам, может оказаться более эффективным, нежели терапия по месту жительства, поскольку выбор препаратов для химиотерапии (равно как и других методов лечения) в таких клиниках, как правило, существенно шире.
Подозрение на рак — обследование
Для обследования пациента с подозрением на онкологическое заболевание или больного, диагноз которого уже установлен, но вызывает сомнения, могут применяться различные методы лабораторной и инструментальной диагностики.
Лабораторные общеклинические анализы показывают в основном неспецифические изменения. Особенно важны в онкологической практике показатели периферической крови и костного мозга, а именно — эритропоэз и изменения лейкоцитарной формулы. До 70–80% случаев рака сопровождаются гипохромной анемией с изменением формы и размеров эритроцитов. Количество лейкоцитов и степень их зрелости при разных заболеваниях значительно варьируют — от лейкопении до лейкоцитоза.
Рентгенодиагностика занимает одно из ведущих мест в онкологии, ее методы постоянно совершенствуются. Компьютерная, магнитно-резонансная томография и исследования с контрастом позволяют обнаружить опухоль и метастазы даже при небольших размерах.
Благодаря эндоскопическим методам можно провести детальный осмотр новообразования в полостях и полых органах, а также взять кусочек ткани на биопсию.
УЗИ чаще всего применяют в диагностике опухолей щитовидной и молочной желез, малого таза, брюшной полости и забрюшинного пространства, мягких тканей, лимфатических узлов. Это доступный и простой метод, чувствительность которого может достигать 90%. Под контролем УЗИ проводят аспирационную биопсию опухолей.
Гистологическое и цитологическое исследования позволяют установить морфологический диагноз, степень злокачественности процесса и выбрать подходящую тактику ведения пациентов. Без них в онкологии невозможно установить окончательный диагноз. Для обнаружения атипичных клеток на гистологический анализ берут кусочек ткани, полученный при биопсии или в ходе операции. Для цитологического исследования используется клеточный материал. На цитологии под микроскопом с высокой разрешающей способностью исследуют материал, полученный путем аспирации или отслаивания (эксфолиации) клеток. Его специально концентрируют, чтобы увеличить количество клеток в объеме материала. Его фиксируют, окрашивают и изучают под микроскопом на предмет атипичных клеток. Это позволяет провести дифференциальную диагностику между злокачественными и доброкачественными опухолями.
Уточняющие методы обследования
Существует ряд обследований, которые помогают уточнить онкологический диагноз в сомнительных случаях.
Иммунодиагностика позволяет обнаружить антигены опухолевых клеток, которые отличаются от нормальных клеточных антигенов. Кровь и моча пациента содержат опухолевые маркеры, их выявляют при помощи реагентов, содержащих специальные антитела, при реакции ИФА. Наибольшую практическую ценность имеют такие антигены, как α-фетопротеин, PSA, СА-125, раково-эмбриональный антиген, хорионический гонадотропин, трофобластический В-глобулин.
Уточняющие онкологический диагноз обследования чаще всего сложные и дорогостоящие, поэтому не применяются массово в качестве скрининга. Но они обладают высокой точностью и в спорных ситуациях помогают врачу поставить верный диагноз. Уточняющая диагностика необходима не для удовлетворения академического интереса лечебного учреждения или врача, она призвана разрешить серьёзные сомнения в диагнозе, которые не отмели традиционные и не столь дорогие исследования. Возможно, с её помощью удастся разрешить вопрос «рак или не рак» или подобрать лучшее – оптимальное лечение опухоли. В любом случае эти исследования – крайняя необходимость, без которой невозможно решить важнейший для жизни вопрос, и тогда цена процедуры – вопрос совсем не главный.
Важен комплексный подход к диагностике, когда на начальном этапе выполняется стандартное и утверждённое клиническими рекомендациями обследование, а далее, по мере необходимости – крайней диагностической необходимости, поэтапно проводятся дополнительные исследования. Не все сразу, а только после тщательного анализа информативности предыдущего этапа. Перед каждым обследованием врач должен рассказать, на какие важные для пациента вопросы он надеется получить ответ, какие варианты ответов возможны, какие трактовки результатов удовлетворят его и помогут пациенту скорее начать лечение.
Можно назначать всё известное науке, используя всю установленную в медицинском центре аппаратуру, но также можно делать только необходимое, в оптимальном объёме и в разумные сроки. Стоимость процедур очень важна, но не важнее жизни. Наша клиника может предложить оптимальный подход во всём – и в диагностике, и в лечении, тем более что у нас есть всё, что позволит сделать это быстро и очень качественно.
Эрозия, ВПЧ и рак шейки матки: от мифов и слухов до правдивой информации
Часть 1. О цитологических мазках
Среди женского населения постсоветских стран за последние несколько лет распространяется истерия по поводу очередной новой, доселе неизвестной нашим женщинам инфекции, связанной с половыми органами человека. Слухи и мифы о вирусе папилломы человека (ВПЧ) достигли колоссальных масштабов. Информация об этой инфекции, которая предоставляется на многих веб-сайтах и форумах, настолько неточная, настолько ложная, что не удивительно, что наши женщины, особенно молодые, чуть с ума не сходят, когда у них находят вирус папилломы человека и пугают развитием рака. И тогда что только не используют для избавления несчастной «больной» от этой страшной инфекции! А о вакцине, которая начала применяться во многих странах для профилактики ВПЧ-инфекции и рака шейки матки, вообще столько нелепой и просто тупой информации, столько глупых, бессмысленных дебатов, что доходит до позора даже «продвинутых ученых» на фоне мировой общественности. Поэтому пора расставить многие точки над «і» в отношении этой инфекции. Итак, чем чаще всего пугают современных женщин постсоветских государств врачи? Эрозиями, которые чуть ли не рак уже, поэтому нужно срочно лечить хирургически – прижигать, замораживать, вообще играться модными и дорогостоящими процедурами. Жаль, что наши врачи, а тем более женщины, не знают, что понятие «эрозия шейки матки» не является диагнозом, то есть такое понятие в современной гинекологии не используется уже 30-35 лет минимум.
Для многих читателей эта большая статья может показаться сложной, так как она содержит большое количество научной и медицинской терминологии. Однако, если вы решили пропустить эти статьи и почитать их в другое время (или вообще не читать), мы снова пройдемся по важным фактам об «эрозии» и всем, что с ней связано.
Истинная эрозия – это редкое явление и не требует лечения в 99% случаев. У большинства молодых женщин имеется нормальное физиологическое состояние шейки матки (ШМ) – эктопия, которая не требует никакого лечения. Также, причиной покраснения шейки матки, что врач называет весьма туманным, расплывчатым понятием «эрозии», может быть воспалительный процесс, который тоже необходимо диагностировать правильно – знать конкретно возбудителя. Чаще всего «находят» тех возбудителей, которые не имеют никакого отношения к воспалению ШМ. Так как ни знаний по гинекологии, ни логики на фоне возникшего страха (ужаса!) нет у большинства женщин, начинаются длительные хождения по врачам с длительными бессмысленными схемами диагностики и лечения, не имеющими никакого отношения к истинному состоянию дел.
Поэтому важно, чтобы вы запомнили правдивое утверждение: понятие эрозии в современной гинекологии не используется, поэтому если ставят диагноз «эрозии» нужно не в панику впадать и поспешно прижигать или морозить, а спрашивать у врача: что конкретно он подразумевает под понятием «эрозии». Конкретно! Увы, многие врачи объяснить толком не смогут, потому что учились по старым учебникам советской эпохи, где процесс возникновения эрозии описан неправильно (с точки зрения современной медицины), а жирным шрифтом выделено, что это якобы предраковое состояние и ведет к раку. Это ложь! Конечно, на фоне тотального, массового психоза продолжительностью в 30 лет по вопросам эрозии шейки матки принять новую, свежую информацию, а самое главное, противоположную тому, чем переполнены все имеющиеся источники информации на тему женского здоровья, не просто. Потому что, все так говорят. Даже «заслуженные» профессора и академики. Женщины, просыпайтесь! Хватит быть спящими красавицами. Мир ведь ушел в сторону прогресса уже довольно далеко, поэтому просыпайтесь.
Итак, «эрозии» не являются предраковым состоянием и в рак не переходят. А что переходит? Логически — предраковое состояние шейки матки. Что же в современной гинекологии подразумевают под предраковыми состояниями? Об этом мы поговорим дальше. Начнем с важной статистики по всему миру. Каждый год в мире диагностируется около 500 000 новых случаев рака шейки матки, и 240 000 женщин умирает из-за этой болезни. Данные эти приблизительные, потому что ВОЗ имеет весьма старые отчеты, за 2007 год. За последние 30 лет в развитых странах количество новых случаев рака шейки матки понизилось почти наполовину, в некоторых – на 70-90%, как и уровень смерти от рака шейки матки. Это значит, что понизилась частота возникновения рака шейки матки благодаря какой-то чудной профилактике? Нет, просто в странах Европы и Северной Америке вот уже 50 лет пользуются мазком на цитологию, который называют чаще тестом Папаниколау или PapSmear. Этот скрининговый тест позволяет определить состояние покровного эпителия шейки матки,.. если он взят правильно.
Таким образом, введение мазка на цитологию в гинекологическую практику многих стран мира позволило выявить большое количество случаев рака шейки матки, особенно на начальных его стадиях. Чем больше врачи пользовались этим тестом, тем больше случаев рака выявляли, поэтому закономерно, что в статистических отчетах появилась волна «подъема роста случаев рака шейки матки», что вызвало панику как среди женщин, так и среди врачей. Сейчас эта волна пришла к весьма низкому уровню – более-менее стабильному, но только в тех странах, где этот тест используется уже несколько десятилетий и количество женщин, не прошедших тестирование, незначительное. В развивающихся странах, наоборот, мазок на цитологию только начали вводить, а поэтому наблюдается рост заболеваемости раком шейки матки.
Если я упомянула мазки на цитологию, возникает вопрос: как должны браться эти мазки, чтобы результаты были достоверными? Во-первых, никто в медицинских институтах не учит будущих врачей, как правильно брать любые мазки, а не только на цитологическое исследование. Во-вторых, мало кто из врачей знает, как правильно интерпретировать полученные результаты. Такое негативное явление в современном образовании наблюдается во многих странах. Мазки на цитологию должны отражать клеточное состояние слизистой шейки матки и канала шейки матки – ничего более, хотя могут быть вспомогательным фактором в постановке других диагнозов (трихомониаз, например), если их «чтение» проводится толковым, опытным врачом-лаборантом. Другими словами, вы должны понять, что все результаты соприкасаются с субъективизмом медперсонала, то есть человеческим фактором: насколько правильно взяты мазки, насколько правильно обработаны, насколько правильно просмотрены. И здесь важно также понимать, что люди нередко невнимательны, устают, бывают равнодушными к работе, просто халтурят, подтасовывают результаты под вознаграждающую сторону и т.д. Человеческий фактор медицинских кадров – до сих пор враг номер один в медицине. И его не улучшить никакими приказами и директивами – восприятие обязанностей по выполнению работы полностью зависит от ответственности каждого человека – его совести. В современной гинекологии для взятия мазков на цитологию существуют специальные инструменты, обычно одноразовые. Они имеют свои плюсы и минусы, хотя значительно упрощают работу врача или медсестры. Когда-то забор материала проводился шпателями или пинцетами (ветви пинцета разделяли пополам), сейчас большой популярностью пользуется цитобраш (цитощеточка) и шпатель с удлиненным концом. Во многих постсоветских медицинских учреждениях забор материала на цитологическое исследование проводят старым методами. Практически, во многих странах требуется специальная дополнительная подготовка (обучение) медицинского персонала для проведения цитологического исследования (забора мазков). Для начала необходимо ватным тампоном осторожно удалить выделения с поверхности шейки матки, если таковы есть. После этого осторожно, не грубо делают забор материала со всей поверхности шейки матки одним движением руки, то есть не касаются шейки матки несколько раз, не дергают, словно чистят зубы зубной щеткой. Если необходимо перенести материал на стекло, делают это тоже очень осторожно, но быстро, одним движением по кругу, понимая, что грубое нанесение мазка приведет к повреждению клеток и тогда «читать» такие мазки будет трудно. Для забора клеток с канала шейки матки инструмент (но уже другой, если не пользуются специальными современными инструментами для проведения этого теста) осторожно – повторю еще раз — очень осторожно вводят в канал шейки матки, но не глубоко. Грубое введение приведет к повреждению сосудов и кровотечению (а кровь в материале уже исказит любые мазки), боли, повреждению слизистой. Крови после взятия таких мазков быть не должно, если забор материала был произведен правильно. Когда женщины жалуются, что они кровили почти сутки или больше, или у них были выраженные болевые ощущения после взятия мазка, это означает, что исследование проводили не по правилам, грубо, поэтому результаты могут быть далеко не достоверными. Использование цитощеточки позволяет проводить забор материала без боли. Только у женщин, у которых есть сужение канала шейки матки (стеноз) по каким-то причинам (после хирургического лечения, у старших женщин) забор материала для исследования может быть затруднено и сопровождаться болью. Если материал с канала шейки матки необходимо перевести на стекло, опять же, важно не размазывать его туда-сюда, а провести инструментом (шпателем или пинцетом) сверху вниз один раз, поворачивая его по часовой стрелке. Получится широкая полоска материала. Таким образом, на одном стекле в виде круга будет материал с поверхности шейки матки, а рядом в виде прямоугольника или полоски – с канала шейки матки. Когда материал высохнет, на стекле он едва заметен – ведь важно посылать на исследование не выделения, а тканевой материал. Когда в цитологический мазок попадают влагалищные выделения, просмотреть клеточный состав материала будет очень трудно и даже невозможно. Такое размещение материала для врача-лаборанта необходимо для того, чтобы ему было легче определить, где шеечная часть, а где клетки из канала шейки матки, потому что от этого будет зависеть насколько точные будут результаты.
И каковы же должны быть результаты? Чаще всего результаты неинформативны и их можно выбрасывать в мусорное ведро. Почему? Потому что описаны очень скудно и не по правилам современной гинекологии/цитологии. Поверхность влагалищной части шейки матки выстлана многослойным плоским эпителием, значит в результатах должны быть клетки плоского эпителия, что обычно видят и описывают. А вот канал шейки матки выстлан однослойным цилиндрическим эпителием. Задумайтесь внимательно – всего один слой клеток. Именно поэтому мазки нужно брать очень осторожно, почти нежно, потому что повредить этот слой можно легко. А это прямая дорога к инфицированию. Это становится открытой раной. В канал шейки матки желательно «внедряться» как можно реже – только по строгим показаниям. Поэтому шокируют чистки канала шейки матки, так называемые соскобы, которые проводят всем направо-налево, особенно молодым женщинам, потому что у них якобы полип шейки матки или еще что-то непонятное врачу… Такое грубое вмешательство может привести к сужению канала шейки матки (стенозу) за счет спаек, которые могут возникнуть после грубого вмешательства или соскоба, нарушению выработки шеечной слизи (что может стать причиной бесплодия) и другим негативным последствиям. Задумайтесь над этим!
Зная, что в канале шейки матки совершенно другой вид эпителия, вы, конечно, понимаете, что и во второй части результатов мазка должно быть указано, что имеются клетки цилиндрического (кубического, железистого, гранулярного – менее распространенные названия) эпителия. А что чаще всего мы имеем в результатах? Все те же клетки плоского эпителия. Логически возникает вопрос: а что они там делают, если их там в норме нет (единичные клетки плоского эпителия – я еще соглашусь, попали при взятии анализа)? Значит ли это, что у женщины есть какая-то патология? Ничего подобного. Это значит, что мазок не качественный: его взяли неправильно, или же в лаборатории его никто не смотрел или лаборант, смотревший его, не компетентен в вопросах цитологии. Чаще всего проблема не во врачах-лаборантах (хотя как часто врачи лабораторий звонят врачам-гинекологам и просят их не присылать «халтурные» мазки, а научиться делать забор материала правильно?), а в некачественности взятого материала.
Довольно часто современные врачи не берут клеточный материал с канала шейки матки, так как чаще всего такие мазки рассчитаны на скрининг плоскоклеточного рака. Если берут, то только со входа в канал шейки матки, где размещена зона трансформации. Но об этом мы поговорим чуть позже.
Современная цитологическая классификация результатов мазков требует конкретной интерпретации. Специфическую медицинскую терминологию для цитологических мазков разработали ученые Папаниколау и Траут в 1954 году. Классификация цитологического исследования шеечных мазков по Папаниколау включает пять классов и она почти не изменилась:
• Норма
• Атипичные клетки плоского эпителия неясного значения (ASC-US)
• Низкая степень плоскоклеточного интраэпителиального поражения (LSIL)
• Высокая степень плоскоклеточного интраэпителиального поражения (HSIL)
• Рак
В советских республиках, как и постсоветских странах, такая классификация не использовалась правильно или полноценно, поэтому в описаниях результатов могло быть написано или норма, или весьма скупо «клетки плоского эпителия», реже «атипичные клетки», еще реже «дисплазия» или «подозрение на рак».
Мне повезло в том отношении, что на заре моей практики заведующей онкологической цитологической лабораторией была женщина-врач высокого профессионального уровня, которая требовала от своих подчиненных добросовестного выполнения обязанностей. Она также звонила многим гинекологам, приходила к ним на прием и объясняла детально, что важно для получения качественного цитологического мазка, как проводить забор материала правильно и т.п. Таких прекрасных специалистов, мастеров своего дела, было не так много в те времена (90-е годы), а еще меньше их теперь. Но правила забора цитологических мазков почти не изменилась, хотя появились новые инструменты и модернизировались технологии.
В 1978 году была принята новая терминология в классификации патологии эпителия шейки матки и влагалища. Термин «дисплазия» был заменен термином «неоплазия»,цервикальную интраэпителиальную неоплазию 1, 2 и 3-й степени (CIN 1, 2, 3) не считали злокачественными процессами шейки матки. Таким образом, от понятия «дисплазии» отказались еще 30 лет тому, однако я буду использовать этот термин по ходу статьи, потому что наши женщины и наши врачи все еще пользуются словом «дисплазия» повсеместно.
В 1988 г. была создана американская системная классификация — Bethesdasystem, которой с 1991 года пользуются врачи большинства стран мира. Эта система имеет 6 основных классов (и несколько подклассов), в также включает классификацию Папаниколау, и используется для интерпретации результатов цитологии и биопсии, когда проводится забор кусочков тканей:
• Норма
• Цервикальная интраэпителиальная неоплазия 1 степени (раньше ее называли легкой или слабой дисплазией) – CIN1
• Цервикальная интраэпителиальная неоплазия 2 степени (раньше называли умеренной или средней дисплазией) – CIN2
• Цервикальная интраэпителиальная неоплазия 3 степени (раньше называли тяжелой или выраженной дисплазией) – CIN3
• Карцинома на месте (Carcinomainsitu)
• Инвазивный рак шейки матки
В 2001 году классификация была пересмотрена и дополнена, и сейчас ею руководствуются медицинские учреждения и лаборатории многих стран мира.
Термины «дисплазия» и «неоплазия» используются среди врачей все реже и реже. Современное определение состояния дисплазии называется «интраэпителиальным поражением», «интраэпителиальным образованием», «интраэпителиальной опухолью».Это лабораторный диагноз, основанный на результате цитологического мазка и/или гистологического исследования.
Из двух приведенных классификаций цитологических мазков и биопсии, к предраковым состояниям относят — Высокую степень плоскоклеточного интраэпителиального поражения (HSIL), что есть Цервикальная интраэпителиальная неоплазия 3 степени (раньше называли тяжелой дисплазией) – CIN3. Все другие заболевания и состояния шейки матки не относятся к предраковым состояниям.
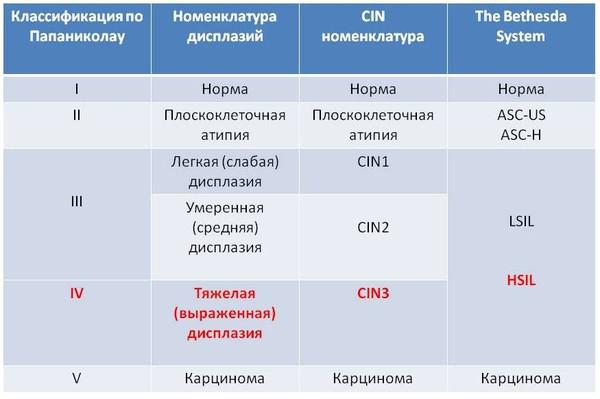
Приведенная ниже таблица отображает взаимосвязь между старой и современной классификацией цитологических исследований.
Красным шрифтом выделено предраковое состояние шейки матки. По старой классификации легкая и умеренная дисплазии относят к третьему классу и не относят к предраку. В новой классификации к предраку относят только итраэпителиальное поражение высокой степени, что некоторыми врачами может интерпретироваться как умеренная дисплазия, а другими как тяжелая. Различие можно определить только на тканево-клеточном уровне по степени (глубине) поражения эпителия. Если у вас обнаружена легкая дисплазия и врач запугивает вас, что это предрак и необходимо срочно лечить, это проявление отсталости от современной гинекологии и онкологии. Насколько чувствительны цитологические мазки в отношении выявления предраковых и раковых состояний шейки матки? Во многих публикациях вы найдете цифру, характеризующую чувствительность теста, – 98%, особенно в выявлении тяжелой дисплазии и рака. Однако, такой процент является идеальным или желаемым, и может быть достигнут только при проведении высококачественного тестирования с соблюдением всех правил забора цитологических мазков. Как показывают исследования, уровень ложно-отрицательных результатов чрезвычайно высокий и может доходить до 50% (даже в тех странах, где цитологическое исследование используют уже несколько декад).
Почему результаты могут быть ложными в таком большом количестве? Когда получают ложно-положительные результаты, то есть ставят худший диагноз, это чревато лишним вмешательством, как диагностическим, так и лечебным. Но когда уровень ложно-отрицательных результатов высокий, это может привести к тому, то рак ШМ будет выявлен не вовремя. А кто хочет оказаться в роли жертвы ошибочных результатов? Никто.
На качество мазков влияют очень многие факторы. Наличие выделений, крови, слизи, любрикантов кардинально меняет состояние взятого материала и может привести к неточным результатам. Также, существует фактор высушивания: на воздухе взятый материал, если его не перенести на стекло или в специальную среду быстро, тоже может менять свои качества, что приведет к ошибкам в интерпретации мазков. Поэтому очень важно строго соблюдать правила забора мазков на цитологическое исследование.
Как показывают данные ряда исследований, у 30% новых случаев рака шейки матки последние цитологические мазки были в норме. К сожаленью, у 55% женщин рак шейки матки выявляется уже в стадиях выраженного развития (инвазии) и распространения (3 и 4 стадии). Практическая чувствительность цитологического исследования составляет всего лишь 50% (хотя во многих источниках даже с учетом ложных результатов говорят о чувствительности в 65-90%).
Не так давно в гинекологии начали использовать жидкостное цитологическое исследование, или жидкостную цитологию (ThinPrep), и этот метод начал пользоваться большой популярностью. Клеточный материал переносится в специальный раствор, который механически разделяет клетки эпителия от загрязнения кровью и выделениями, слизи, мертвых клеток. Такие мазки просматривать намного легче, так как нет скопления клеток, а кроме того, оставшийся материал можно использовать для тестирования на инфекцию ВПЧ. Для жидкостной цитологии уровень ложно-отрицательных результатов составляет от 15 до 35%.
Как часто необходимо проводить забор мазков на цитологию? Очень часто нашим женщинам приходится слышать, что они должны посещать для этой цели гинеколога каждые полгода. Современные рекомендации кардинально отличаются от старых. Скрининг на наличие рака шейки матки по новым рекомендациям должен начинаться не с началом половой жизни, а в 21 год, независимо от того, когда начата половая жизнь. Это рациональный подход основан на многочисленных данных науки, клинических исследований, статистики заболеваемости и практической пользе теста. Во-первых, рак шейки матки у женщин и девушек до 19 лет – чрезвычайно редкое явление, встречается с частотой один-два случая на 1 миллион женщин. Во-вторых, даже при инфицировании ВПЧ очищение организма от этого вируса происходит в течение 1-2 лет почти у всех молодых женщин без всяких негативных последствий для организма, несмотря на то, что 70-80% молодых женщин заражаются этим вирусом с началом половой жизни. Об этой инфекции мы поговорим позже. Но в цитологических мазках молодых женщин могут быть временные изменения, вызванные вирусной инфекцией, в том числе в виде дисплазий, что в свою очередь может привести к лишнему ажиотажу и ложным действиям в виде слишком объемных обследований и поспешного лечения. Представьте себе состояние молоденькой девушки, которая только начала половую жизнь, а ей вдруг врач говорит, что у нее в мазке обнаружены изменения, ВПЧ-инфекция и ей гарантирован рак шейки матки, если она не будет срочно лечиться. Знакомая ситуация?
Женщины моложе 30 лет должны проходить цитологическое исследование один раз в три года, если результат тестирования на ВПЧ инфекцию отрицательный. Такая частота забора мазков тоже имеет рациональное объяснение. Возраст в 21-30 лет является самым спокойным в отношении развития рака шейки матки, поэтому не должен осложняться дополнительными скринингами. Большая частота тестирования не повышает уровень выявления предраковых и раковых состояний шейки матки у этой возрастной категории женщин. Исследования показали, рак шейки матки диагностируется у женщин 30-64 лет при исследовании каждые три года тоже не часто – 3-4 случая на 100 000 женщин. Современные рекомендации гласят, что женщины этой возрастной группы могут проходить цитологическое исследование один раз в три года при наличии отрицательного скрининга на ВПЧ инфекцию, а также если предыдущий цитологический мазок был в норме. Риск развития умеренной и тяжелой дисплазии у женщин с негативными результатами для цитологического исследования и определения ВПЧ-инфекции чрезвычайно низкий и не повышается в течение последующих 4-6 лет. Поэтому скрининг должен проводиться один раз в три года. По достижению 65-70 лет и наличии 3 нормальных цитологических мазков в течение предыдущих 10 лет женщина может прекратить тестирование на рак шейки матки. Однако, если женщина ведет активную половую жизнь в этом возрасте и имеет несколько половых партнеров, она должна продолжать проходить цитологическое обследование. Более подробно рекомендации будут представлены в последней части этой объемной статьи.
Перед тем, как мы обсудим детально вопрос о вирусе папилломе человека, важно вспомнить о кольпоскопии, которая очень популярна в России, на Украине и в ряде других стран мира, в основном бывших советских республиках. В других странах кольпоскопия используется редко, в силу своей дороговизны – всего лишь как дополнительный метод диагностики предракового состояния и рака шейки матки. Проведение кольпоскопии требует специальной подготовки врача, наличие дорогостоящей аппаратуры. Она может помочь в прицельной биопсии (заборе участков ткани для гистологического исследования), при наличии спорных результатов цитологии, для контроля процесса заживления ШМ, в ряде других случаев, но не является информативной, если ею злоупотребляют. Она не должна превращаться в коммерческий метод диагностики и проводиться всем подряд женщинам. Поэтому в большинстве стран мира для постановки диагноза предракового состояния и рака шейки матки используют цитологическое исследование, с или без тестирования на ВПЧ, и гистологическое исследование, которое можно провести с использованием кольпоскопии или без нее.
Врач гинеколог-онколог. Руководитель сети Университетских клиник. Эксперт по патологиям вульвы и шейки матки, ведущий консультирующий врач в Центре патологии шейки матки в Санкт-Петербурге. Стаж 20+ лет. Принимает в Университетской клинике. Стоимость приема 3000 руб.
При плохой интерпретации цитологии шейки матки необходимо дальнейшее обследование.
Женщине проводится УЗИ малого таза, позволяющее выяснить распространенность опухоли, которая могла поразить и другие тазовые органы. При обнаружении обширного опухолевого образования обследуется брюшная полость для исключения метастаз.
Врач гинеколог-онколог. Руководитель сети Университетских клиник. Эксперт по патологиям вульвы и шейки матки, ведущий консультирующий врач в Центре патологии шейки матки в Санкт-Петербурге. Стаж 20+ лет. Принимает в Университетской клинике. Стоимость приема 3000 руб.
При плохой интерпретации цитологии шейки матки необходимо дальнейшее обследование.
Женщине проводится УЗИ малого таза, позволяющее выяснить распространенность опухоли, которая могла поразить и другие тазовые органы. При обнаружении обширного опухолевого образования обследуется брюшная полость для исключения метастаз.
Выясняется стадия онкологического процесса. От стадии развития рака зависит метод лечения. При этом учитываются агрессивность опухоли, наличие метастаз и общее состояние больной.
Что делать, при выявлении разных стадий рака
| Стадия рака | Действия |
| Карцинома in situ | На этом этапе новообразование не выходит за пределы эпителия, покрывающего шейку и цервикальный канал. Проводится конизация – конусообразное иссечение части шейки матки и цервикального канала с помощью радионожа или хирургического инструмента. Полученный конус отправляют в лабораторию на исследование. Если на его краях не обнаружены раковые клетки, значит, опухоль удалена полностью и больше развиваться не будет |
| Первая стадия (I) | На этой стадии раковые клетки могут обнаруживаться только при исследовании удалённых тканей. В более запущенных случаях при гинекологическом осмотре видна опухоль, не выходящая за пределы шейки. В зависимости от распространенности процесса, агрессивности новообразования и других факторов проводится широкая конизация (иссечение) большого объёма тканей шейки или удаляется вся матка |
| Вторая стадия (II) | Опухоль не выходит за пределы матки. Женщине удаляют матку вместе с придатками и лимфатическими узлами. Назначается химио- и лучевая терапия |
| Третья стадия (III) | Опухоль достигает костей таза. Иногда она может перекрывать мочеточник, вызывая застой мочи в мочевыделительной системе и поражение почек. Женщине удаляют матку вместе с придатками яичниками и лимфатическими узлами. Назначаются химиотерапия и лучевое лечение |
| Четвертая стадия (IV) | Запущенный рак, при котором опухоль переходит с матки на соседние органы и лимфатические узлы. Могут обнаруживаться метастазы в отдаленных органах. Лечение зависит от степени развития злокачественного процесса.
По возможности проводится удаление опухоли с последующей химио- и лучевой терапией. При обнаружении неоперабельного новообразования женщину лечат с помощью химиопрепаратов и облучения. Назначаются болеутоляющие препараты и другая симптоматическая терапия |
После лечения больная в течение 5 лет наблюдается у врача гинеколога-онколога. Пятилетняя выживаемость считается хорошим прогнозом и говорит о том, что болезнь отступила. Достичь такого результата легче всего на ранних стадиях. В остальных случаях исход напрямую зависит от распространенности онкологического процесса
Именно поэтому такое внимание уделяется проведению цитологии шейки матки, которая позволяет выявлять болезнь на ранних стадиях и когда её можно полностью вылечить. Специалисты Университетской клиники проведут этот безболезненный и безопасный анализ, обезопасив женщину от запущенного рака и других поздно диагностированных заболеваний.
Мазок, взятый в Университетской клинике, проанализируют опытные цитологи, которые дадут правильное заключение даже при необычных формах и редких новообразованиях.
С результатами диагностики нужно обратиться к нашему гинекологу-онкологу, который проведет его интерпретацию, назначит необходимое лечение или направит женщину к другому специалисту.
Продолжение статьи
- Интерпретация (расшифровка) результатов цитологии
- Расшифровка цитологии: интерпретация лицевой стороны единого бланка
- Расшифровка цитологии: интерпретация данных по результатам цитологического анализа
- Расшифровка цитологии: интерпретация результатов цитологического анализа согласно их классификации по Папаниколау
- Интерпретация зарубежной терминологии, используемой для расшифровки цитологии
- Расшифровка цитологии: интерпретация протокола цитологического обследования при дисплазии шейки матки
- Расшифровка результатов цитологии при предраковых патологиях
- Расшифровка цитологии: что делать, если анализ на цитологию шейки матки выявил предрак
- Расшифровка цитологии: интерпретация протокола цитологического обследования при раке шейки матки
Ежегодно в России тысячи лабораторий выполняют миллиарды анализов. Но есть ли гарантия, что результаты ваших лабораторных исследований правдивы?
Ошибки бывают разные: от неправильно определенного уровня гемоглобина до неверной интерпретации цитологического материала. Достоянием гласности становятся только ошибки, повлекшие очень серьезные последствия. Так, например, у 33-летней женщины в результате ошибки лаборанта не было установлено наличие злокачественной опухоли на ранней стадии, хотя она сделала все рекомендованные врачом исследования. Она успокоилась, но, когда опухоль обнаружили, было уже поздно…
Большинство ошибок, к счастью, не влечет сколько-нибудь серьезных последствий. Вы можете и не догадаться об ошибке. Например, если результат анализа показывает низкий уровень гемоглобина, вы просто включаете в рацион богатые железом продукты и железосодержащие пищевые добавки, и повторный анализ показывает, что гемоглобин — в норме. Но даже если результат первого анализа был ошибочным, вы просто съели лишнего «железа».
Где подстерегают ошибки?
Лабораторное исследование состоит из трех частей: преаналитической (от подготовки пациента до момента поступления биоматериала в работу), собственно аналитической и постаналитической (от момента, когда материал покидает прибор, до выдачи результатов пациенту). И на каждом из этих этапов может случиться ошибка.
1. Ошибка может быть заложена уже вначале, при оформлении заказа на исследования. Нa этот этап приходится более половины всех ошибок. Медсестра может неправильно или неразборчиво написать фамилию пациента, перепутать направления на анализы или пробирки.
2. Ошибка может случиться непосредственно во время проведения анализа. В лабораториях, где используют устаревшие методы исследований, вероятность таких ошибок выше. Они не предполагают использования одноразовой лабораторной посуды, многие операции выполняются вручную. Но в оснащенных современными приборами лабораториях вероятность ошибки при проведении исследований практически исключена.
3. Ошибка возможна при интерпретации исследований цитологических и гистологических материалов. В этих случаях применяется исключительно экспертная опенка, то есть врач изучает материал под микроскопом. Есть вероятность, что он «не разглядит» те или иные изменения в клетках или тканях пациента или неверно истолкует их.
4. Виновниками ошибок могут стать сбои в работе приборов.
5. Существует вероятность переноса микроскопических частиц биоматериала из одной пробы в другую, хотя она и очень мала.
Как себя обезопасить?
— Проходите лабораторные исследования только в государственных медицинских учреждениях или коммерческих лабораториях, имеющих лицензию на медицинскую деятельность. Если она не вывешена в рамочке в приемном отделении, попросите показать ее. О высоком качестве работы учреждения свидетельствует и его многолетнее присутствие на рынке медицинских услуг.
— Не стесняйтесь проверять, правильно ли медсестра написала вашу фамилию, инициалы, дату рождения. Проследите, чтобы именно ваши фамилия и имя, идентификационный номер или уникальный штрих-код были нанесены на вашу пробирку.
— Если исследования проводились в рамках диспансеризации или, например, для получения медицинской справки, а результаты показали отклонения от нормы, стоит обратиться к врачу. Он оценит, насколько существенны эти отклонения, и направит на повторные исследования через семь-десять дней. Если отклонения будут зафиксированы вновь, он назначит углубленные исследования.
— Если у вас обнаружены клинические признаки того или иного заболевания, а лабораторные исследования не подтверждают это, то вы можете в индивидуальном порядке вновь провести исследование из того же материала.
— Особый случай — гистологические и цитологические исследования, требующие экспертной оценки. В одних материалы исследуют два врача, в других — один врач, но все сложные и сомнительные случаи отправляются на версификацию в медицинское учреждение, с которым у лаборатории заключен договор.
— Если обнаружен положительный результат на такие социально значимые инфекции, как ВИЧ или гепатит, лаборатория, согласно действующему законодательству, обязана провести подтверждающий тест из того же материала. Пациенту должны сообщать о результатах исследований только после того, как получен окончательно подтвержденный ответ.
Наш эксперт Елена Анатольевна Кондрашева, директор технологического департамента лаборатории INVITRO:
Больше всего ошибок случается при оформлении заказа на исследование. Автоматизация этого процесса может свести такого рода ошибки практически к нулю. На этом этапе сотрудник лаборатории формирует заказ и присваивает ему уникальный штрих-код. Все данные о клиенте тут же в его присутствии вносятся в информационную систему. Штрих-код приклеивается к пробирке и с этой пробиркой клиент идет в процедурный кабинет. В дальнейшем во все приборы пробирка попадает с этим штрих-кодом. Современное оборудование позволяет в 99% случаев использовать «первичную пробирку», т.е. биоматериал, например кровь, не переливается из одной большой пробирки, как было раньше, по нескольким маленьким. Все автоматизировано: пробирка «переезжает» в приборе от одного анализатора к другому, который считывает штрих-код. Таким образом, изначально правильно оформленные пробирки перепутать уже невозможно.
Возможна ли ошибка при цитологическом исследовании
Ирина Аляева, Женщина, 50 лет
В течение примерно месяца не проходило какое-то красноватое образование с шелушением на лице, диаметр примерно 6-7 мм. Цитологическое исследование (однократное) выявило базалиому. Возможна ли ошибка? Не следует ли повторно сдать соскоб? Врач рекомендовал сразу электрокоагуляцию, а это на лице, поэтому боязно за последствия с эстетической стороны. Какие есть еще методы лечения? Хотя в нашем городе — вряд-ли. Резать и все… Кошмар…
Здравствуйте, Ирина!
Сложно судить о вероятности ошибки не имея даже фотографии.
Да, цитологическое исследование может быть ошибочным. Однако «красноватое образование с шелушением на лице» оставляет не очень много места для сомнений. Повторный соскоб сделать можно, однако, не думаю, что это изменит ситуацию.
Кроме хирургического существуют другие методы лечения — близкофокусная рентгенотерапия, фотодинамическая терапия, мазь «Имиквимод». Все они обладают рядом ограничений и я не хотел бы в нашей ситуации пытаться назначать лечение, не видя пациента.
Попробуйте доехать до ближайшего крупного онкологического учреждения, вместе с цитологическими препаратами, которые были получены при соскобе. Думаю, что там не будет проблем с выбором метода.
Кроме того, возможно, стоит начать с уточнения всех возможных методов лечения, доступных в Вашем городе.
Если будут ещё вопросы, пожалуйста, спрашивайте.
Ирина Аляева
Здравствуйте, Дмитрий Сергеевич! Спасибо за ответ. Должна добавить, что немного некорректно сформулировала в первоначальном обращении: цитологическое исследование выявило не конкретно базалиому, а скопление клеток, характерных для нее. Так вот. С этим заключением я посетила онкодиспансер, за неимением другого специализированного мед. учреждения в нашем городе. Доктор даже не понял, с чем я к нему пришла, пока я не ткнула пальцем и не показала заключение. И сказал, что для повторного соскоба нет соответствующего материала, брать нечего, все почти прошло, только осталось розовое пятно. И рекомендовал прийти в том случае, если, опять воспалится. Онкологии на данный момент не увидел. Скажите, это не может быть герпесом? У меня на момент самой остроты воспаления на губе тоже герпес был, просто прошел гораздо быстрее. Сейчас моя проблема вот в таком состоянии. По рекомендации врача ничем не лечу, а ранее использовала мирамистин.
Здравствуйте, Ирина!
На фото явных признаков базалиомы не видно.
С другой стороны, онлайн-консультация не заменяет очный осмотр и я не могу быть уверен в этом на 100%
Мог ли это быть герпес — тоже не могу сказать, т.к. на фото признаков герпетической инфекции тоже нет.
Могу быть уверен в одном — если сейчас на этом месте нет вообще ничего — скорее всего это была не злокачественная опухоль.
Если будут ещё вопросы, пожалуйста, спрашивайте.
Консультация врача онколога на тему «Возможна ли ошибка при цитологическом исследовании» дается исключительно в справочных целях. По итогам полученной консультации, пожалуйста, обратитесь к врачу, в том числе для выявления возможных противопоказаний.
Ответ опубликован 22 апреля 2016