Кафедра болезней уха, горла и носа Ростовского государственного медицинского университета Минздравсоцразвития России, Ростов-на-Дону
Пужаев С.И.
ГБОУ ВПО «Ростовский государственный медицинский университет» Минздрава России, Нахичеванский переулок, 29, Ростов-на-Дону, Российская Федерация, 344000
Ошибки при визуальной оценке рентгенограмм у больных параназальными синуситами
Авторы:
Волков А.Г., Пужаев С.И.
Как цитировать:
Волков А.Г., Пужаев С.И. Ошибки при визуальной оценке рентгенограмм у больных параназальными синуситами. Российская ринология.
2015;23(1):16‑19.
Volkov AG, Puzhaev SI. Errors in the visual assessment of radiographs in patients with paranasal sinusitis. Russian Rhinology. 2015;23(1):16‑19. (In Russ.)
https://doi.org/10.17116/rosrino201523116-19

Число больных с воспалительными заболеваниями околоносовых пазух (ОНП) в нашей стране (в частности, на Северном Кавказе) сохраняется на достаточно высоком уровне [1—3], несмотря на ежегодную разработку и внедрение эффективных инновационных методов диагностики и лечения заболеваний, а также на появление на рынке новых антимикробных препаратов [4].
Особое место в диагностике патологии ОНП занимает раннее выявление той или иной формы синусита с целью своевременного лечения и предотвращения возможных риногенных осложнений. Интерпретация результатов рентгенологического исследования зависит от качества снимков и квалификации врача-рентгенолога [5, 6] и оториноларинголога.
Оценке данных рентгенологического исследования до настоящего времени сопутствует значительная доля субъективизма, в связи с чем актуальна разработка новых методов диагностики, позволяющих объективно оценить форму и тяжесть заболевания. Постановка правильного диагноза зависит от точности определения формы синусита и специфики воспалительного процесса в пазухах. Качественный рентгено-томографический анализ нередко чреват ошибками при принятии решений, так как связан с психофизиологическим состоянием исследователя, особенностями зрительного анализатора, условиями съемки и просмотра изображения, качеством носителя [7].
В диагностике параназальных синуситов (ПНС) важным является исследование прозрачных объектов с помощью разных современных аппаратных устройств.
Важное преимущество рентгенографии — высокое пространственное разрешение. Однако указать морфологию затемняющего субстрата — трудная задача, что чаще связано с плохим качеством снимка, вариантом анатомического строения ОНП и нестандартными условиями рентгенографии. Ограничениями рентгенографии являются суммационная природа изображения, которая сильно затрудняет выявление патологических процессов, а также малый контраст мягких тканей [8].
В работах В.А. Спокойной [9] указано, что выраженное утолщение слизистой оболочки и костных стенок пазухи на рентгенограмме маскирует уровень экссудата в 13,8% случаев, в частности, при острых синуситах. Обнаружить экссудат в пазухе, по данным обычной рентгенограммы, удается лишь у 24% больных [10].
В.Т. Пальчун [11] отметил, что, по данным обзорной рентгенографии, приблизительно у 50% больных фронтитом и у 12% пациентов с максиллярным синуситом прозрачность пазух не снижалась.
Компьютерная томография — одна из наиболее информативных методик рентгенологического исследования — широко используется в повседневной практике ЛОР-врача при диагностике ПНС, однако применение ее ограничено из-за отсутствия аппаратуры в ряде административных субъектов, дороговизны исследований, а нередко по причине субъективной оценки данных исследования. Рентгенологический способ остается ведущим в диагностике ПНС, но точность и достоверность интерпретации данных рентгенограмм во многом зависят от их субъективной оценки врачом, что непосредственно влияет на результат исследования (количество ошибок при их оценке превышает 30%) [12, 13].
Увеличение заболеваемости острым синуситом и частые рецидивы хронического (особенно после хирургического лечения), тяжелые и опасные для жизни осложнения предопределяют актуальность своевременной диагностики и адекватного лечения данного заболевания. В связи с тем, что положительный результат лечения напрямую зависит от достоверного и своевременно установленного диагноза, разработка и применение высокоэффективных и экономически доступных средств диагностики ПНС представляет собой актуальную задачу современной оториноларингологии.
Цель нашего исследования — изучение видов и количества технических и врачебных ошибок при визуальной диагностике рентгенограмм у больных ПНС.
Материал и методы
Мы провели оценку качества выполнения рентгенологического исследования ОНП и точности визуальной интерпретации изображений рентгеновского снимка врачами-клиницистами крупного ЛОР-стационара с применением разработанной нами (с соавт.) программы «DialPRO» (уведомление ФИПС, вх. № 050909, рег. № 2014131689 от 30.07.2014).
Выборка составила 275 больных, находившихся на стационарном лечении в период с января 2012 г. по декабрь 2013 г. Все рентгеновские изображения были оцифрованы с помощью двухлампового сканера, обработаны в программе ACDsee v 17.0 для улучшения качества изображения и сохранены на персональном компьютере в виде отдельного файла.
Результаты и обсуждение
После обработки изображений было выявлено следующее.
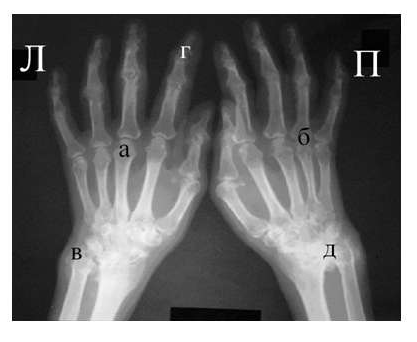
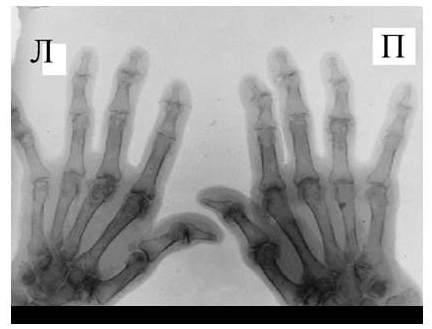
1. 9 (3,2%) рентгеновских снимков являются неинформативными ввиду наложения изображения пирамид височных костей на область верхнечелюстных пазух (рис. 1).
2. В 25 (9,0%) случаях не было соблюдено время экспозиции, в связи с чем рентгеновские снимки были сильно засвечены (рис. 2).
3. В 8 (2,9%) случаях рентгенография выполнена с нарушением методики, т. е. отмечалось изменение угла прохождения пучка рентгеновского излучения к плоскости черепа (рис. 3).
4. 42 (15,3%) рентгенограммы не подлежали полноценной диагностике, так как речь шла о некачественном выполнении снимков.
Таким образом, большинство (9,0%) ошибок связаны с неверным временем экспозиции, что объясняет важность установки цифровых рентгеновских аппаратов, которые могут устранить данную ошибку, что приведет к снижению числа неинформативных снимков.
Нами в программе «DialPRO» были обработаны 233 (74,7%) рентгеновских изображения при постановке диагноза экссудативного процесса с необходимостью пункции верхнечелюстной пазухи или трепанопункции лобной пазухи. Полученные во время вмешательств результаты сопоставлены с предварительным диагнозом, поставленным в ходе наших исследований и представленных клиницистами отделений.
В ходе исследования и сопоставления данных выяснено, что в 202 (86,7%) случаев имелось совпадение клинического диагноза с диагнозом, полученным посредством денситометрии, и только у 31 (13,3%) пациента выявлено расхождение диагнозов, связанное с группой клинических и технических причин.
Выводы
1. В 15,3% случаев обзорная рентгенография (в полуаксиальной проекции) ОНП выполнялась технически неполноценно, что непосредственно влияло на постановку диагноза.
2. В 13,3% случаев неправильная визуальная оценка рентгенограмм ОНП была неверно истолкована клиницистами, принимающими решение по лечению больных.
Конфликт интересов отсутствует.
Участие авторов:
Концепция и дизайн исследования: А.В.
Сбор и обработка материала, написание текста и редактирование: А.В., С.П.
Статистическая обработка данных: С.П.
Актуальные вопросы рентгенологической диагностики болезней суставов. Взгляд ревматолога
Наиболее часто встречаемые ошибки, совершаемых при проведении рентгеновского обследования при ревматических заболеваниях. Часто встречаемые рентгенологические признаки поражения суставов и их интерпретации. Анализ опыта работы на консультативном ревматологическом приеме в областной клинической больнице.
Триполка Светлана Анатольевна, к.м.н., доцент кафедры терапии, ревматологии и клинической фармакологии ХМАПО, КУОЗ «ОКБ ЦЭМП и МК»
Общие сведения
В подавляющем большинстве случаев после анализа жалоб, анамнеза и данных осмотра больному поставлен тот или иной предварительный диагноз заболевания суставов и позвоночника. Однако, в последующем, он нуждается в подтверждении диагноза с помощью дополнительных методов исследования: инструментальных, лабораторных, реже морфологических. Золотым стандартом диагностики суставной патологии остается рентгенологическое исследование. Рентгенография представляет собой важный инструмент не только для диагностики того или иного артрита или артроза, но и для оценки прогрессирования заболевания и эффективности терапии.
Значительной части из обратившихся в областную больницу больных рентгенографическое исследование уже было проведено в лечебных учреждениях районов области и требовало интерпретации в условиях областной больницы. Необходимо отметить, что врачи терапевтической практики нередко руководствуются описательными составляющими рентгеновских снимков (протоколами), предоставляемыми им рентгенологами, и самостоятельно не оценивают те или иные рентгенологические изменения.
И хорошо, если эти протоколы готовит рентгенолог, подготовленный по вопросам артрологии и вертебрологии, но, исходя из собственного клинического опыта, зачастую в описании рентгенограмм рентгенологи не детализируют тех специфических изменений, которые позволяют ревматологу или терапевту провести дифференциальную диагностику изменений в суставах. В заключении рентгенолога достаточно частой является формулировка «признаки артрозаартрита», однако, для каждого вида артритов согласно данным литературы можно выделить свои специфичные признаки, позволяющие определить его нозологическую принадлежность.
Поэтому в данной статье хотелось бы остановиться на наиболее часто встречаемых ошибках, совершаемых при проведении рентгеновского обследования при ревматических заболеваниях и некоторых наиболее важных и часто встречаемых рентгенологических признаках поражения суставов и их интерпретации.
Самые частые ошибки рентгенолога
Анализируя опыт работы на консультативном ревматологическом приеме в областной клинической больнице, среди наиболее часто встречаемых ошибок при использовании рентгеновского метода диагностики хотелось бы выделить следующие:
- Неправильно выбранный объем обследования
- Неправильная укладка пациента при выполнении рентгенологического обследования
- Неправильная трактовка полученных результатов
Первым этапом рентгенологического обследования для врача общей практики должен бытьправильный выбор области исследования для ее проведения, а именно такой, рентгенологические изменения в которой наиболее информативны для диагностики того или иного заболевания.
К примеру, при повторных атаках подагрического артрита клиническая симптоматика в виде боли и отечности может быть наиболее выражена в голеностопных суставах, а плюсне-фаланговые суставы могут оставаться интактными, и частой ошибкой является проведение больному рентгенографии голеностопных суставов, которая в данной ситуации малоинформативна. Аналогичная тактика и в ситуации с подозрением на реактивный спондилоартрит или периферическую форму анкилозирующего спондилоартрита с поражением голеностопных суставов. Патогномоничные рентгенологические изменения необходимо выявлять в крестцово-подвздошных сочленениях и позвоночном столбе, а рентгенологических изменений в периферических суставах, особенно в начальной стадии болезни, может не быть.
Нужно отметить, что в целом проведение рентгенографии голеностопных суставов из-за ее крайне низкой информативности нужно проводить редко и по строгим показаниям в случаях изолированного поражения одного голеностопного сустава и подозрении на специфическую (туберкулезную, гонококковую) природу артрита. Этот дефект влечет за собой необоснованную лучевую нагрузку и дополнительные материальные затраты для больного при проведении повторных необходимых для уточнения диагноза исследований.
Чтобы помочь врачу терапевту правильно определиться с выбором зоны исследования, в качестве примера может помочь следующая таблица (Смирнов А.В., 2005 г.).
Таблица
Необходимый минимум рентгенологических обследований при ревматических болезнях
Зона обследования
Также хотелось обратить внимание на неправильно выбираемую зону обследования. Например, зачастую при наличии односторонних клинических изменений в одном пястно-фаланговом или плюсне-фаланговом суставе врачи ограничиваются рентгенографией исключительно этой области. Однако, именно характер патологических изменений в обеих кистях, их локализация и распространённость, анализ того какие группы суставов изменяются в самом начале заболевания должны обязательно учитываться при оценке рентгенограмм для того, чтобы правильно интерпретировать полученные данные и провести дифференциальный диагноз между различными ревматическими заболеваниями. Поэтому в ревматологической практике для уточнения диагноза необходимо проводить по показаниям либо прямую сравнительную рентгенограмму кистей с захватом лучезапястных суставов либо прямую сравнительную рентгенограмму стоп.
Исходя из нашего опыта, результаты рентгенографии нередко могут зависеть от техники и правильного позиционирования объекта съемки. В настоящее время требованием всех протоколов исследований является соблюдение максимально унифицированных условий проведения рентгенограмм кистей и стоп. Так для общей оценки поражения суставов необходимо снимать обе кисти или стопы на одной пленке, обязателен захват лучезапястного сустава. Требования к расположению пациента при рентгенографии кистей и стоп изложены в соответствующих руководствах по рентгенологии. Врачу общей практики при направлении к рентгенологу обязательно необходимо указывать, что больной направляется на сравнительную рентгенограмму кистей в прямой проекции с захватом лучезапястных суставов или на прямую сравнительную рентгенограмму стоп.
Наконец важным моментом является трактовка полученных результатов. О наиболее часто встречающихся в практике терапевта суставных синдромах и наиболее характерных рентгенологических изменениях, присущих им, в продолжении данной статьи.
Рентген мелких суставных кистей
Наиболее информативным и обязательным практически при всех проявлениях суставного синдрома является проведение рентгенологического обследования мелких суставов кистей и стоп, поэтому хотелось бы остановиться на патогномоничных изменениях, характерных для того иного проявления артрита, происходящих именно в кистях или стопах.
Для подагрического артрита характерно преимущественное поражение дистальных отделов стоп с преобладанием изменений в области I плюсне-фаланговых сочленений, реже изменения выявляются в мелких суставах кистей. При остром подагрическом артрите рентгенологические изменения, как правило, отсутствуют. Поэтому речь идет об изменениях, характеризующих хроническую стадию болезни. Типичным для хронического подагрического артрита является обнаружение узловых образований (тофусов) в костях в виде кистовидных просветлений и участков повышения плотности мягких тканей в области фаланг пальцев кистей и стоп. Деструкция костной ткани в виде эрозий, часто выявляемая при хроническом течении подагры, локализуется в основном на краях эпифизов костей и в дальнейшем распространяется на центральные отделы суставов.
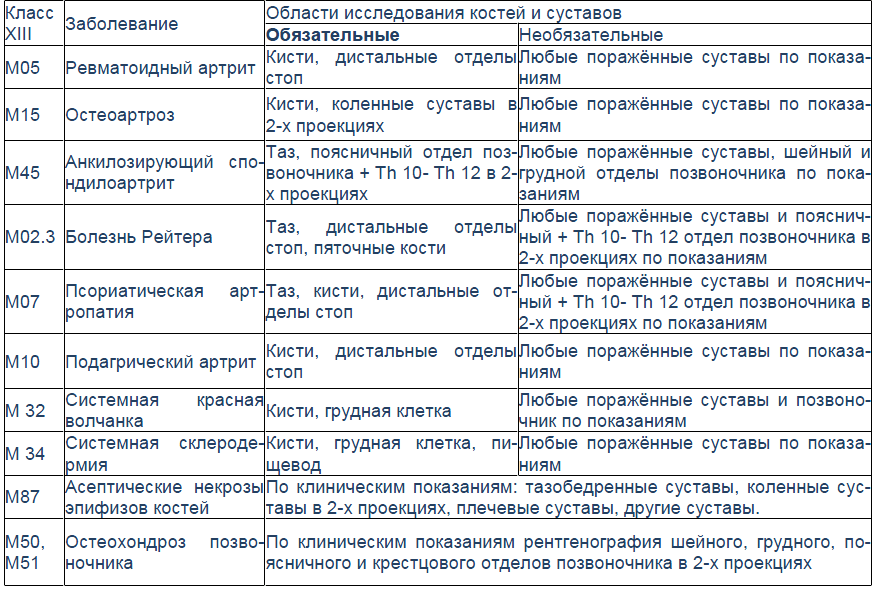
Рис. 1
Эрозии при подагрическом артрите имеют округлую или овальную форму, часто со склеротическим ободком. Склеротический ободок вокруг внутрисуставного тофуса создает типичный для подагрического артрита симптом «пробойника» (см. рис. 1).
В отличие от ревматоидного артрита и полиостеоартроза ширина суставной щели при подагре обычно сохраняется в норме даже в поздних стадиях заболевания. Также для хронической стадии, в отличие от ревматоидного артрита, не характерен остеопороз. Таким образом, I плюснефаланговый сустав наиболее характерная локализация при подагрическом артрите.
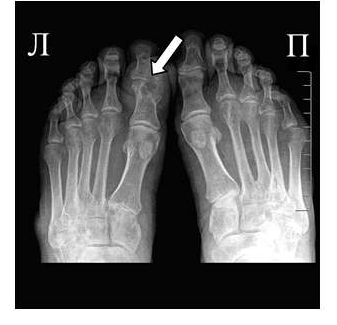
Рис. 2 Симптом «пробойника» в головках плюсневых костей обеих стоп в сочетании с вальгусной девиацией I плюсне-фаланговых суставов
Эрозии часто обнаруживаются в верхней и медиальной части плюсневой головки и часто в сочетании с вальгусной девиацией суставов. Типичным является асимметричность изменений (рис. 2).
Одним из главных отличительных признаков ревматоидного артрита (РА) от других заболеваний является симметричность изменений мелких суставах кистей и стоп, которые становятся суставами-«мишенями» в первую очередь и поэтому именно эти области изучаются для определения стадии заболевания. Наиболее часто используемой в повседневной практике рентгенологической классификацией является деление ревматоидного артрита на стадии по Steinbrocker в различных модификациях.
Основные симптомы
Основными рентгенологическими симптомами РА являются следующие: остеопороз, кистовидные просветления костной ткани (кисты), сужение суставной щели, эрозии суставов, костные анкилозы, деформации костей, остеолиз, вывихи, подвывихи и сгибательные контрактуры суставов. Рентгенологическая диагностика развернутых стадий РА, исходя из нашей практики, как правило, затруднений не вызывают.
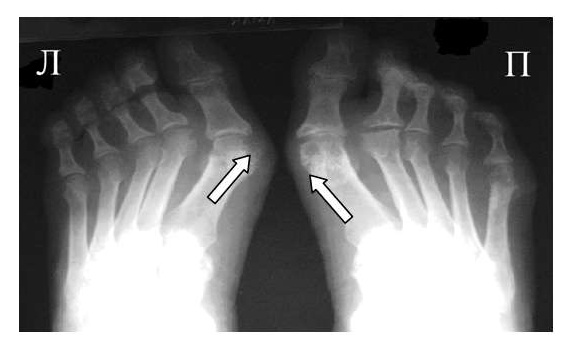
Рис. 3 Сочетание ревматоидного артрита и остеоартроза
Большинство ошибок встречаются при начальных стадиях, особенно при начале РА в пожилом возрасте и сочетании его с остеоартрозом (см. рис. 3). В этом случае для подтверждения диагноза РА и предупреждению случаев его гипердиагностики служит выявление симметричных эрозий в типичных для ревматоидного артрита суставах (запястья, плюснефаланговые, пястно-фаланговые).
Рис. 4. Изменения кистей при ревматоидном артрите (а остеопороз, бсужение суставных щелей, в кистовидные просветвления, г костные эрозии, д анкилозирование)
Необходимо также помнить, что, как правило, при РА эрозии не предшествуют околосуставному остеопорозу, кистам и сужению суставных щелей. Имеет место последовательность развития стадий РА (см. рис. 4), в отличие от эрозивных артритов другого генеза (псориатического, серонегативного)
Костные анкилозы выявляются только в суставах запястий и во 2-5-м запястно-пястном суставах, редко в лучезапястных и суставах предплюсны. Никогда анкилозы не формируются в межфаланговых суставах кистей и стоп, в первых запястно-пястных и плюснефаланговых суставах. Анализируя сроки появления основных рентгенологических проявлений наиболее типичным по нашим данным и по данным других авторов [LandeweR.] является появление первых симптомов РА (околосуставного остеопороза и кистовидных просветлений) через несколько месяцев (до года) от начала заболевания, эрозии выявляют на 2-3 год от начала заболевания.
Какое значение для врача клинициста имеет скорость рентгенологической прогрессии у конкретного пациента? Выраженность деструкции в мелких суставах кистей и стоп является наиболее объективным маркером прогрессирования РА и/или недостаточной эффективности терапии, а появление эрозий в мелких суставах конечностей в первый год заболевания является предиктором неблагоприятного варианта развития болезни. Связь между скоростью нарастания деструкции и выраженностью и стойкостью воспалительной активности РА показана во многих исследованиях. Необходимо отметить, что у конкретного больного динамика рентгенологических изменений представляет собой не линейный процесс, а включает в себя эпизоды замедления и ускорения, связанные в том числе, и с активностью заболевания.
Для псориатического артрита, также поражающего мелкие суставы кистей, отличительным признаком от РА является отсутствие стадийности, поражение суставов, как правило, несимметрично, частые проявления артрита без околосуставного остеопороза, являющегося патогномоничным для РА. Изолированное поражение дистальных межфаланговых суставов кистей при отсутствии изменений в других мелких суставах кистей, осевое поражение 3-х суставов одного пальца.
Рис. 5 Множественный остеолиз и деструкции эпифизов костей с разнонаправленными деформациями суставов при псориатическом артрите.
При развернутой картине болезни деструкция концевых фаланг (акроостеолиз) и чашеобразная деформация проксимальной части фаланг пальцев кистей вместе с концевым сужением дистальных эпифизов симптом «карандаш в колпачке» (рис. 5), множественный остеолиз и деструкции эпифизов костей с разнонаправленными деформациями суставов (мутилирующий артрит).
Часто при псориазе рентгенологические проявления в мелких суставах кистей и стоп сочетаются с воспалительными изменениями крестцово-подвздошных сочленений сакроилиитами, обычно двусторонними асимметричными или односторонними.
Рис. 6 Сужение суставной щели, остеофиты и субхондральный остеосклероз, кистовидные просветления костной ткани, костные дефекты (псевдоэрозии), деформации эпифизов костей при остеоартрозе.
Среди обязательных диагностических критериев для верификации остеоартроза необходимо выделить сужение суставной щели, наличие остеофитов и субхондрального остеосклероза, вспомогательными являются кистовидные просветления костной ткани, костные дефекты (псевдоэрозии), деформации эпифизов костей (рис. 6), подвывихи и вывихи суставов, синовиты и обызвествленные хондромы.
Оценка рентгенологических стадий остеоартроза проводится по критериям, предложенным J.Kellgren, J. Lawrence в 1957 году.
Для серонегативных спондилоартритов более типичным является наличие эрозий суставных поверхностей в дистальных отделах стоп.
Рис. 7. Двусторонний сакроилиит у больного серонегативным спондилоартритом.
Околосуставной остеопороз в отличие от РА выявляется только в острую стадию артрита. Одна из основных локализаций, где развиваются костные пролиферации – это краевые отделы крестца и подвздошных костей (рис. 7).
Наиболее частыми проявлениями болезни Рейтера являются асимметричные артриты проксимальных межфаланговых суставов кистей (чаще 1 пальца), плюснефаланговых и проксимальных межфаланговых суставов, в отличие от псориатического артрита, поражающего дистальные межфаланговые суставы. Изолированные выраженные изменения в межфаланговом суставе 1-го пальца стопы предполагают в первую очередь диагноз реактивного спондилоартрита (болезни Рейтера) или псориатического артрита. Поражения пяточных костей обнаруживаются у 25-50%. Ахиллобурсит с наличием жидкости в слизистой сумке проявляется на боковой рентгенограмме пяточной кости затемнением, расположенным между верхней частью пяточной кости и ахилловым сухожилием. Таким образом, для диагностики и дифференциальной диагностики артритов принципиальное значение имеет раннее выявление патологических изменений в костях (кисты, эрозии). Выбор зоны для первичного обследования должен быть индивидуален, но рентгенография кистей или стоп является наиболее обоснованной, потому что позволяет наиболее рано и достоверно отличить изменения, характерные для того или иного заболевания суставов.
Источник
Ошибки при диагностике заболеваний позвоночника
Термин «диагноз» с греческого означает — распознавание, заключение о сущности болезни и состоянии пациента. Именно с распознавания болезни и начинается диагностический процесс.

При первичном приеме для постановки предварительного диагноза врач руководствуется субъективными жалобами больного (анамнезом болезни) и осмотром больного (физикальным обследованием). Однако в большинстве случаев специфика заболеваний позвоночника требует дополнительного инструментального обследования.
К числу наиболее часто применяемых информативных методов диагностики относят:
- рентгенологическое исследование;
- магнитно-резонансное исследование (МРТ);
- компьютерная томография (КТ);
- компьютерно-оптическая диагностика;
- радиоизотопное сканирование;
- миелография и т.д.
И хотя в настоящее время в медицинском арсенале существует огромное количество высокотехнологичных информативных диагностических методов, риск ошибки при установлении диагноза все же существует. А значит, есть необходимость в выявлении и классификации этих ошибок:
1. К первой группе ошибок при диагностике патологий позвоночника можно отнести сугубо субъективные ошибки, связанные с недостаточными знаниями специалистов в области анатомии. Это обычно приводит к выявлению несуществующих патологий, например: диагностика перелома одного или нескольких позвонков при выявлении клиновидной формы этих позвонков (что является достаточно распространенным вариантом формирования позвонков).
2. Ко второй группе можно отнести риск ошибочного анализа рентгеновских снимков. В данном случае специалист должен четко представлять, какие рентгеновские снимки и в каких проекциях необходимо выполнить для выявления тех или иных заболеваний позвоночника.
А поскольку информативность рентгенографических снимков уступает таким современным методам исследования, как МРТ и КТ, то и задача специалиста заключается в выборе наиболее оптимального подхода в диагностике пациента.
3. К третьей группе ошибок при определении диагноза относят неверное толкование патологии, обусловленное тем, что у многих специалистов, хорошо знакомых с дегенеративными поражениями позвоночника, недостаточно знаний о редких и специфических патологиях, которые могут иметь сходные клинические проявления.
В данном случае нужен комплексный системный подход к анализу клинической картины и сопоставлению ее с данными дополнительных диагностических методов исследования. Именно при таком подходе успех в постановке точного диагноза, а значит в успешном лечении и дальнейшем выздоровлении пациента, будет обеспечен.
От правильной и своевременно диагностики заболеваний позвоночника во многом зависит эффективность лечения. Обычно такая диагностика начинается с опроса больного, анализа его жалоб, затем следует физикальное обследование (осмотр). Диагностика большинства заболеваний позвоночника обычно требует дополнительного инструментального обследования, которая позволяет точно подтвердить диагноз, а также выявить стадию заболевания. Наиболее распространенными видами инструментального обследования при диагностике болезней позвоночника являются рентгенография, магнитно-резонансная и компьютерная томография, реже применяются компьтерно-оптическая диагностика, миелография, радиоизотопное сканирование и другие методы.
Вместе с тем, как и в любом сложном процессе, в диагностике заболеваний позвоночника существует риск ошибки. О наиболее распространенных типах ошибок при диагностике болезней позвоночника полезно знать не только специалистам, но пациентам, причем как реальным, так и потенциальным.
В первую группу можно отнести ошибки, связанные с недостаточными знаниями специалиста в области анатомии (различные варианты развития скелета и прочее). Это обычно приводит к выявлению несуществующих патологий, пример: диагностика перелома одного или нескольких позвонков при выявлении клиновидной формы этих позвонков (что является достаточно распространенным вариантом формирования позвонков).
Второй тип ошибок связан с неправильным анализом рентгеновских снимков. Специалист должен обладать знаниями о том, какие рентгеновские снимки (в каких проекциях) подходят для выявления тех или иных заболеваний позвоночника. Например, при изучении состояния межпозвонковых дисков нельзя руководствоваться только снимком в прямой проекции, необходимо также использовать снимки, сделанные под углом. В противном случае это может привести к диагностическим ошибкам.
Третий тип ошибок – неправильное или неточное толкование имеющихся патологических изменений. Часто похожие нарушения в структуре позвоночника могут возникать при различных заболеваниях, поэтому для точного диагноза требуется дополнительный анализ или дополнительные обследования. Сюда же можно отнести ошибки, возникающие при попытке поставить диагноз, основываясь только на результатах инструментального обследования, недооценке анамнеза. Постановка точного и правильного диагноза возможна только при полном анализе всех имеющихся данных.
Читайте так же
-
Ольга
2022-08-16 12:21:43Здравствуйте. Пришла в клинику Бобыря с сильными болями в пояснице. Меня стал лечить Бабий Александр Сергеевич! Предыстория: У меня 2 межпозвоночные грыжи. Все это обнаружила в 2017, но заниматься было некогда=). В итоге столкнулась с тем,что спина начала болеть по месяцу, может пройти на неделю… Читать дальше
-
Валерия
2015-12-15 14:52:40Обращалась в клинику с ребенком, так как на общем осмотре поставили диагноз кривошея и дисплазия (ему было 3 месяца) в клинике еще раз сделали осмотр, и подтвердили диагноз, но уже через пару недель лечения был заметен отличный результат, сейчас нам уже годик, ребенок чувствует себя отлично,… Читать дальше
-
Наталья
2019-12-17 15:43:01Выражаю огромную благодарность доктору Бабий Александру Сергеевичу! Обратилась с диагнозом остеохондроз. Мучают головные боли. Осанка выправилась уже после 4 сеанса. Также расслабил мышцы шеи и челюсти, после чего головные боли стали реже и менее болезненны. Без «воды», все по факту ! Выправил… Читать дальше
-
Елена
2014-09-25 23:18:27Столько всего хорошего хочется написать про замечательного доктора Халили Рамазана Нусретовича. Будучи беременной на 6-м месяце меня постоянно мучил копчик, не могла сидеть на одном месте более 5 минут, боль была невыносимая. По совету моей знакомой беременной подруги решилась на столь не очень… Читать дальше
Как часто женщине нужно проверяться на рак груди?
Здесь нет однозначного ответа. Никто точно не скажет, как часто молодой здоровой женщине до 40 лет нужно ходить к врачу. Когда врач сидит на 10-минутном приеме, ему легче сказать: «Приходите раз в год. Все, до свидания, следующий, заходите». У меня прием длится полчаса, и я специально оставляю хотя бы пять минут в конце, чтобы объяснить, что нет универсальных рекомендаций. Нужно уделять внимание своей груди, осматривать ее, но как часто это делать — тоже никто не знает. Самообследование не приводит к снижению смертности от болезни, но при этом каждую четвертую опухоль женщины находят сами. На сегодня мы еще не изобрели таких диагностических методов, которые нам до биопсии скажут: с грудью все ок или не ок.
После 40 лет все более-менее понятно: с этого возраста риск заболеть раком молочной железы достоверно увеличивается. Одни медицинские организации говорят, что скрининг (Обследование здоровых людей с целью выявить у них заболевание, которое пока никак себя не проявляет. — Прим. ред.) пора делать с 40 лет, другие — с 45 лет. Частота обследований тоже отличается. Рекомендации немного расходятся в зависимости от системы здравоохранения. В Америке есть как минимум две организации, которые занимаются разработкой программы скрининга: Рабочая группа по профилактике заболеваний (USPSTF) и Американское онкологическое общество. У них разные рекомендации, потому что в некоторых штатах преобладает афроамериканское население, которое болеет тяжелее. В Великобритании проверяют с 50 лет раз в три года.
Сам скрининг проводят до 75 лет, это связано с продолжительностью жизни. Нет смысла проводить скрининговое обследование, если ожидаемая продолжительность жизни менее 10 лет. Потому что, скорее всего, то, что мы обнаружим, не сократит жизнь этого человека, а медицинской системе обойдется дорого.
В России насчет скринингов все говорят разное. Например, некоторые гинекологи считают, что после 40 лет маммографию нужно делать ежегодно или хотя бы раз в два года, а после 50 лет — ежегодно. Но на самом деле мы не знаем, как часто нужно проходить маммографию. Поэтому пропагандировать, что это надо делать раз в год, без объяснения того, что это за исследование и что делать с его результатами, — неправильно.
И каждый раз думаю: боже, сколько неправильных действий могут повлечь за собой какие-либо рекомендации. Из-за этого я завела свой блог. Мне кажется, что основная проблема не в том, делаем мы маммографию или не делаем, а в том, что мы не общаемся с пациентами. У меня много пациенток, которые приходят с болью или находят у себя уплотнение, и тогда мы с ними прицельно разбираемся, что боль в молочной железе — это не спутник онкологического заболевания, что уплотнение — это просто локальный фиброаденоматоз, так ведет себя железистая ткань. Мы можем сходить с пациенткой на УЗИ и уточнить это или понаблюдать динамику.
Рекомендации — это такая штука, которая нас может поддержать. Но принимаем решение мы сами: врач и пациент. У меня была молодая пациентка, которая прошла химиотерапию, операцию и была вынуждена принимать препарат, вызывающий искусственную менопаузу. В какой-то момент она сказала, что больше не может, мы обсудили все риски и приняли решение отказаться от лекарства, тем самым повысив вероятность рецидива. Но это было общее решение. Без желания пациента его лечить никто не будет.
Кому-то дают странную рекомендацию ходить каждые полгода на УЗИ. Вот пациентка ходит, делает очередное УЗИ, ей говорят, что все нормально, проходит два месяца, и она приходит ко мне с шишкой. А там рак. И она сидит в слезах на приеме: «Я ходила каждые полгода, потому что мне так сказали». Скрининг направлен на то, чтобы поймать рак, когда еще нет симптомов. Но не всех можно поймать.
Есть такая фраза, что мы скринингом пытаемся поймать «орлов» и «зайцев» — это быстрые, стремительные, очень внезапные раки, а ловим «черепашек», потому что они ползут-ползут и вот в какой-то момент мы находим их на маммографии.
«Черепашек» нужно лечить или можно их не трогать?
«Черепашки» — это не камни, которые не двигаются. Они все равно прогрессируют. Мы никогда не узнаем, как они себя поведут, потому что неэтично не лечить рак. Нет критериев, которые бы сказали, можно злокачественную опухоль наблюдать или ее нужно сразу же лечить. Вот есть карцинома in situ, это неинвазивный рак. После того, как его обнаружили, у женщины в восемь раз увеличивается риск инвазивного рака.
Инвазивный рак — один из основных раков молочной железы, это порядка 70% случаев. Пока опухоль внутри молочного протока — это нулевая стадия рака, он не может метастазировать. Инвазивный рак — это уже опухоль, которая вышла за пределы протока и у нее появляется шанс дать метастазы. И вот, казалось бы, что карциномы in situ можно наблюдать без вмешательства, но нет, потому что они могут развиваться в инвазивную опухоль.
А вот дольковая карцинома in situ не является злокачественной опухолью. Это стало понятно совсем недавно — в 2017 году, до этого к ней относились так же, как к внутрипротоковой карциноме. А теперь стало понятно, что она доброкачественная и ее не нужно оперировать. На сегодня нет таких форм рака молочной железы, которые этично наблюдать, в отличие например от некоторых видов рака предстательной железы.
Как врач определяет, рак перед ним или не рак?
В тот момент, когда мы ловим что-то в груди, мы не знаем, что это. Это кот в мешке. Биопсия все решает, и без нее лечение от рака никто не начнет. Даже пункция (Подвид биопсии, когда берут взвесь клеток, а не кусочек ткани. — Прим. ред.) не является основанием для лечения.
Решение о том, проводить биопсию или нет, принимают согласно критериям BI-RADS — Breast Imaging Reporting and Data System. Это шкала от нуля до шести, по которой рентгенолог ставит балл на основании маммографии, УЗИ или МРТ. BI-RADS 0 означает, что нужен дополнительный анализ, BI-RADS 2 — что опухоль доброкачественная, BI-RADS 4 — что есть подозрение на рак. С этим результатом пациентка приходит к онкологу или клиническому рентгенологу, и он принимает решение, делать биопсию или нет.
Рентгенолог может поставить BI-RADS 3. Это меньше 2% вероятности того, что есть рак молочной железы. Если BI-RADS больше, то нужно будет принять решение о биопсии, но образование совершенно не обязательно окажется раком. На биопсии рак уже нельзя перепутать с чем-то. Если это опухоль, это опухоль.
Если посмотреть на графики заболеваемости раком груди и смертности от него в России, видно, что заболеваемость растет, а смертность нет. Как это можно объяснить, по-вашему?
Это реально так. Проблема в том, что мы не можем понять достоверно: это потому, что мы делаем скрининг и лечим лучше, чем раньше, или только потому, что просто лечим лучше? Прерывать то или другое для того, чтобы выяснить причину, — неэтично, потому что от рака умирают.
Основной плюс маммографии не только в том, чтобы держать смертность под контролем. Маммография сильно влияет на объем лечения. Когда мы обнаруживаем опухоль на первой стадии, без симптомов, у нас есть возможность пролечить минимально: прооперировать и назначить профилактические таблетки. Когда этот же рак доходит до стадии клинических симптомов, мы уже не можем только этим обойтись. Тогда мы должны прооперировать еще подмышку, что увеличивает риски лимфатического отека, провести химиотерапию, которая снижает качество жизни, и так далее.
Может ли врач пропустить рак?
Конечно, это огромная проблема. В трети случаев рак может быть не найден при маммографии. Есть, во-первых, рентгенонегативные раки, которые на рентгене не видны. Именно поэтому очень важно сначала осмотреть пациента, а потом назначать исследования. А то может прийти 45-летняя женщина на маммографию, и ей напишут по результатам снимка: все ок. И она думает: ага, значит, эта шишечка — ничего страшного.
Да, бывает, что доктор ошибается, считает, что в анализах нет ничего страшного и не надо делать биопсию, или получает неинформативную биопсию и назначает какую-нибудь травку, просто чтобы пациента не оставлять без наблюдения. Хорошо, если пациент придет на следующее обследование пораньше.
А может врач, наоборот, перестраховаться там, где не надо?
У меня сейчас наблюдается пациентка. Что-то ее забеспокоило, закололо, и она пришла. Ей сделали маммографию, рентгенолог написал, что все нормально, а я вижу на снимке скопление кальцинатов (солей кальция) и тень в этом месте. То есть то ли он не видел, то ли он просто копипаст сделал, не понятно. И вот здесь начинаются минусы гипердиагностики.
Я говорю: «Вы знаете, тут что-то подозрительное, надо идти и делать не скрининговую маммографию, а прицельную, на которой сомнительное место фотографируют при увеличении». Естественно, пациентка волнуется. Она записывается на процедуру, ждет. По результатам снимка ей пишут BI-RADS 4, то есть нужно делать биопсию. Я тоже нервничаю, потому что недавно в том же самом месте писали, что все нормально, BI-RADS 2, а теперь когда я отправила эту пациентку досмотреть, пишут 4.
Потом мы идем на УЗИ, там ничего нет. Она записывается на МРТ — опять ожидание, ведь МРТ делают в определенный день цикла, а он у нее скачет. Она получает результат МРТ, там все нормально, но я прошу коллегу пересмотреть.
Мультимодальных диагностов молочной железы, которые владеют всеми методами диагностики, у нас в стране немного. Мне говорят: «Тут ничего нет, это нормальные кальцинаты, не подозрительные. Понятно, почему они тебя заинтересовали, но на прицельном снимке все ок». Я отвечаю: «Но рентгенологи BI-RADS 4 ставят, что они там видят-то?» Пациентка все это время была как на пороховой бочке.
Вот что происходит из-за гипердиагностики. Биопсию ей мы делать не стали. Но через полгода все нужно повторять, потому что я не могу отпустить ее на два года до следующего осмотра.
Это проблема интерпретации снимков?
Да, это проблема чтения снимков. Не знаю, может, я запустила эту волну и коллеги напугались, может, смотрел кто-то не совсем опытный. Проблема в том, что у нас нет метода диагностики до биопсии, который отвечает на вопрос: да-да, нет-нет.
В скандинавских странах одна из образцовых систем скрининга: там сидят два опытных рентгенолога и отсматривают снимки. Если их мнение совпадает, пациентке выдают диагноз. А если у них мнение не совпадает, то с ними проводят работу над ошибками. А у нас на скрининге, наоборот, сидят люди, которые вчера выпустились, потому что опытным интереснее где-нибудь еще.
Маммограмму еще нужно качественно отснять. Даже с прицельной маммограммой можно ошибиться. Но, каким бы ни было качество снимка, если человек не умеет интерпретировать, у него недостаточно опыта или он перестраховывается — от ошибок не уйти.
Еще надо понимать, что у одного доктора может быть этих маммограмм тридцать штук за день. Это же нереально. Человек может принять до семи, максимум девяти взвешенных решений, если он себя круто прокачал. А у нас люди продолжают сидеть, принимать по тридцать человек и отсматривать по тридцать снимков.
Какие еще есть минусы у гипердиагностики помимо лишних обследований и волнений?
Человек может проходить ненужную биопсию, ведь кто-то сделал бы биопсию в случае с моей пациенткой, о котором я рассказывала выше. Рентгенолог же поставил BI-RADS 4. Каждый рентгенолог может ошибиться, не только неграмотный или тот, который перестраховался.
Бывают более неоднозначные случаи. У меня была пациентка из государственной поликлиники, которая пришла с заключением BI-RADS 4 с обеих сторон груди. Я смотрю ее на УЗИ — там ничего. Смотрю маммограмму — ну да, есть скопление кальцинатов, но даже я вижу, что ничего страшного, хотя я не рентгенолог.
Ей вполне могли сделать биопсию, лечить бы не лечили, но понервничать заставили. Гипердиагностика неприятна именно из-за ненужных процедур, ненужных биопсий и больших переживаний по этому поводу.
Еще есть проблема в том, что в некоторых клиниках просто так назначают обследования. До «Чайки» я работала в клинике, где после каждого пациента меня вызывали на ковер и спрашивали: «Почему вы не назначили пациентке анализ крови, мочи, кала, где УЗИ?» Я говорю: «Без симптомов УЗИ делать не надо». А они ссылаются на рекомендации акушеров-гинекологов, на внутренние протоколы, которых никто никогда не видел. Онкомаркеры — это вообще любимейшая тема. «Почему вы ей не назначили онкомаркеры?» — говорят. Потому что их никому не надо назначать.
Так что я представляю себе этот кошмар, с которым пациентки могут встретиться. Поэтому лучше идти в клинику и к врачу, которому доверяешь
С начала пандемии коронавируса спрос на процедуры лучевой диагностики заметно вырос. При этом сегодня, на первый взгляд, пройти такое обследование не составляет особой проблемы: его проводят как в государственных, так и в частных клиниках.
При этом, как говорят специалисты, встречаются ситуации, когда пациентов попросту обманывают при прохождении процедуры или скрывают какие-то нюансы, влияющие на достоверность исследования. Пациенты же, не разбираясь в тонкостях, не понимают, в чем подвох. На деле же они получают недостоверную или неполную информацию от исследования, что затрудняет постановку диагноза. А значит, надо тщательно выбирать клинику, где будут выполнять процедуру. О том, в чем может крыться подвох, АиФ.ru рассказал к. м. н., главврач клиники экспертной медицины.
Первое — отсутствие точной информации о марке оборудования и годе его выпуска
«Есть аппараты китайского и европейского производства. Естественно, последние стоят дороже, в большинстве случаев они рассчитаны на более сложные задачи. В принципе китайская техника тоже имеет право на существование, но, если у вас действительно серьезная проблема, вы уже делали не одно исследование в разных местах и вам надо либо подтвердить, либо опровергнуть диагноз, лучше выбирать европейские аппараты», — говорит главный врач.
Второй немаловажный фактор — срок службы оборудования. Стоит ли говорить о том, что если вам предлагают пройти диагностику на аппарате, который был выпущен еще в девяностых годах прошлого века, прошел уже третью или четвертую реновацию, то, скорее всего, исследование будет неточным, хотя бы потому, что с тех времен технологии шагнули далеко вперед, отмечает эксперт.
Также не стоит пытаться сэкономить на процедуре, отмечает специалист. «Некоторые клиники предлагают пройти исследование по удивительно низкой цене, мотивируя это различными акциями и скидками, на самом деле скидок на диагностику на хорошем оборудовании быть не может, потому что себестоимость и обслуживание обходятся дорого. Поэтому не стоит проходить КТ и МРТ по акциям, купонам и т. д. Скорее всего, то, что вам предложат за полцены, — формальное обследование на списанном оборудовании, которое удалось восстановить», — объясняет главный врач.
Второе — проведение исследования на аппаратах с малой мощностью
Обязательно нужно уточнять количество срезов для аппарата КТ. «Для проведения современных исследований количество срезов для КТ должно быть не менее 64, мощность аппарата МРТ — хотя бы 1,5 тесла. Если сотрудники клиники делают круглые глаза или отказываются назвать параметры прибора, лучше поискать другое место для проведения диагностики. К большому сожалению, все еще распространены ситуации, когда КТ проводится на аппаратах с количеством срезов 16,32. При помощи программного обеспечения и прошивки удается получить количество срезов, приближенное к 64, но качество картинки при этом будет достаточно низким. Максимальное качество дает 128-срезовый аппарат. В основном он используется для проведения диагностики с контрастом и обеспечивает наилучшую резкость, но, если исследование стандартное, можно обойтись и 64-срезовым прибором», — советует главный врач.
Свои правила работают и для МРТ: «Для МРТ один из важных параметров — мощность. Она должна быть от 1,5 теслы. В некоторых учреждениях не брезгуют даже приборами, не предназначенными для медицинских целей. Например, используют старый, списанный аппарат мощностью 0,35 теслы, который раньше использовался в каком-нибудь зоопарке в Европе и чудесным образом потом попал в Россию. Специальное ПО позволяет увеличить мощность, но она все равно будет недостаточной для проведения диагностики человека, не более 1 теслы».
Третье — время проведения исследования
Еще один важный параметр — время проведения исследования. КТ может проводиться в течение 10–15 минут, для МРТ это 45 минут — 1 час. Возможно и быстрое МРТ, оно длится около 15 минут, но не дает полной картины. «Таким образом, можно выявить лишь наличие грубых патологий: да-да, нет-нет. Более детально зону невозможно просмотреть за такое короткое время. Поэтому, пройдя короткое обследование и получив положительное заключение, не спешите радоваться. Вы можете быть совсем не так здоровы, как вам кажется, особенно если у вас проявляются симптомы какого-то заболевания или вы чувствуете себя плохо. Сейчас быстрая диагностика используется для тяжелых больных, находящихся на ИВЛ, чтобы определить, насколько плоха ситуация», — отмечает главный врач.
Четвертое — наличие лишних манипуляций
Обычно достаточно только непосредственно КТ или МРТ для определения проблемы. Лишние манипуляции требуются лишь в редких случаях и только по рекомендации врача. «Видя проблему, с которой приходит пациент, хороший специалист может предложить расширить зону исследования. К этому не стоит относиться скептически. Допустим, на КТ грудной клетки приходит пациентка с раком молочной железы. В данном случае исследования одной грудной клетки будет недостаточно, сюда необходимо включить и зону молочной железы, и зону вплоть до нижней челюсти. Также необходимо понимать, куда обычно метастазирует рак, и, соответственно, просмотреть эти зоны, чтобы узнать, какие еще органы и системы поражены», — говорит главный врач.
Пятое — некачественная расшифровка
«Как человек может узнать, выдали ему качественное заключение или нет? Очень просто. Если вам дали листок А4 с несколькими строчками, которые подытожены заключением „патологий не выявлено“, вы потратили деньги зря. Сотрудник, проводящий КТ и МРТ, — не врач, он медицинский специалист, который может видеть или не видеть те или иные проблемы, не более того. Он обязан их детально описать для врача, который будет оценивать результаты», — отмечает врач.
Например, если проводится исследование брюшной полости, то там может быть множество образований, какие-то из них — это норма, каких-то быть не должно. И специалист, проводящий исследование, должен их все указать и подробно описать, иначе процедура не имеет смысла, объясняет главный врач. «В правильном описании достаточно много граф и полей. Также повод насторожиться, если вам слишком быстро выдали результаты. Если вы получили их менее, чем через полчаса после исследования, это значит, что вами никто не занимался», — говорит врач.
Также стоит обратить внимание на то, на каком носителе вам выдают информацию. «Если это только несколько снимков, значит, можете считать, что исследование вам фактически не проводилось. В связи с тем, что количество срезов на современных приборах достаточно большое, многие вообще не печатают снимки, все записывается на диск или на флешку, если количество информации слишком большое», — подчеркивает главный врач.
Шестое — использование контраста, когда не требуется
«Часто можно услышать такую фразу: „Давайте сделаем исследование с контрастом, так надежнее“. На самом деле это не так. Контраст при КТ и МРТ — это очень тяжелая вещь, особенно если мы имеем дело с пациентом, у которого нарушена функция почек или печени. Просто на всякий случай контраст использовать нельзя, в этом случае врач сознательно подвергает пациента опасности. Примерно в 10% случаев у пациентов развивается аллергия на контраст при КТ, около 3% случаев — аллергия со смертельным исходом на контраст при МРТ», — отмечает главный врач.
Томография с контрастом — это очень серьезная медицинская манипуляция. Отличным решением становится расположение диагностического кабинета рядом с реанимацией, чтобы можно было экстренно принять меры, если что-то пойдет не так.
Седьмое — заменять КТ на МРТ и наоборот
«Пациент должен четко понимать, что КТ и МРТ — это совершенно разные процедуры. В каких-то ситуациях показано КТ, в каких-то МРТ, в каких-то и другое. КТ дешевле, но это не значит, что можно обойтись этим исследованием, если врач хочет увидеть результат МРТ. КТ дает представление о костных тканях, которые имеют очень насыщенную плотность и задерживают на себе рентгеновское излучение. МРТ дает представление о богатых водой структурах, то есть это внутренние органы, воздушные структуры, такие как легкие, а также оно показывает топографо-анатомическое соотношение между органами», — говорит главный врач.
Фактически КТ — усовершенствованный рентген, который может детально изучать не только кости, но и те же легие. При этом картинку он даст лучше. Так, например, начальные стадии рака легких специалисты рекомендуют искать именно на КТ-снимках. Поэтому нужно очень внимательно относиться к выбору метода исследования. И если врач направляет на КТ или МРТ, стоит уточнить, почему именно этот метод показан, можно ли выбрать другой, а также уточнить все интересующие нюансы.
Источник: Аргументы и Факты